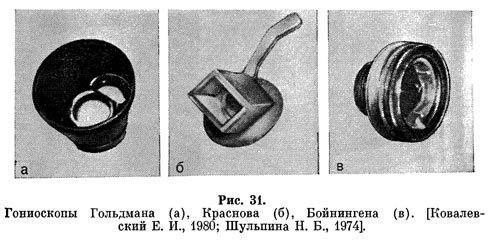
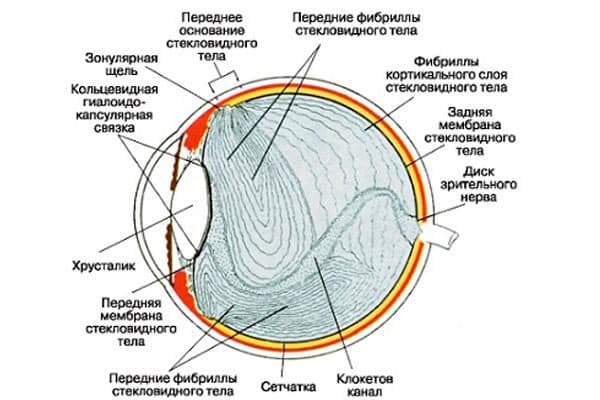
Условия хранения
Температура хранения до 25°C.
Особые указания к применению
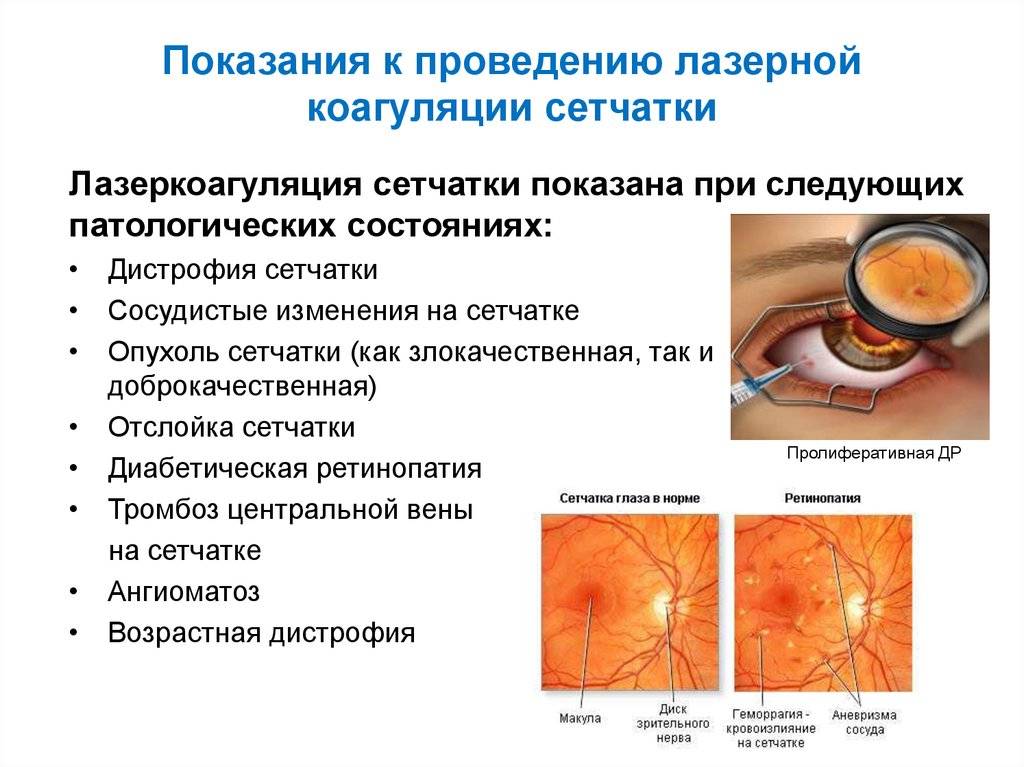
Показания к проведению
Гониоскопия противопоказана при нижеперечисленных условиях:
- воспалительные нарушения и дефекты: конъюнктивиты, язвы роговицы, дакриоциститы и т. д.
- нарушение целостности структур глаза;
- алкогольное или наркотическое опьянение;
- некоторые психические заболевания, которые сопровождаются агрессией.
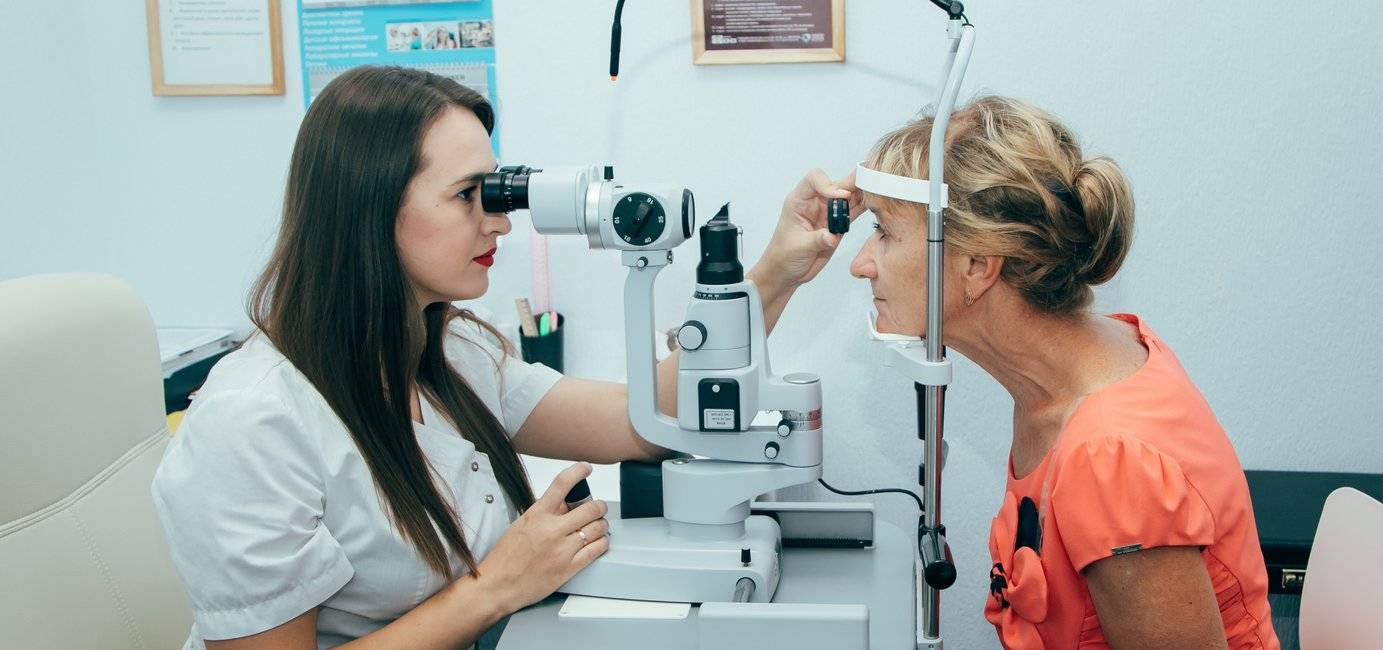
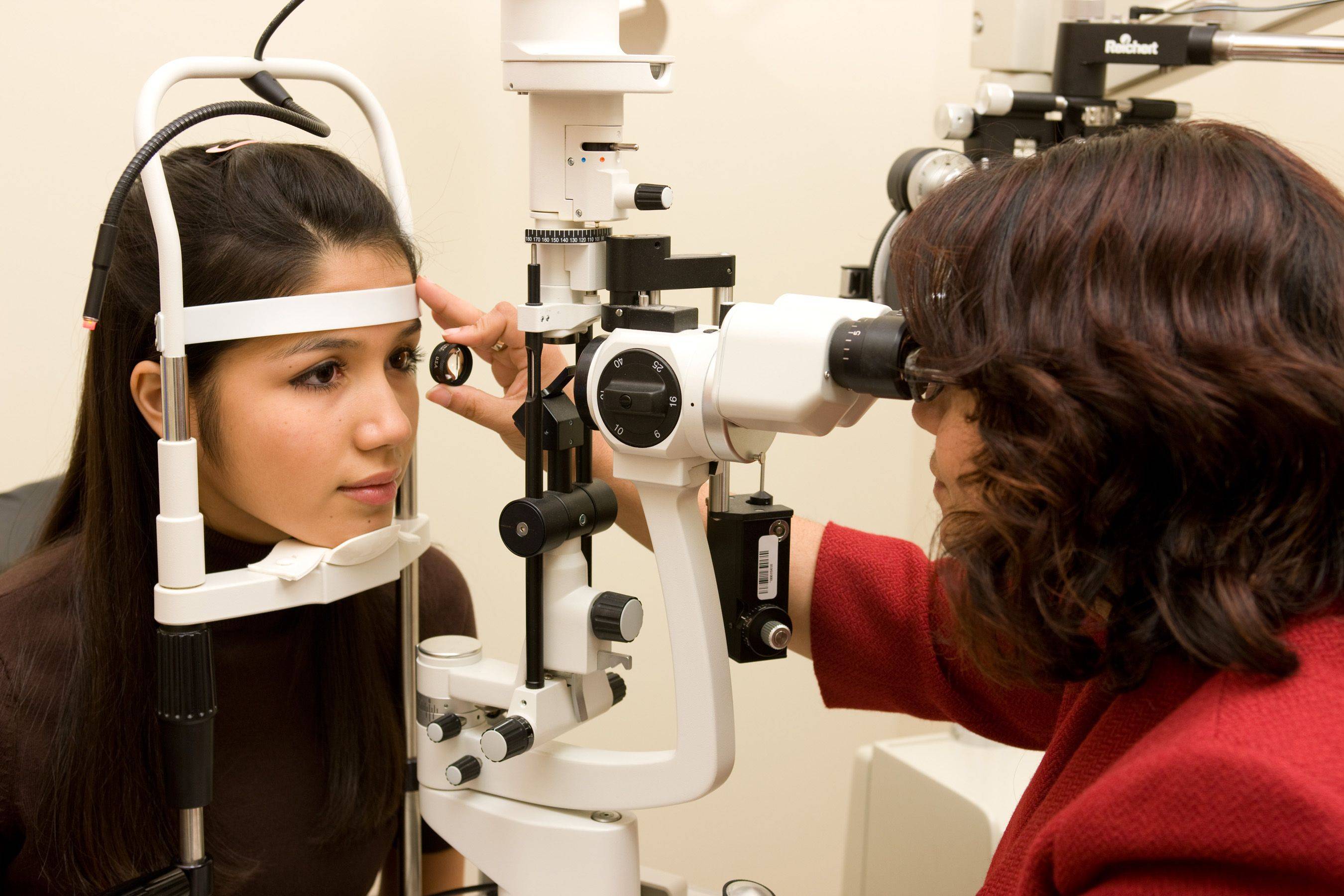
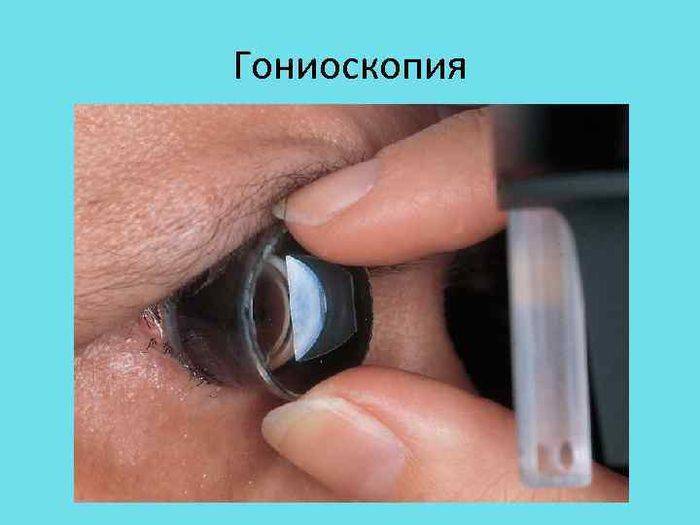
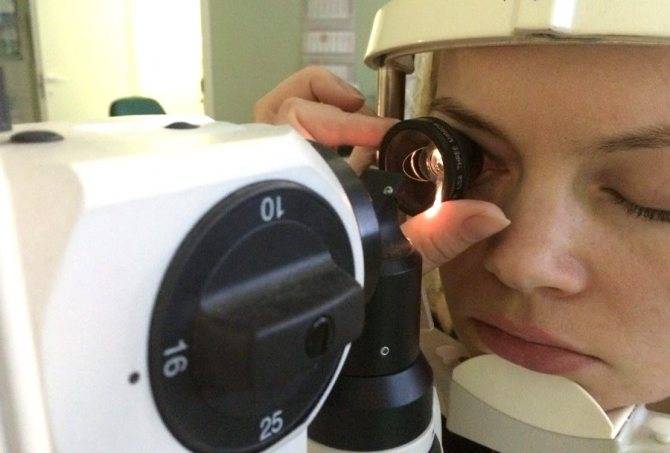
Гониоскопия — безболезненный и эффективный метод, активно используемый, в основном, для диагностики болезни с довольно серьёзными последствиями – глаукомы. Процедура эффективна для изучения врождённых и приобретённых аномалий, а также для составления тактики хирургического лечения новообразований. С этим связано широкое внедрение гониоскопии в клиническую практику.
Основным направлением гониоскопии — изучение глаукомы. Это частое заболевание зрительной системы, которое поражает более 25% всего населения. По статистике, в 15% случаев глаукома приводит к слепоте.
На первых этапах снижается острота зрения, так как нерв постепенно атрофируется, а затем зрение постепенно ухудшается, ограничивается зона видимости. Хроническая стадия глаукомы приводит к полной потере зрения.
Показания к проведению:
- Глаукома. Для определения вида заболевания: открытоугольная, закрытоугольная, врожденная, ювенильная.
- Перед проведением лазерной операции на хрусталик, роговицу или радужку.
- Определение типа угла передней камеры глаза: закрытый, узкий. Применяют совместно с дополнительными методиками по Херрику.
- Для выявления инородных тел.
- Для диагностики ишемического синдрома зрительной системы, при диабетической ретинопатии.
- При проникающих, сквозных и непроникающих травмах глаза, которые затрагивают угол передней камеры.
- При контузионных травмах глазного яблока (если происходит рецессия, нарушается целостность трабекулярной сети).
- Обследование перед хирургическим вмешательством. Диагностика показывает расположение сосудов, синехии камеры.
- Для выявления синдрома пигментной дисперсии, или патологии, которая приводит к разрушению пигментов в эпителии радужки.

Гониоскопический контроль является целесообразным спустя некоторое время после производства антиглаукоматозных фистулизирующих операций, что дает хирургу визуальное представление о состоянии созданного им пути оттока внутриглазной жидкости. Особенно это необходимо при неуспехе произведенной операции.
Гониоскопическое исследование является обязательным при опухоли в области корня радужной оболочки. Это дает возможность увидеть границы распространения новообразования и правильно решить вопрос о хирургической тактике в каждом конкретном случае.
https://youtube.com/watch?v=e9c1nyvIz1c
Гониоскопия показана во всех случаях инородных тел с локализацией с бухте камерного угла (Б. Л. Поляк и М. Б. Чутко, 1950). Особенно это относится к инородным телам, не выявляемым при рентгенологическом исследовании (стекло, алюминий). Определение размеров, формы, положения инородного тела, учет взаимоотношений его с окружающими тканями играют существенную роль в выборе метода хирургического вмешательства.
К моментам, служащим противопоказанием к гониоскопии, относятся разного рода конъюнктивиты, дакриоциститы, кератиты и язвы роговой оболочки.
Практический опыт показывает, что гониоскопическое исследование обычно хорошо переносится больными, не сопровождается болезненными ощущениями и при должном владении методикой не вызывает никаких нежелательных последствий.
Это позволяет рекомендовать гониоскопию для более широкого внедрения ее в офтальмологическую практику как в условиях стационара, так и в условиях амбулаторного приема.
Н. Б. ШУЛЬПИНА
Основным, но не единственным показанием к проведению гониоскопии является глаукома. Также эту процедуру назначают при следующих заболеваниях:
- Онкологические образования в структурах глаза (радужная оболочка и роговица).
- Кисты.
- Патологии кровообращения в передней камере глаза.
- Воспалительные процессы в области зрительного аппарата;
- Врожденные аномалии.
Также угол передней камеры глазного яблока исследуется, если есть подозрения, что в глазу находится инородное тело. При вымывании пигмента из радужки глаза офтальмолог тоже может порекомендовать эту процедуру.
Возможные осложнения
- Трудное заживление области глаза, подвергшейся операции.
- От наложенных швов может возникнуть раздражение.
- Через швы может начать выделяться внутриглазная жидкость.
- Редко, но случается выпадение радужки глаза.
- Увеит или по-другому воспаление сосудов в области глаза.
- Значительное повышение внутриглазного давления.
- Попадание в область глаза инфекции и следующее за этим воспаление.
- Астигматизм или искривление области роговицы.
- Глаукома – это группа заболеваний, которая характеризуется повышением давления внутри глаза. В дальнейшем это может привести к ослаблению глазного нерва, и, как следствие, к понижению остроты зрения.
- Отсутствие заживления глаза на протяжении длительного времени.
- Трансплантат может успешно прижиться, но его может поразить та же проблема, для устранения которой и проводилась операция.
- Отторжение донорской роговицы. Процент риска отторжения небольшой, 5-25%, но все же такие случаи были зарегистрированы. Отторжение может произойти на ранней стадии, буквально через несколько дней после операции. Свидетельство того, что роговица была отторгнута – это сильное ее помутнение.
Примерно через полгода после операции возрастает вероятность отторжения донорского материала, она составляет 50%. Очень редко, но все-таки возможно отторжение роговицы после нескольких лет со дня проведения операции. Отторжение различают эпителиальное и эндотелиальное.
Эпителиальное отторжение более благоприятно, начинается с верхних слоев роговицы. Его легко заметить на самых первых стадиях, хорошо поддается медикаментозному лечению.
Эндотелиальное отторжение не дает такого благоприятного прогноза. Заметить его крайне тяжело, эндотелий не поддается регенерации совсем. О таком виде отторжения может свидетельствовать постоянная боль в области глаза, снижение остроты зрения, покраснение белков, повышенная чувствительность к источникам света.
Если происходит отторжение роговицы, то пациенту могут назначить повторную кератопластику или процедуру кератопротезирования.
Кератопластика – это уникальная процедура, которая позволила многим пациентам вернуть зрение и буквально заново увидеть свет. Отзывы о таких операциях, в целом, положительные. Некоторые люди настороженно относятся к процедуре, так как есть вероятность осложнений. При этом, о возможных осложнениях квалифицированный врач предупреждает заранее с сводит риски к минимуму.
Подготовка к выполнению упражнений
Во время прикосновения к области вокруг глаз повышается риск занесения инфекции, механического повреждения при чрезмерном надавливании или царапинах от ногтей. Поэтому рекомендуется предварительно подготовиться к процедурам, выполнить несложные правила:
- тщательно вымыть руки при помощи бактерицидного мыла;
- ногти должны быть коротко подстрижены, чтобы избежать механического повреждения глаз и век, следует убедиться в чистоте области под ногтями;
- вымыть лицо с помощью проточной теплой воды, если пациент боится занести инфекцию, можно применить бактерицидные мыло, тоник для умывания, раствор Фурацилина;
- тщательно разогреть области ладоней и пальцев, так как во время массажа необходимы теплые прикосновения, чтобы расслабить мышцы лица и область век.
После проведения всех подготовительных процедур можно приступать к проведению самой гимнастики.
ОКТ — современная диагностика
До лечения заболевания глаз необходимо комплексное исследование зрения. Результат зависит от данных, собранных врачом-офтальмологом.
Наряду с осмотром используются современные средства диагностики. Особенно важны высокоточные методы, исключающие ошибочные диагнозы аномалий сетчатки и зрительного нерва.
Отметим метод оптической когерентной томографии, ОКТ. В медицинской литературе встречается англоязычное сокращение OCT (Optical Coherence Tomograph).
ОКТ разрабатывали и внедряли параллельно исследователи разных стран. Однако авторство ОКТ часто приписывают американцам (F. Kruse и коллегам). Эта группа ученых изучала возможности применения оптической когерентной томографии для оценки состояния сетчатки глаза и зрительного нерва еще в 1980-х.
Метод оптической когерентной томографии сетчатки используют урологи, стоматологи, кардиологи, гастроэнтерологи и т.д. Наиболее полно метод задействован в офтальмологии. Это объясняется природной прозрачностью оптических сред глаза.
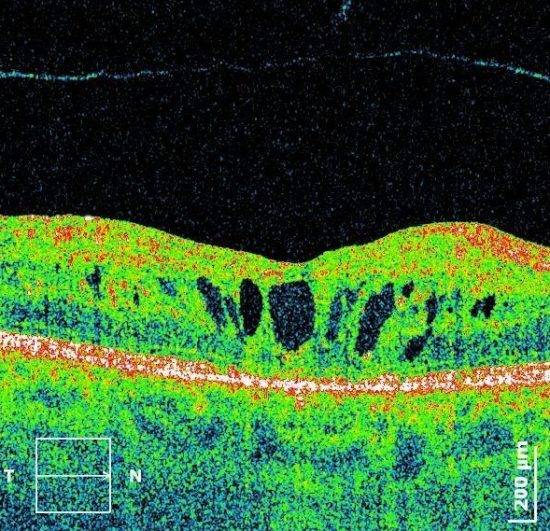
Благодаря высокому разрешению ОКТ толщина слоя нервных волокон точно измеряется в микронах. Поскольку аксоны нервных волокон направлены перпендикулярно пучку ОСТ наконечника, слой нервных волокон контрастирует с промежуточными слоями сетчатки глаза.
Снимок диска зрительного нерва пациента с глаукомой. Видна расширенная экскавация и снижение толщины слоя нервных волокон.
Процедура томографии диска зрительного нерва делается кольцевыми либо радиальными сканами. Радиальные сканы дают сведения о диске, экскавации, диаметре слоя нервных волокон в перипапиллярной зоне.
Единичный снимок диска зрительного нерва пациента с глаукомой
Программа наблюдения за состоянием диска зрительного нерва при глаукоме с оценкой прогрессирования
Сравнение данных ОКТ диска зрительного нерва правого и левого глаза. На правом глазу – глаукомные изменения. На левом – без патологии
Принцип действия ОКТ — регистрация времени задержки светового луча при его отражении от исследуемой ткани. В современных приборах ОКТ излучение генерируется широкополосными суперлюминесцентными светодиодами.
При работе прибора световой поток распадается на две части, контрольная часть отражается от зеркала, вторая часть — от исследуемого объекта.
Полученные сигналы суммируются, полученная информация конвертируется в А-скан.
Алгоритмы формируют около 25 тысяч линейных сканов за секунду. Разрешение прибора при работе в переднезаднем — 3-8 микрометра, в поперечном – до 15 микрометров.
Это удовлетворяет любые требования оперирующего офтальмолога.
Картина пролиферативной диабетической ретинопатии с эпиретинальным фиброзом и макулярным разрывом
Эпиретинальный фиброз, витрео-макулярный тракционный синдром с макулярным отеком
Благодаря высокой скорости сканирования томографа и большим массивам данных доступна трехмерная картина исследуемого региона. ОКТ выявляет ничтожные изменения структуры сетчатки, недоступные прежним методам исследования. Сканеры ОКТ— средство безошибочной диагностики, точного мониторинга и динамической оценки изменений в сетчатке глаза.
Оптическая когерентная томография сетчатки собирает сведения об исследуемых областях на микроскопическом уровне. Не требует контакта, диагностирует заболевания сетчатки на ранней стадии и оценивает динамику консервативного лечения.
Субретинальное макулярное кровоизлияние после тяжелой контузии глазного яблока
Посттромботическая ретинопатия сетчатки и уменьшение отека сетчатки после проводимого лечения
Метод ОКТ показан
- пациентам после рефракционных хирургических вмешательств;
- лицам, страдающим заболеваниями, такими как макулодистрофия сетчатки, диабетическая ретинопатия, посттромботическая ретинопатия, а так же глаукомой или заболеваниями диска зрительного нерва.
Оптический когерентный томограф для переднего отрезка глаза
Отслойка пигментного эпителия сетчатки и нейроэпителия
Для консультации по поводу проведения томографии сетчатки вы можете позвонить специалистам офтальмологического отделения ВЦЭРМ № 2+7 (911) 122-82-75.
Лобань (рыба) в фольге
Статус инвалида по зрению
Полученный статус инвалида по зрению необходимо подтверждать каждый год на протяжении десяти лет. После 11-й, последней экспертизы, проходить освидетельствование больше не нужно. Статус инвалида присваивается до конца жизни.
Каждый год подтверждать инвалидность не нужно пациентам, у которых острота зрения менее 0,03 единицы. С таким нарушением сразу присваивается пожизненная недееспособность.
Добавим, что на комиссию пациента с близорукостью может направить не только офтальмолог, но и пенсионный фонд или служба соцзащиты. Это происходит в тех случаях, когда человек нуждается в помощи государства.
При оформлении инвалидности по близорукости человеку положены пенсия и льготы. Инвалидам с близорукостью могут предоставить льготы на обучение шрифту Брайля, получение специальной техники, аппаратное или санаторно-курортное лечение, домашнюю соцпомощь, собаку-поводыря. Если за человеком с инвалидностью ухаживает родственник, ему положено пособие. Подробно о назначении льгот и пособий расскажут в отделе социальной защиты населения.
Вместе с тем, пациент, получивший группу инвалидности по зрению, подпадает под ряд запретов. Так, людям с первой и второй группой нельзя водить автомобиль и работать в потенциально опасных для них условиях. Получив группу, инвалид по близорукости не допускается к труду с высоким уровнем шума и влажности, на химическое производство. Кроме того, запрещаются физические нагрузки, ненормированный рабочий день или работа в неудобном положении.
Диагностика Афакии:
Диагноз ставят по данным анамнеза и характерной клинической картины. Следует учитывать, что некоторыми признаками афакии может сопровождаться вывих или подвывих хрусталика. Однако в этих случаях при тщательном исследовании обнаруживают смещенный хрусталик.
Нарушение аккомодации – симптомы, диагностика и лечение
Противопоказания циклоскопии
Противопоказания циклоскопии существуют, если у пациента есть следующие заболевания:
- язва роговицы;
- конъюнктивит;
- дакриоцистит;
- кератит.
Если у пациента возник отек роговицы и наблюдается острая форма глаукомы, то процедура проводится. Прежде, чем начинать диагностику, пациенту назначается глицерин и 40% раствор глюкозы (ампулированнный). Глицерин тоже разводится водой.
Одним из противопоказаний процедуры является эпилепсия. При этом заболевании воздействие ярким светом может ухудшить состояние пациента, или спровоцировать приступ.
Также в список противопоказаний входит кератоконус и другие заболевания, при которых роговица сильно истончена, или выпячивается вперед.
Если применять процедуру при воспалительном процессе, то пациент будет чувствовать сильную боль, на поверхности роговицы могут возникнуть раны. Также часто возникает повышенное слезотечение. В связи с этим циклоскопия не проводится, если врач обнаружил воспаление слезного мешка.
Витамины для глаз «Тауфон»
Данный препарат рекомендован к применению при комплексном лечении лучевой, старческой и травматической катаракты. Также его используют для быстрого заживления при травмах роговицы, нормализации обменных процессов и укрепления сосудов и капилляров глаза. По действию активных компонентов его вполне можно отнести к витаминным препаратам, действие которых направлено на восстановление зрения.
Препарат «Тауфон» выпускается в каплях, применяют его по 1-2 капли в каждый глаз 2-4 раза в день. Срок лечения может составлять 3 месяца.
Что еще почитать
Причины иридоциклита
Причины иридоциклита бывают как внешними, так и внутренними. Нередко образование иридоциклита происходит как ответ на травму глаза (контузия, ранения, операции на глаза), воспаление радужной оболочки глаза. Также вызвать иридоциклит могут различные перенесенные вирусные инфекции: корь, грипп, инфекция стафилококковая или стрептококковая, туберкулез, гонорея, малярия, хламидиоз и прочее. Немаловажная роль принадлежит и инфекциям, расположенным в носоглотке или полости рта.
Помимо этого, спровоцировать иридоциклит способны ревматизм, болезнь Стилла, аутоиммунный тиреоидит, болезнь Бехтерева, саркоидоз, болезнь Бехчета, синдром Фогта-Коянаги-Харады. Иридоциклит встречается у пациентов с ревматизмом или инфекциями примерно в 40% случаев. В остальных 60% случаев иридоциклит развивается как независимая болезнь.
Возникает иридоциклит из-за развития сосудистой сети глаза и повышения восприимчивости радужной оболочки и ресничного тела к антигенам, которые попадают в нее из глаза. 
В процессе развития заболевания, кроме поражения сосудистой оболочки глаза микробами или продуктами их жизнедеятельности, происходит ее повреждение с точки зрения иммунной системы, в котором принимают участие медиаторы воспаления. Воспалительный процесс не обходится без симптомов иммунного распада клеток, воспалений сосудов, дисферментоза, нарушения микроциркуляции с последующим образованием рубцов и дистрофией.
Также важное значение в развитии иридоциклита играют и различные факторы, являющиеся провокаторами недуга – расстройства иммунной и эндокринной систем, стресс, переохлаждение, большие физические нагрузки
Виды офтальмоскопии
Исследование глазного дна может проводиться по нескольким методикам. Разновидности офтальмоскопии эффективно дополняют друг друга и в каждом клиническом случае для обследования пациента можно подобрать тот или иной вариант либо их сочетание.
Прямая офтальмоскопия
При таком способе обследования глазного дна специалист может осматривать его при 15-кратном увеличении. Для проведения процедуры применяется следующее оборудование:
- офтальмологическая насадка щелевой лампы;
- ручной электрический и большой безрефлексный офтальмоскопы.
Во время процедуры расстояние между глазом и приборами не должно составлять более 4 см. Вначале врач осматривает сосудистый пучок, выходящий из центра глазного дна. После этого проводится исследование желтого пятна, являющегося центральной частью сетчатки. А в заключение процедуры выполняется осмотр периферических областей глазного дна.
Прямая офтальмоскопия позволяет детально изучать обследуемые области при многократном увеличении, и эта ее характеристика является преимуществом данной методики. Однако у такого способа исследования глазного дна есть и некоторые недостатки:
- не позволяет точно оценивать высоту отслойки сетчатки и степень ее отечности;
- не дает возможности с точностью визуализировать всю периферию глазного дна и не всегда позволяет заметить отслойку сетчатки.
Обратная офтальмоскопия
Современный, высокоинформативный метод исследования глазного дна — обратная офтальмоскопия. Для выполнения такого исследования используются моно- или бинокулярные офтальмоскопы. Их современные модели могут быть оснащены видеокамерой, передающей получаемое изображение на монитор компьютера. В оптическую систему таких приборов входят линзы отличные от прямого офтальмоскопа, и исследование проводится на расстоянии от пациента. При этом специалист получает как бы перевернутое изображение структур глазного дна, увеличенное до 5 раз.
Обратная офтальмоскопия является ведущим способом обследования пациентов, нуждающихся в проведении витреоретинальных хирургических вмешательств (операций на глазном яблоке или сетчатке).
Преимущества этой методики таковы:
- дает возможность детально изучать периферические зоны сетчатки;
- имеет широкое поле обзора (до 360ᵒ);
- делает возможным осмотр исследуемых областей даже при наличии помутнений в глазном яблоке;
- позволяет получать качественное стереоскопическое (объемное) изображение.
Среди недостатков обратной офтальмоскопии такие характеристики исследования:
- нет возможности получать изображение при увеличении в 15 раз (как при прямой офтальмоскопии);
- получаемое изображение перевернутое.
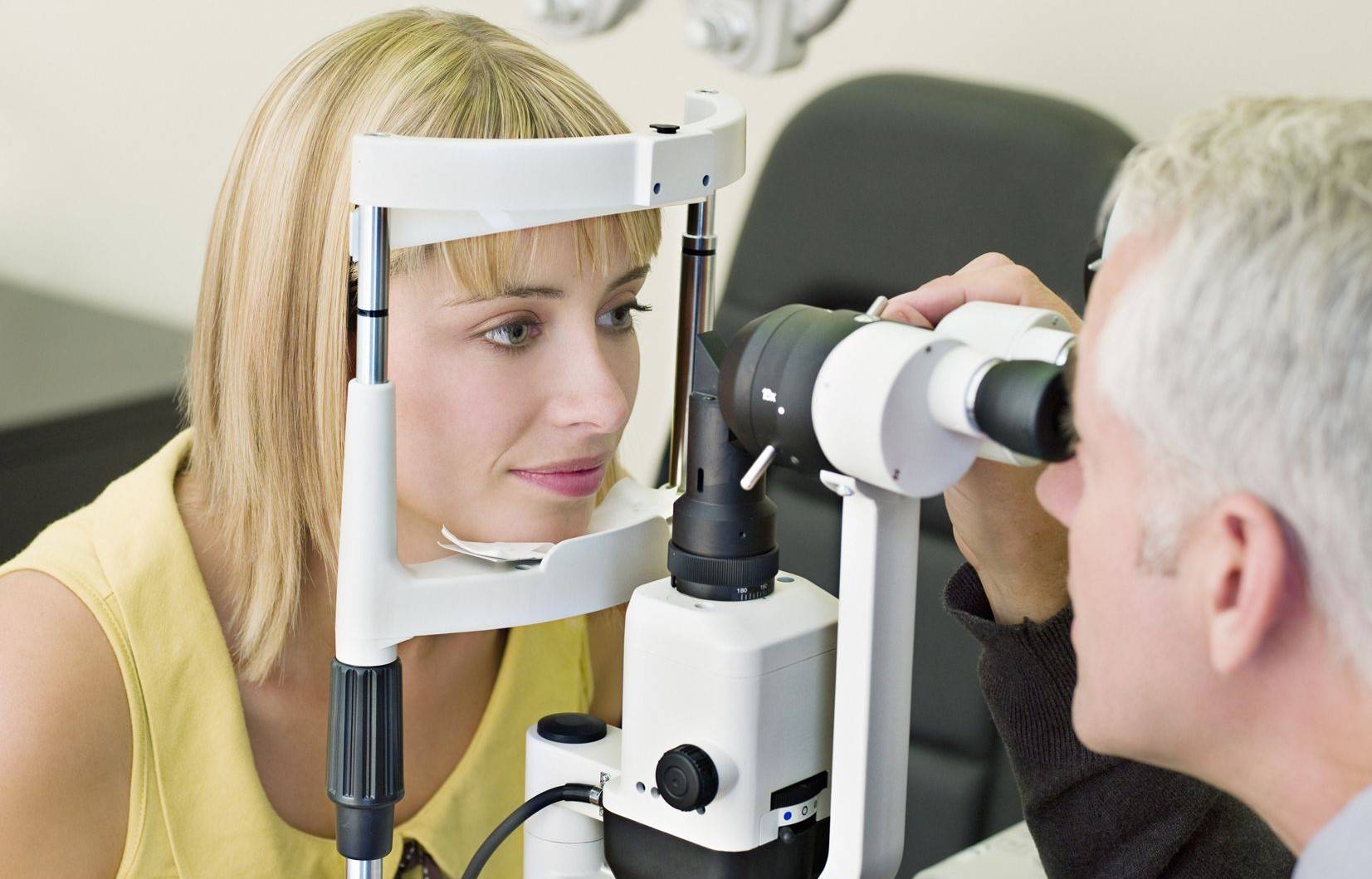
Офтальмоскопия при помощи щелевой лампы (или биомикроскопия)
Этот вид офтальмоскопии выполняется при помощи щелевой лампы и собирающей линзы (70-80 диоптрий), которая располагается перед глазом пациента. Данная методика позволяет получать перевернутое изображение при увеличении рассматриваемых структур в 10 раз.
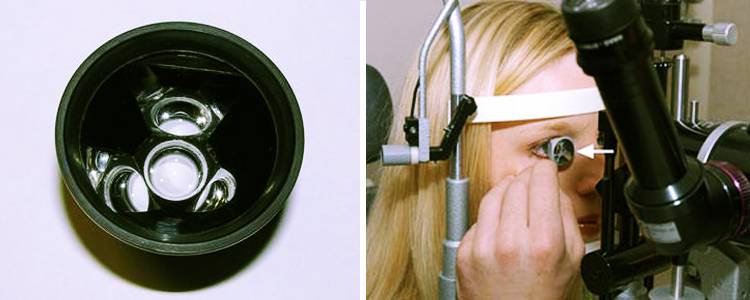
Осмотр при помощи линзы Гольдмана
Такой способ офтальмоскопии позволяет изучать состояние глазного дна от его центра до периферии. Эти данные могут получаться благодаря использованию зеркал. Осмотр периферии сетчатки глаз при помощи линзы Гольдмана особенно показан при близорукости или при обследовании беременных (для исключения осложненного течения родов из-за риска отслойки сетчатки).
Офтальмохромоскопия
Такой метод исследования глазного дна выполняется при помощи электроофтальмоскопа, оснащенного специальными светофильтрами разных цветов (оранжевого, красного, синего, зеленого и желтого). Офтальмохромоскопия позволяет обнаруживать даже самые незначительные отклонения он нормы, которые при обычном освещении (белом) выявить невозможно.
Лазерная офтальмоскопия
Для проведения такого обследования состояния глазного дна в качестве освещения применяется лазерный луч, который отражается в тканях глазного яблока. Получаемое при этом изображение выводится на монитор, и процедура может записываться в виде видеозаписи.
Лазерная офтальмоскопия является современным и высокотехнологичным способом обследования глазного дна и дает возможность получать максимально точные данные даже при помутнениях стекловидного тела или хрусталика. У этой методики нет недостатков кроме одного – высокая стоимость процедуры.
Как проходит исследование
Процедура проводится в специальном кабинете, который оснащен ОКТ-томографом. Это прибор, имеющий оптический сканер, из объектива которого, направляются инфракрасные световые пучки в орган зрения. Результат сканирования записывается на подсоединенный монитор в виде послойного томографического изображения. Аппарат преобразует сигналы в специальные таблицы, по которым оценивается структура сетчатки.
Подготовка к обследованию не требуется. Может быть выполнено в любое время. Пациент, находясь в сидячем положении, фокусирует взгляд в специальную точку, указанную врачом. Затем он сохраняет неподвижность и фокусировку в течение 2 минут. Этого достаточно для полноценного сканирования. Прибор обрабатывает результаты, врач оценивает состояние глазных структур и в течение получаса выдается заключение о патологических процессах в органе зрения.
Расшифровка результатов
Расшифровка результатов электроретинографии довольно проста, если электроды не могут отследить реакцию и волны, то в данном случае можно диагностировать полное отслоение сетчатки глаза или же сильнейший воспалительный процесс. Тогда нужно срочно приниматься за лечение, возможно, что придётся прибегнуть к хирургическому методу лечения.
Если обнаружены слишком сильные колебания волн, то специалист диагностирует либо атрофию зрительного нерва, либо разрыв этого нерва. Стоит отметить, что нельзя сравнивать колебания у взрослых людей и детей, так как они в любом случае будут различаться.
Электроретинография является одним из наиболее высокоинформативных методов определения и диагностирования заболеваний. Такое исследования проводится по большей части для распознавания заболеваний наружных слоёв сетчатки человеческого глаза, то есть контролируется работа фоторецепторов и биполярных клеток сетчатки.
Общая информация
Цикломед — глазные капли, спользуемые в медицине для расшения зрачка (мидриаза). Такое положение зрачка небходимо как в диагностике заболеваний глаз (осмотр глазного дна с широким зрачком, исследование остроты зрения в состоянии паралича аккомодации), в лечении заболеваний (ложной близорукости, при воспалении переднего отдела глаза), а так же при проведении оперативных вмешательств (при катаракте и лазерной коагуляции сетчатки).
Внимание! Не путайте данный препарат с созвучными глазными каплями «Ципромед» — аннтибактериальным средством для лечения инфекционных заболеваний глаз. Уточняйте название при покупке глазных капель в аптеке
Фармакологическое действие
Основное действующее вещество препарата — циклопентолат является м-холиноблокатором, блокирует соответсвующие рецепторы тканей глаза. Данное вещество приводит в тонус мышцу, которая расширяет зрачок, и одновременно расслабляет мышцу, которая его сужает. Капли хорошо всасываются через наружную оболочку глаза (конъюнктиву). Расслабление цилиарной мышцы глаза, которое достигается при применении Цикломеда, создает паралич аккомодации – глаз на время утрачивает способность к адаптации зрения на различных расстояниях. Звучит страшновато, но опасаться не стоит: этот паралич играет важную лечебную и диагностическую роль, способствует восстановлению функций глаза при некоторых заболеваниях, а также помогает врачу отличить истинную близорукость от спазма аккомодации, при котором зрение нарушается из-за перенапряжения глаз.
Противопоказания
Использование Цикломеда противопоказано при:
• глаукоме или подозрении на нее;
• парезах сфинктера зрачка, возникших после травмы;
• повышенной чувствительности к компонентам препарата.
С осторожностью глазные капли Цикломед используют для лечения детей младше трехлетнего возраста и пожилых людей, а также при кишечной непроходимости и гиперплазии предстательной железы. Применение этих капель у беременных или кормящих женщин возможно, когда ожидаемый лечебный эффект превосходит возможные побочные действия
Побочные действия
При применении капель для глаз Цикломед возможно развитие побочных эффектов: снижение остроты зрения на некоторое время, повышение внутриглазного давления, а сразу после закапывания – покраснение наружной оболочки глаза, ощущение дискомфорта. В редких случаях, в основном, у детей или пожилых людей, развиваются слабость, тошнота, головокружение, изменяется ритм сердца.
Передозировка
При приеме глазных капель Цикломед внутрь или превышении доз при закапывании препарата в глаза могут наблюдаться симптомы передозировки – сухость кожных покровов и слизистых оболочек, возбуждение нервной системы, учащение частоты сердечных сокращений, нарушение ориентации в пространстве. В этих случаях внутривенно вводят специфический антидот препарата – физостигмин.
Взаимодействие с другими лекарственными препаратами
При одновременном применении лекарственных средств с антихолинергической активностью с атропином происходит усиление действия последнего.
Особые указания и меры предосторожности
Важно! Не рекомендуется управлять транспортным средством в период лечения глазными каплями, расширяющими зрачок, поскольку применение такого препарата снижает остроту зрения, способность глаза адаптироваться, а также может влиять на концентрацию внимания и психомоторные реакции. Если вождение автомобиля – Ваша работа, проконсультируйтесь с врачом по поводу выбора альтернативных лекарственных препаратов для лечения болезней глаз. Что необходимо знать о глазных каплях Цикломед?
Что необходимо знать о глазных каплях Цикломед?
1. Перед тем, как использовать капли для глаз, пожилому человеку необходимо измерять внутриглазное давление, для исключения глаукомы.
2. Снимите контактные линзы до того, как закапать Цикломед в глаза. Линзы можно будет надеть через 15-20 минут после инстилляции препарата.
3. Храните капли при температуре не выше 25°C в темном месте, защищенном от детей.
4. Не используйте глазные капли Цикломед после истечения срока годности, который составляет 2 года.
Цена «Цикломед» глазные капли в аптеках России (средняя): 400 рублей.
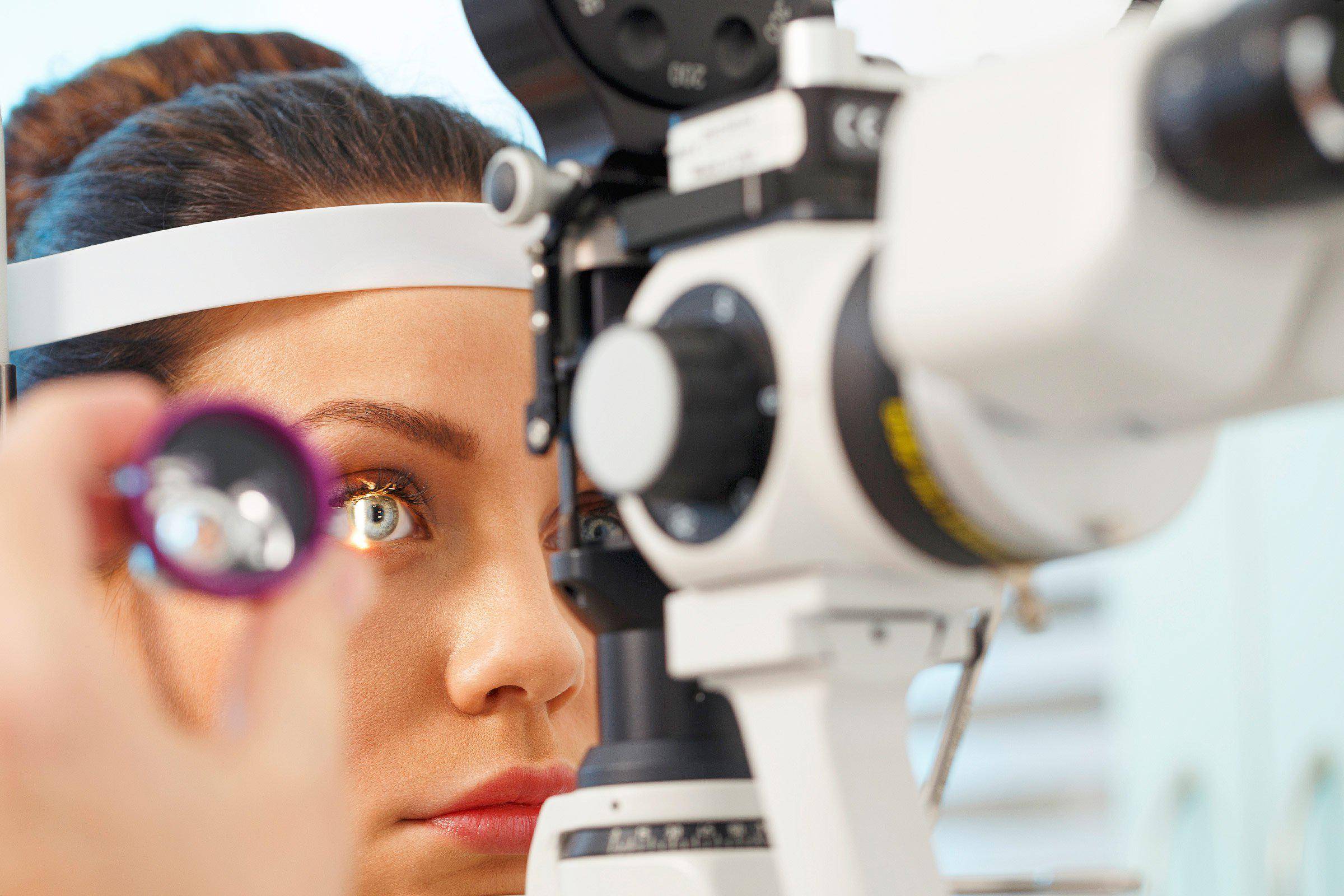
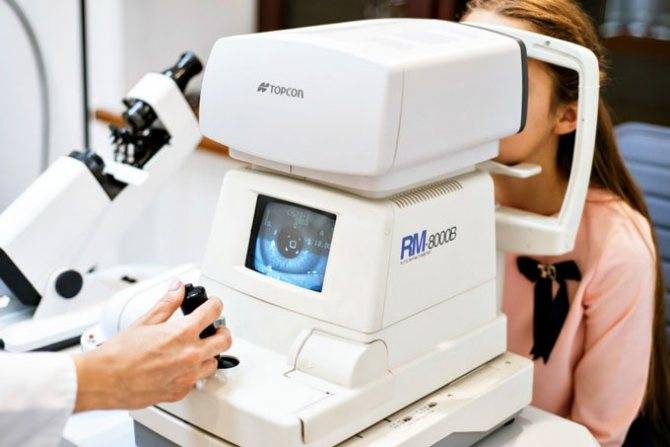
Условия проведения рефрактометрии
Диагностику глаза выполняют при помощи рефрактометра либо более современного его аналога – авторефрактометра. Суть обследования сводится к оценке преломляющей способности хрусталика, стекловидного тела, а также роговицы при соблюдении условия равновесия (оптического). Что происходит во время работы прибора:
- неопасный луч света инфракрасного диапазона через отверстие зрачка движется в сторону сетчатки;
- после прохождения оптических сред отраженный пучок света возвращается к исходной точке;
- степень интенсивности вместе с силой луча анализирует специальный датчик.
При нормальном уровне зрительного восприятия точка фокусирования всех лучей располагается в зоне сетчатки. Наличие помутнений в какой-либо глазной среде служит препятствием для свободного прохождения части света, что мешает задержанным потокам достичь цели. Именно такую аномальную ситуацию фиксирует прибор с одновременным определением радиуса и степени кривизны роговицы. Полученные данные позволяют оценить особенности строения роговой оболочки глаза.
Рефрактометрия широко применяется в офтальмологии не только для определения нормальной рефракции (эмметропии), но и для выявления аметропии. Последняя разновидность рефракционной аномалии ведет к развитию глазных патологий:
- миопия – изображение формируется перед сетчаткой, а причина связана с неправильной формой глаз;
- гиперметропия – формирование картинки сзади сетчатки по причине недостаточной кривизны хрусталика;
- астигматизм – создание неправильного изображения из-за схождения световых потоков в одной точке;
- пресбиопия – сбой фокусирования зрения на предметах мелких размеров, обусловленный старением организма.
Кроме рефракции, излучение рефрактометра помогает с максимальной быстротой выяснить степень риска появления зрительных аномалий, обнаружить начальную стадию офтальмии
Это особенно важно для диагностики детей, их зрение в большинстве случаев поддается восстановлению
Кому показана рефрактометрия
На протяжении жизни показатель преломляющей силы зрительного органа претерпевает изменения – чаще новорожденным свойственна дальнозоркость. К 20 годам у большинства людей зрение приходит в норму, но у 40 % дальнозоркость сменяется близорукостью. Возрастные изменения кривизны хрусталика оборачиваются развитием «старческой дальнозоркости».
Именно для коррекции нарушенной способности нормально видеть и на основе описанных пациентом симптомов назначают рефрактометрию. Без серьезного повода исследование, позволяющее выявить аномальную рефракцию, положено выполнять дважды в год. Детей проверяют раз в год после достижения трех лет.
Реальным поводом к назначению рефрактометрии станут признаки следующих проблем:
- незначительные нарушения зрительной способности при жалобах на сниженную остроту зрения;
- характерные симптомы дальнозоркости либо близорукости для назначения правильного лечения;
- жалобы на двоение очертания предметов, а также резкие нарушения зрительного восприятия;
- при подозрении на астигматизм, миопию, гиперметропию, врожденную форму близорукости;
- перед проведением хирургической операции на глазах и во время послеоперационного периода;
- в рамках подготовки и контроля процедуры лазерной коррекции, оценки качества и эффективности результатов;
- в пожилом возрасте рефрактометрию назначают при явных симптомах пресбиопии из-за аномальной рефракции.
Хотя неинвазивный метод исследования не угрожает побочными эффектами и не сопровождается появлением болевых ощущений, в особых ситуациях рефрактометрия противопоказана:
- при наличии катаракты или бельма на глазу;
- при симптомах помутнения стекловидного тела;
- психических отклонениях, алкогольном либо наркотическом воздействии.
Виды периметрии
Согласно методике выполнения различают виды исследования:
Статическая периметрия
Статическая периметрия позволяет диагностировать:
- порог чувствительности органов зрения к картинке;
- нарушения в функциональности зрительного нерва;
- причины потери периферического зрения;
- травмы мозга;
- выявить патологии сетчатки на ранних этапах развития;
- скотомы.
Измерение поля зрения при статической периметрии глаза проводится с помощью неподвижного тест-объекта. Для осуществления манипуляций применяется компьютерное оборудование. После исследования данные группируются согласно обследованным участкам поля зрения.
Проводится манипуляция согласно этапам:
1. Пациент садится на стул.
2. Голову необходимо держать в неподвижном положении.
3. Перед глазами появляется слабо очерченное пятно.
4. Увеличивается контрастность тест-объекта, пока пациент его не увидит.
5. Перемещается пятно по границам визуального поля.
Статическая периметрия диагностирует дефекты в поле зрения. При помощи исследования нельзя определить чувствительность к световому и цветовому восприятию глаз. Для контроля результатов исследования офтальмолог может дополнительно назначить кампиметрию или компьютерную периметрию.
Компьютерная периметрия
Выполняется периметрия при помощи компьютерного периметра. Программа запоминает промежуточные данные, что позволяет проанализировать эффективность лечения или прогрессирования патологии. Диагностика выдает наиболее точные результаты в сравнении с другими видами периметрии.
Проводится исследование согласно этапам:
1. Пациент присаживается на стул перед прибором и опирается подбородком на подставку. Этот вид исследования выполняется отдельно для каждого глаза, поэтому один глаз во время проведения процедуры закрывается повязкой.
2. В процессе диагностики пациент смотрит в центр затемнённой камеры, где проектируется светящаяся точка.
3. Далее компьютер, в произвольном порядке, выводит на внутреннюю поверхность сферы светящиеся точки.
4. У пациента в руках находится кнопка, нажатием которой он отмечает появление точки.
5. После завершения теста, процедура повторяется для другого глаза.
Для получения достоверных результатов необходимо проведение процедуры несколько раз. Побочных эффектов после манипуляции нет, поэтому ограничений на количество проведенных диагностик нет. При компьютерной периметрии необходимо соблюдать длительность процедуры. Так как глаза пациента утомляются и ухудшаются результаты исследования.
Кинетическая периметрия
Кинетическая периметрия глаза основана на использовании движущихся предметов различного цвета. Исследование выполняется с помощью специальных периметров. Они могут быть настольными, при проверке тогда используется какой-либо объект, перемещаемый врачом, либо проекционными, в которых используется световой объект.
Проходит манипуляция согласно этапам:
1. Пациент присаживается на стул перед периметром.
2. Пока длится диагностика, нужно, не отрываясь, всматриваться в заданную точку в центре периметра.
3. Объект определенного диаметра и цвета движется от периферии к центру периметра.
4. Пациент должен сообщать, когда замечает этот объект боковым зрением, а также когда объект исчезает.
Для получения достоверных результатов необходимо проводить манипуляцию с разных сторон поля зрения.
Показано проведение процедуры в случае:
- невозможности проведения статической периметрии;
- сложности концентрирования взгляда на одной точки;
- интеллектуальной неполноценности пациента;
- нейроофтальмологических патологиях;
- при заболеваниях наносящих ущерб периферийному зрению.
При кинетической периметрии объект может перемещаться как плавно, так и динамично. Для диагностики применяются различные по яркости и цвету тест-объекты.
Пороговая периметрия
Показанием для прохождения пороговой периметрии выступает прогрессирующая глаукома. Исследование также позволяет диагностировать последствия глаукомы с хроническим протеканием.
Проходит диагностика поэтапно:
1. Пациент удобно располагается в стуле.
2. 4 тест-объекта появляются в поле зрения. Точки располагаются в центре 4 квадрант.
3. Изменяется контрастность пятна на 1-2 или 4 дБ.
4. Для получения объективных данных необходимо проанализировать точки с разницей в 1 шаг.
Недостатком пороговой периметрии выступает продолжительность исследования, которая составляет от 10 до 20 минут. Для оценки эффективности лечения необходимо проведение повторного порогового исследования после прохождения курса терапии. Проводится дополнительная периметрия со стимулами, которые контрастнее на 2 дБ.
Подготовка к биомикроскопии
Процедура диагностики органов зрения проводится в медицинском офтальмологическом кабинете в темноте. Предварительно пациенту закапывают глаза специальным раствором за 15 минут до начала исследования. Данная мера позволяет расширить зрачок до состояния достаточного для диагностики.
При осмотре роговицы в первую очередь в глаза вводят специальный раствор, а затем капли, смывающие краситель с непораженных участков. В случае исследования глаза на предмет обнаружения инородных тел, в веки пациента закапывают анестезию с предварительной проверкой аллергической реакции на препарат.
Показания и противопоказания
Показания к проведению данного метода диагностики – подтверждение или опровержение предварительных подозрений на ряд глазных заболеваний.
Кератотопография имеет такие показания к проведению:
- Астигматизм – одна из форм искажение роговицы, приводящее к резкому снижению остроты зрения. Нередко астигматизм может носить врожденную природу происхождения, хотя к данной патологии могут привести травмы, оперативные вмешательства.
- Кератоконус – патология, имеющая невоспалительную природу происхождения, приводящая к истощению прозрачной оболочки глаза, принимая форму сферы. Причины развития патологического истощения – травмы, неблагоприятная обстановка, заболевания эндокринной системы.
- В рамках подбора, оценки эффективности ранее подобранных, применяемых жесткого типа линз, позволяющих скорректировать уровень и остроту зрения.
- После оперативного вмешательства хирурга. Сам метод диагностики применяют как до, так и после оперативного вмешательства, что позволяет определить метод терапии, как и его последующую эффективность.
Проводят ее и спустя 3, 6 и 12 месяцев после лазерной коррекции зрения – метод позволяет оценить, насколько эффективно проведена корректировка остроты зрения, есть ли необходимость в повторном курсе терапии.
В вопросе существующих противопоказаний – таковых не существует в отношении медицинских противопоказаний, даже при имеющихся офтальмологических патологий. Но исключением может быть то, что сам пациент страдает от тяжелого психологического расстройства. Единственное ограничение к проведению, носящее временный медицинский характер – состояние наркотического или алкогольного опьянения.
Симптомы анизокории
При небольших отличиях в диаметре зрачков главным симптомом является косметический дефект. Если наблюдается сильная анизокория, появляются симптомы искажения изображения и проблемы с восприятием пространства. Помимо этого, возникают головокружения и выраженные головные боли. Их удается устранить лишь на небольшой период времени с помощью применения анальгетиков.
При зрительных нагрузках у человека появляется сильная утомляемость. При неаккуратных движениях глазными яблоками происходит нарушение общего состояния. При этом острота зрения сохраняется. Если у человека присутствует синдром Холмс-Ади, есть риск затуманивания зрения.
На клиническую картину серьезное влияние оказывает основная патология. При синдроме Бернара-Горнера симптомы в большей степени проявляются при небольшой освещенности. Это актуально в первые секунды. С пораженной стороны происходит нарушение потоотделения. При этом радужка кажется светлее.
При параличе нерва анизокория сопровождается диплопией, проблемами со смыканием века, болью. У людей с нарушением парасимпатической иннервации зрачки отличаются лишь при интенсивном свете. Также наблюдается фотофобия.
Привычно избыточное напряжение аккомодации: диагноз ПИНА в офтальмологии
Показания к применению
Фармакологическое действие
Расшифровка результатов
После завершения исследования оформляется биомикроскопическая картинка. У каждой болезни существует перечень симптомов, которые определяют визуально.
Глаукома:
- расширение склеральных отверстий;
- расширение (инъекция) сосудов конъюнктивы;
- многочисленные помутнения в центре роговицы;
- наличие отложений на теле роговицы;
- уменьшение размеров листка радужки.
Катаракта:
- клиновидные помутнения;
- наличие водяных щелей;
- расслоение хрусталика.
Травма. Попадание чужеродного тела:
- разрывы роговицы. Трещины тканей;
- на месте чужеродного тела отметки в виде жёлтых точек;
- расширение сосудов на склере и конъюнктиве.
Кератит:
- когда воспаление древовидное, то на внешнем покрове роговицы определяются пузырьки, которые самопроизвольно вскрываются;
- если воспаление гнойное, то на роговице определяется инфильтрат, который затем превращается в язву;
- появились новые сосуды (неоваскуляризация).
Опухоли:
- выделяются зоны с высокой пигментацией;
- наблюдается новообразование;
- вокруг новообразования изменились сосуды.
Лагофтальм у детей
Причиной лагофтальма у детей являются анатомические особенности век, нарушение иннервации круговой глазной мышцы или травматическое повреждение.
Выявить заболевание под силу лишь специалисту. Это делает офтальмолог или невропатолог. Родители должны бить тревогу, если грудничок постоянно спит с приоткрытыми глазами. Если смыкаются неплотно лишь в период поверхностного сна, это не является отклонением. Такой симптом свидетельствует о физическом и нервном перевозбуждении, которое ребенок испытал во время бодрствования.
Физиологический лагофтальм, который присутствует в первые 12-18 месяцев жизни, не является симптомом патологии. Обычно нервное перенапряжение приводит к тому, у ребенка, помимо проявлений лагофтальма, наблюдаются вздрагивания, бормотание, лепет, подергивание конечностей. Иногда малыш может смеяться или плакать во сне.
Чаще всего лагофтальм у детей не приводит к негативным последствиям.
Однако наличие патологии в дневное время может привести к таким осложнениям:
- пересыхание слизистых покровов;
- инфицирование и повреждение роговицы;
- ухудшение зрения.
В такой ситуации нужно сразу обращаться к врачу. Специалист назначит хирургическое вмешательство – блефарорафию.
Реабилитационный период
Чтобы исключить риск негативных последствий и отрицательной реакции со стороны организма крайне важно придерживаться всех рекомендаций, озвученных доктором. Первую ночь после проведения коррекции необходимо провести лежа на спине
Спустя сутки после осуществления вмешательства нужно посетить кабинет окулиста для прохождения осмотра.
Врач анализирует состояние органа зрения, при необходимости прописывает лечебные препараты и озвучивает дату следующего визита. Чтобы свести к минимуму риск инфицирования прооперированных глаз при закапывании медикаментов соблюдайте максимальную стерильность. Вымойте руки с мылом, не допускайте соприкосновения кончика пипетки и слизистой оболочки.
| Если возникнет зуд или появятся дискомфортные ощущения, незамедлительно обратитесь в клинику для осмотра и получения медицинской помощи (при необходимости). |
Состав и форма выпуска
Комментарии
Коррекция зрения при тонкой роговице: методы лазерных операций
Принципы крепления ИОЛ
В целом на данный момент выделяют три типа хрусталиков. Они соответственно имеют и различные конструкции, принципы крепления:
- Переднекамерные ИОЛ. Располагают их в передней камере с опорой в углу. Такому типу линз приходится контактировать с теми областями, которые являются наиболее чувствительными – то есть с радужкой и роговицей. Эти линзы имеют существенный недостаток – они провоцируют проявление синехий в углу области расположения. Собственно, поэтому их используют достаточно редко на данный момент.
- Зрачковые ИОЛ. Их также называют пупиллярными, ирис-клипс-линзами, ИКЛ. В зрачок они вставляются по принципу клипсы. Удержание элемента осуществляется за счет задних и передних гаптических, то есть опорных элементов. Первой такую линзу создали наши ученые – Федоров и Захаров. Их линзы применялись еще в 60 годах прошлого века, когда наилучшим способом устранения катаракты считалась интракапсулярная экстракция. Основной недостаток такой линзы – возможность вывиха опорного элемента или даже всего искусственного хрусталика.
- Заднекамерные или ЗКЛ. Помещаются непосредственно в сумку хрусталика только после его полного удаления или хотя бы его ядра. Устраняются при экстракапсулярной экстракции и кортикальные массы. Такой тип ИОЛ занимает место удаленной части данного отдела, вживаясь в естественное анатомически правильное строение оптической системы глаза. Данный тип линз помогает обеспечить человека наибольшим качеством видения изображения. Заднекамерные лучше остальных видов линз укрепляются в области размещения и создают условия для создания крепкого барьера между передним и задним отделом глаза. Этот же тип линзы помогает предупредить и развитие таких патологий, как отслоение сетчатки, глаукома и так далее. ЗКЛ имеют контакт только с капсулой, где располагался естественный хрусталик. Там нет сосудов или нервных окончаний, а потому воспаление в принципе развиться не может. Именно поэтому такая разновидность изделия считается наиболее оптимальной по качеству и безопасности использования. Соответственно он и чаще остальных типов используется в офтальмологической хирургии.
Заднекамерная артифакия глаза
Артифакия глаза подразумевает использование любого из перечисленных изделий для коррекции зрения хирургическим путем. Материалом для ИОЛ служат обычно наиболее гипоаллергенные жесткие – полиметилметакрилат, лейкосапфир и другие, а также мягкие аналоги из силикона, гидрогеля, силиконгидрогеля, сополимера коллагена, полиуретанметакрилата и так далее.
Узнайте подробнее, как должна проходить реабилитация после операции по замене хрусталика при катаракте.
Выполняют изделия мультифокального типа или цилиндрического:
- Мультифокальные помогают скорректировать близорукость, дальнозоркость или устранить последствия катаракты.
- Цилиндрические или торические ИОЛ используются для коррекции астигматизма.
Иногда требуется введение в один глаз сразу двух интраокулярных линз. Так делают, если оптика парного глаза не способна совместиться с оптикой артифакичного глаза. Именно поэтому может быть принято решение о введении в область еще одной линзы для коррекции сложившейся ситуации. Применяется соответственно еще одна линза, которая имеет степень коррекции с недостающей диоптрийностью.
Про линзы для очков при астигматизме, их подбор и рекомендации по выбору можно узнать в статье.
Подберите раствор для контактных линз по мнению специалистов и по отзывам здесь.
ИОЛ – это биосовместимые элементы, которые, как правило, не имеют последствий после введения в нужную область. Такой тип линз вводится в глаз через микроразрез, если изделие из мягкого материала, или через больший разрез, если применяется жесткий материал. Данный фактор решается врачом, который подбирал вам линзы. Операция требует предварительного устранения пораженного хрусталика или его части. Чем раньше будет произведена процедура – тем меньше будет последствий для пациента.
На видео – как устроен глаз
https://youtube.com/watch?v=b9Tc17jfcQw
Код по мкб 10
Код по МКБ у такого состояния отсутствует, так как артифакия не является патологическим состоянием или заболеванием, а скорее относится к периоду выздоровления. Соответственно если операция прошла успешно и осложнений не развилось, то код по МКБ 10 не присваивается. Но в ряде случаев предусматривается кодировка при следующих патологиях:
Показания к применению
Показания к применению
Показания к применению глазных капель Цикломед:
- Диагностика. Капли для глаз применяют перед проведением некоторых диагностических процедур. Например, прежде чем определить рефракцию и провести офтальмоскопию, глаза обязательно закапывают.
- Проведение предоперационных процедур. Если у пациента экстракция катаракты, Цикломед понадобится для фиксации и расширения зрачков.
- Лечение болезней. Препарат идеально подходит для устранения заболеваний переднего глазного отдела.
При помощи Цикломеда можно избавиться от таких болезней:
- Эписклерит. Это офтальмологическое заболевание, которое приводит к воспалению глазной оболочки между конъюнктивой и склерой. Сначала симптомы эписклерита слабовыраженные. Однако потом глаза краснеют и появляется ноющая боль. К эписклериту предрасположены люди возрастом от сорока лет. У детей заболевание встречается в разы реже.
- Склерит. Опасное заболевание, угрожающее зрению больного. Воспалительный процесс быстро распространяется и проникает вглубь склеры. Симптоматика склерита проявляется не сразу. Постепенно появляется умеренная боль, боязнь света и слезотечение. Чаще всего заболевание встречается у женщин в возрасте 35-50 лет.
- Кератит. Распространенное глазное заболевание, во время которого появляется покраснение глаз и ухудшается зрение. Есть несколько причин появления кератита. Причинами болезни могут быть механические повреждения глаз, хронические недуги и инфекции.
- Иридоциклит. Это воспаление ресничного тела и радужки глаза, сопровождающееся сильной болью и с ужением зрачков. У некоторых больных может измениться цвет глаз. Иридоциклит появляется в любом возрасте. Однако у людей старше 30 лет болезнь встречается чаще.
- Увеит. Развитие этого заболевание сопровождается воспалением сосудов глаз и их покраснением. Увеит может появиться из-за ослабленного иммунитета, попадания инфекций в полость глаза и в результате получения травм.