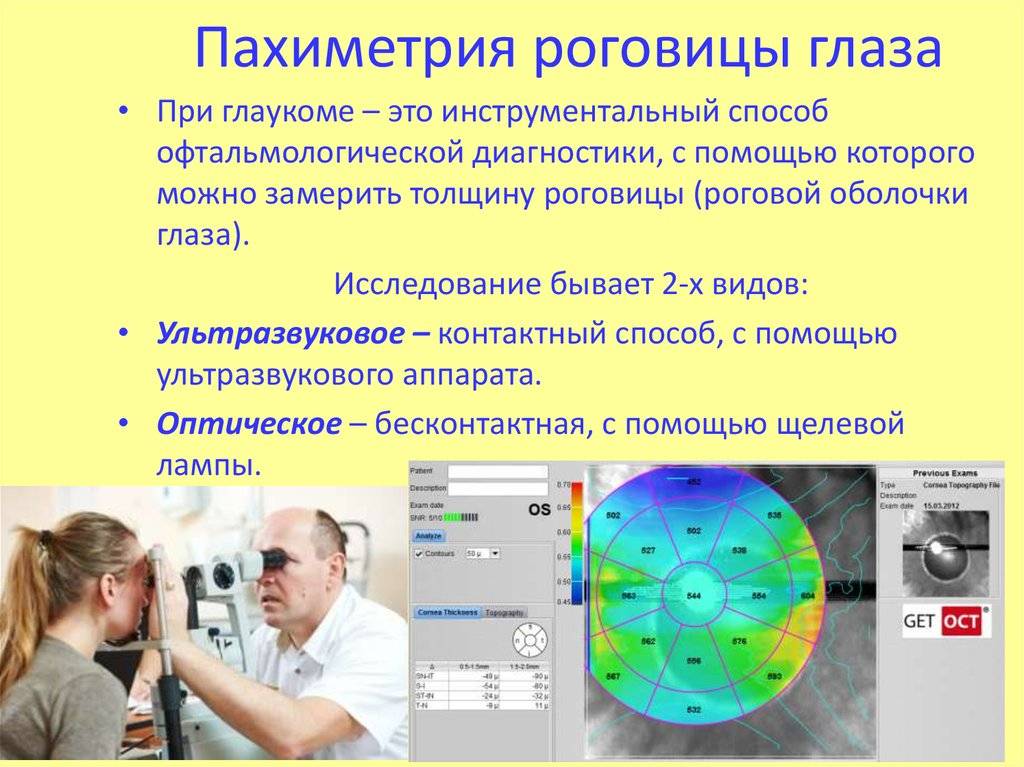
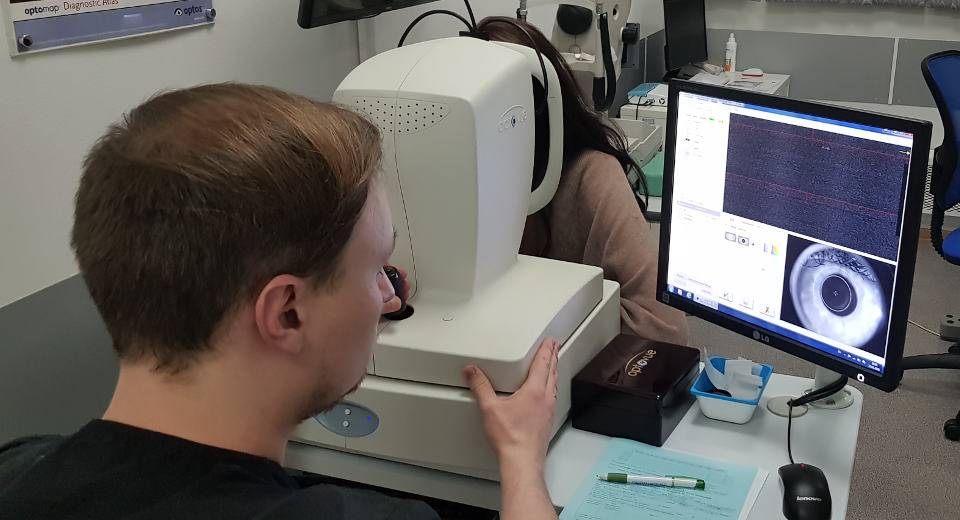
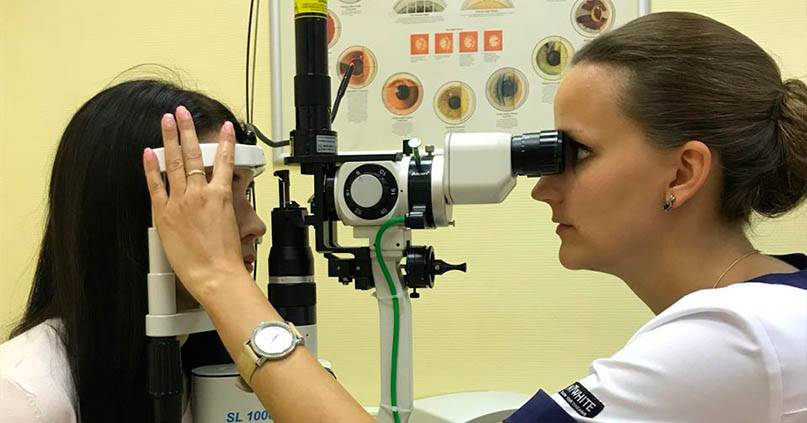
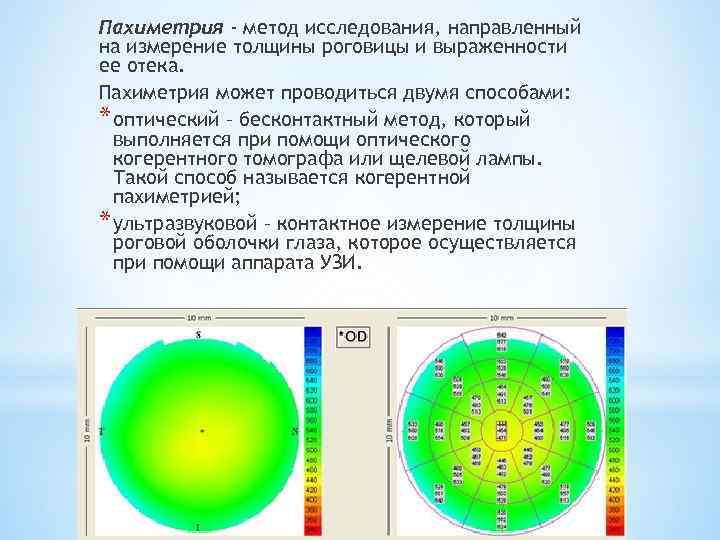
Виды пахиметрии
Существуют три способа проведения обследования. Они отличаются по технике выполнения и информативности.
Для диагностики используют:
- Оптический метод. Для исследования используется щелевая лампа. Она направляет в зрительный анализатор пациента пучок света, длину и ширину которого регулирует офтальмолог. Такой способ позволяет точно диагностировать толщину роговой оболочки.
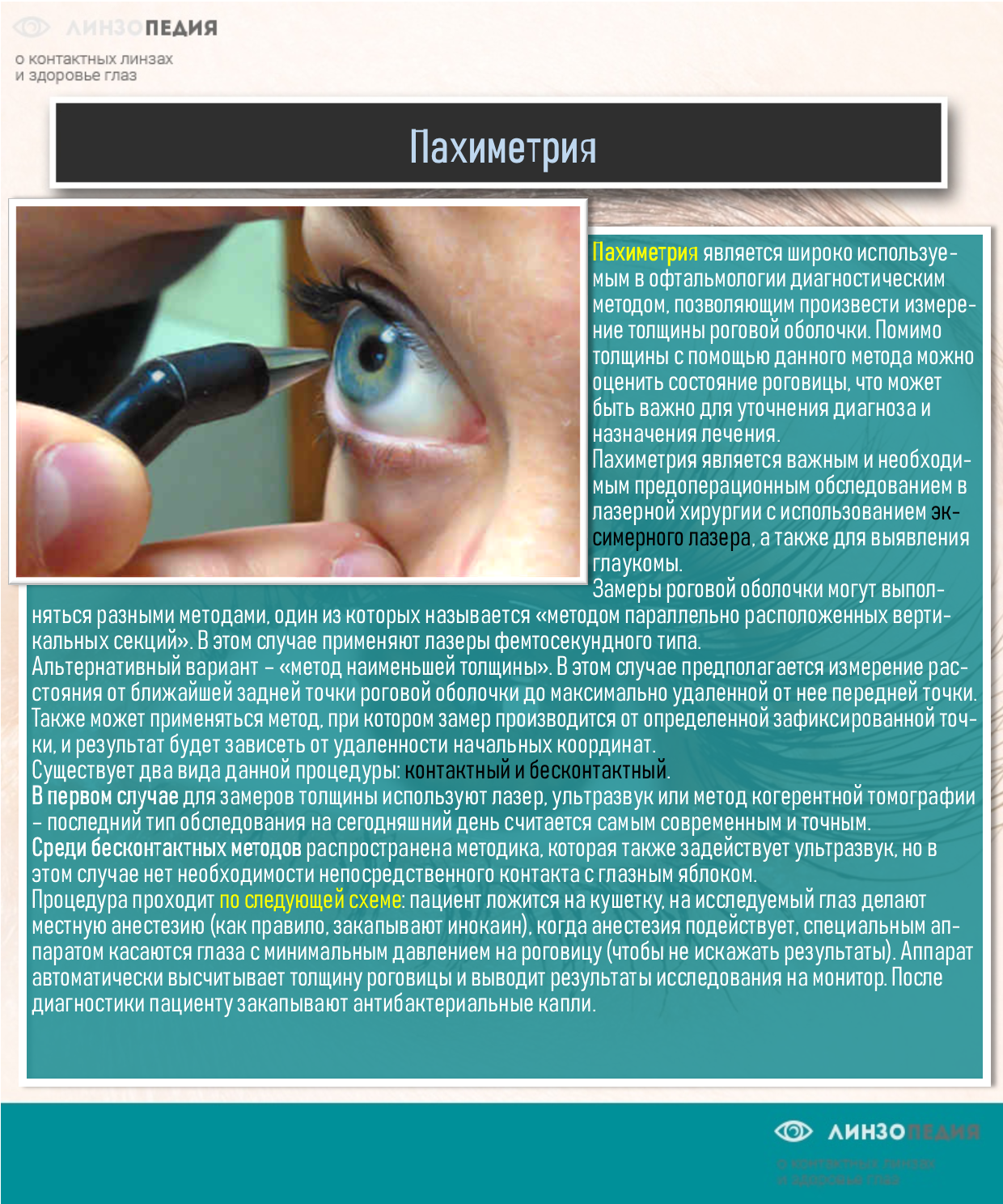
- Ультразвуковой способ. Проводится с применением ультразвуковых устройств. Они не только позволяют изучить толщину, но и строение глазного яблока.
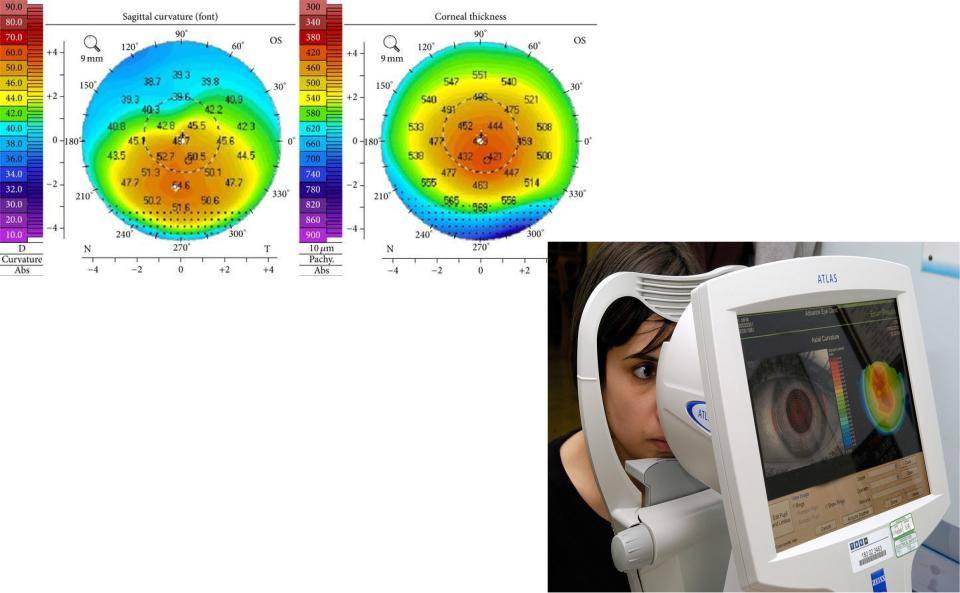
- Компьютерную методику. Данный вид пахиметрии выполняется с помощью томографа. Аппарат просвечивает структуры зрительного анализатора и выдает изображение.
Как измерить зрение у детей
Первое знакомство малыша с офтальмологом обычно состоится в возрасте 1 месяца. В этом возрасте зрительная система еще не сформирована, и определение абсолютно точных показаний остроты не только технически невозможно, но и не нужно. Как правило врач ограничивается диагностикой способности фиксировать взгляд – с помощью большого яркого шарика, медленно перемещая его перед глазами.
Интересно, что в младенчестве нормой считается периодические сходящееся косоглазие и дальнозоркость до 4-5 диоптрий.
А вот в возрасте 1 года оценить остроту зрения необходимо, так как нарушения, выявленные на этом этапе развития без лечения могут сильно испортить остроту зрения в дальнейшем.
Для определения остроты зрения с 1 года и до 3 лет проводится сиаскопия (буквально это переводится как «наблюдение теней»). Направляя в зрачок ребенка пучок света, врач наблюдает за наличием тени на глазном дне через специальную линейку с линзами различных диоптрий. Как только удастся подобрать необходимую кривизну линзы, тень на глазном дне исчезнет, так как пучок света перестанет преломляться.
Метод принципиально схож с визометрией, но в случае скиаскопии врач ориентируется не на ответы самого пациента, а сам визуально оценивает прохождение света через хрусталик и его аккомодацию (способность принимать необходимую для четкого видения кривизну). Величина линзы, которая необходима для нейтрализации теней и является показателем отклонения рефракции.
Для направления взгляда малыша в нужную сторону – выше уха врача – часто используют небольшую яркую звенящую игрушку. Такой осмотр прост, очень информативен, проводится без дорогостоящей аппаратуры, но требует точности и быстроты, а также значительной ловкости рук от врача, ведь малыши быстро утомляются и могут начать капризничать и сопротивляться. Результаты в значительной степени зависят от опыта и мастерства доктора.
Для детей, которым уже исполнилось 3-4 годика используют классический метод визометрии –определение символов с расстояния 5 метров. На плакате для детей (в России это обычно таблицы Орловой или Алейниковой) вместо букв изображены хорошо известные детям простые символы – гриб, чайник, машинка, слон и т.д. Малыши в этом возрасте еще не знают букв, но хорошо различают известные предметы и уже могут назвать их. До осмотра доктор с малышом посмотрят таблицу вблизи и договорятся, как называть каждый символ. Также для детей старше 3 лет может быть применена авторефрактометрия.
Авторефрактометр – специальный прибор, который проводит компьютерную диагностику глаза на способность фокусироваться на предмете. В ходе исследования нужно заглянуть в окуляры прибора, где будет показана светящаяся картинка (чаще всего это домик в поле). Глаз автоматически «настроит» четкость изображения, а прибор засечет путь отражения лучей света от картинки до сетчатки и обратно, и автоматически рассчитает приблизительную остроту зрения.
Фокусное расстояние и способность спроецировать изображение на сетчатку определяется длинной глаза и толщиной хрусталика. У детей в силу возраста размер глаза мал и изображение проецируется за сетчаткой, то есть маленькие дети всегда дальнозорки и это нормально.
Нормальные значения остроты, соответствующие возрасту:
- 3 года – 0,6-0,9
- 4 года – 0,7-1,0
- 5 лет – 0,8 – 1,0
- 6 лет и старше – 0,9 -1,0
С ростом малыша происходит и увеличение в размерах глазного яблока, так что нарушения зоркости в большинстве случаев проходят сами по себе. Зрение достигает единицы около 5-7 лет.
Описание и суть процедуры
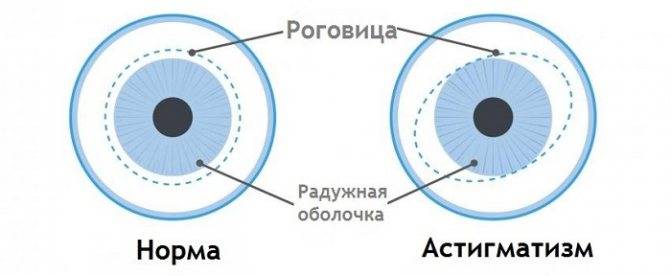
Чтобы лучше понимать, в чем заключается процедура и как она проводится, следует разобраться в строении глазного яблока человека и функциях его отдельных элементов. Итак, роговица – это наружная оболочка глазного яблока с его внешней стороны. Она совершенно прозрачна (при условии, что глаза человека здоровы), способна улавливать световые импульсы и свободно пропускать их к сетчатке и хрусталику. Благодаря определенной кривизне и толщине роговицы в этой оболочке преломляются и фокусируются лучи, попадая прямо на заднюю стенку глазного яблока – сетчатку.
Если все процессы проходят правильно и глаза человека функционируют нормально, он получает в результате четкую и яркую зрительную картинку. Если же толщина роговицы или ее искривление на каких-либо участках изменятся, то ее преломляющая способность также будет нарушена, что приведет к снижению остроты зрения.
Замер толщины роговой оболочки глаза позволяет определить дефектные участки оболочки и подобрать оптимальный метод устранения проблемы. После проведенного лечения с помощью пахиметрии также можно оценить его эффективность. Само название происходит от названия аппаратуры, используемой для проведения процедуры – пахиметра.
Классификация кератитов
В зависимости от причин появления проблем, различают несколько видов воспалительных процессов, вызывающих повреждение роговицы глаза. Лечение будет зависеть исключительно от того, что именно послужило причиной воспаления.
К экзогенным факторам относят такие грибковые поражения, как актиномикоз и аспергиллез, бактериальные заболевания придатков глаза, ряд вирусных проблем.
К эндогенным причинам развития кератитов относят нейрогенные, авитаминозные и гиповитаминозные проблемы. Также они вызываются специфическими инфекциями: сифилисом, бруцеллезом, туберкулезом, малярией и другими. Но бывают и нетипичные причины: нитчатый кератит, рецидивирующая эрозия, розацеакератит.
https://youtube.com/watch?v=Amnmch2q_RE
Виды процедуры
Пахиметрия может проводиться контактным или бесконтактным способами. Для определения толщины роговой оболочки глаза могут использоваться такие методики:
- ультразвуковая;
- лазерная;
- когерентной томографии.
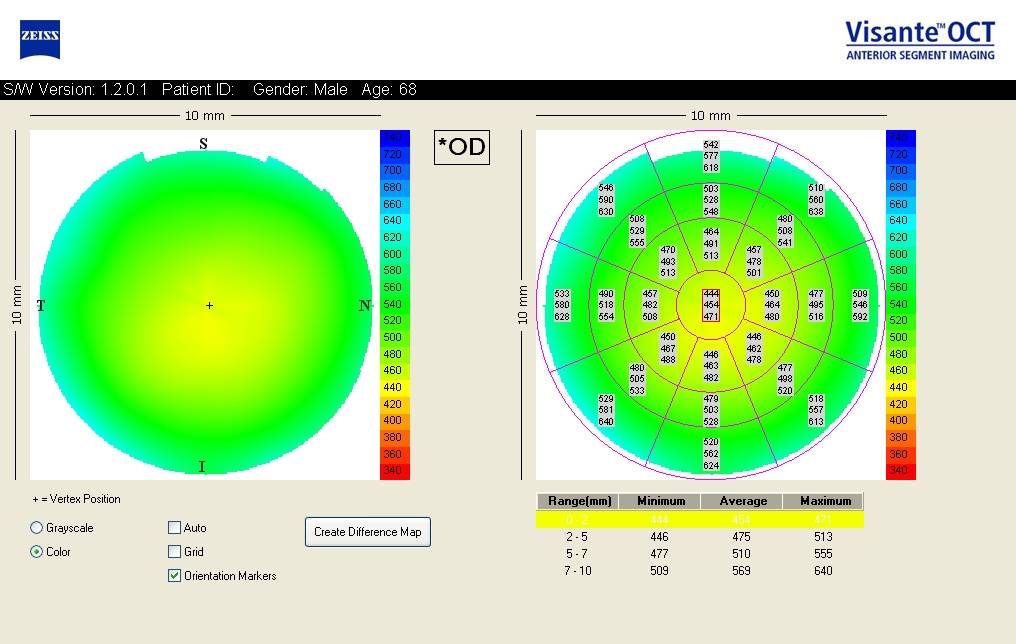
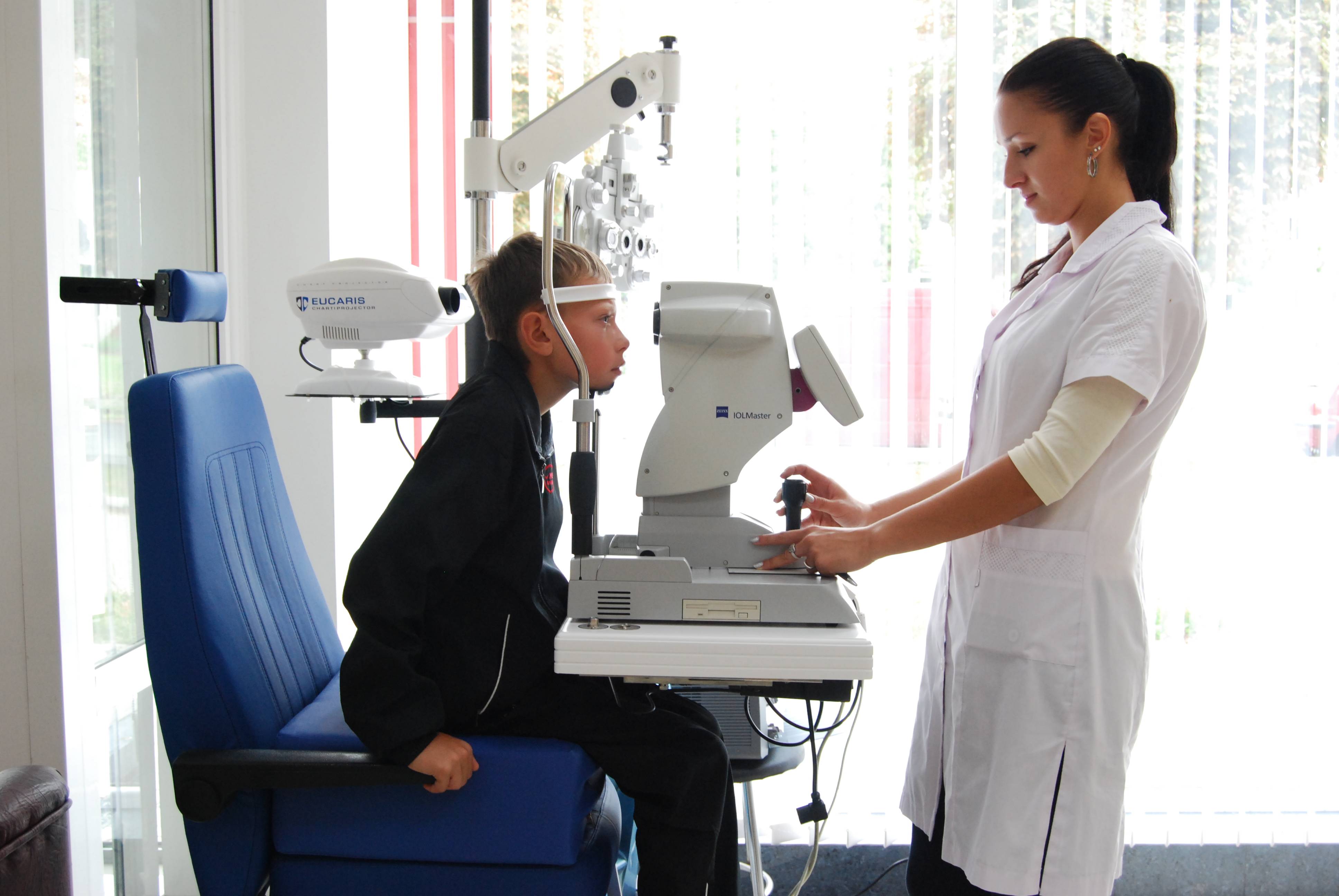
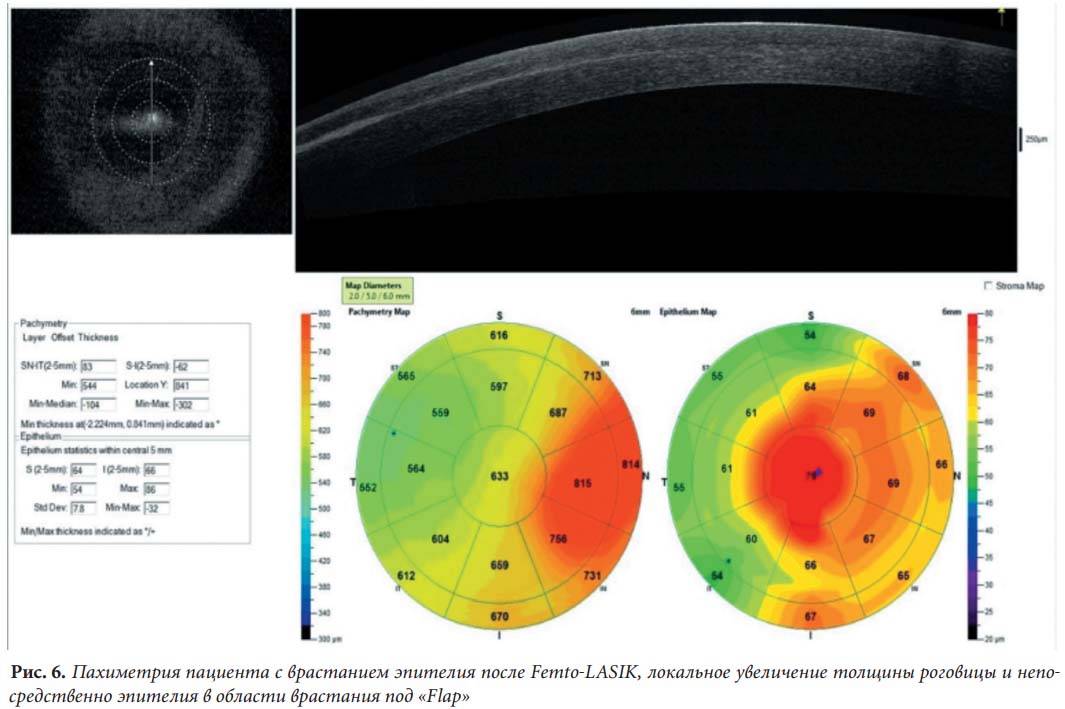
Метод когерентной томографии на сегодняшний день считается наиболее достоверным, а поскольку он относится к бесконтактным, то еще и к самым безболезненным. С помощью томографа просвечиваются все слои глазного яблока. Все, что требуется от пациента – поместить голову на специальную подставку и постараться не моргать на протяжении некоторого времени, чтобы прибор успел «считать» необходимую информацию.
Все данные и результаты выводятся на монитор компьютера и расшифровываются специальной программой. Таким образом, врач-окулист получает представление не только о толщине роговицы, но также об общем состоянии глазных структур. Контактный способ обследования считается менее точным, достаточно неприятным по ощущениям для пациента, потому на сегодняшний день практически не применяется.
Если используется ультразвуковой метод, то на глаз воздействуют направленные звуковые волны определенной частоты и скорости. Они будут отражаться от роговой оболочки, специальные приборы уловят скорость и время отражения, и, исходя из этих показателей, определят толщину роговицы. В этом случае нет необходимости использовать анестезирующее средство, так как на глаза не оказывается никакого механического воздействия.
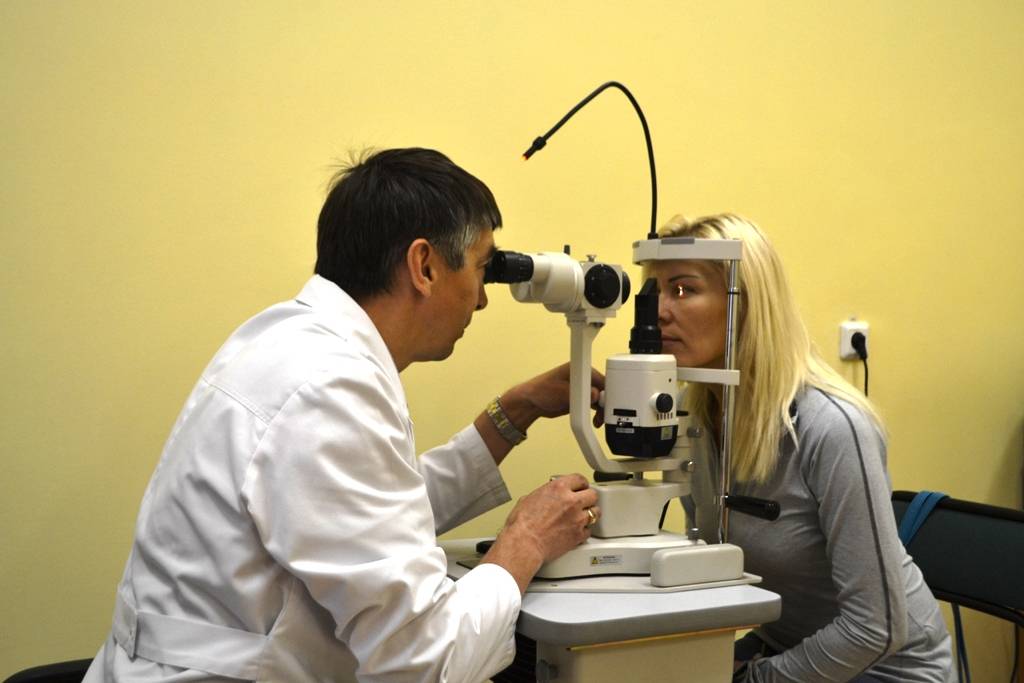
При оптическом способе определения толщины роговой оболочки глаза применяется специальная щелевая лампа с особой насадкой. Насадка представляет собой две пластины, установленные параллельно друг другу. При этом одна из них зафиксирована в неподвижном состоянии, а другая свободно вращается.
Лампа устанавливается так, чтобы на глаз попадал направленный поток яркого света, далее врач вращает свободную пластину и по изменениям на особой шкале определяет необходимые величины. Смещение по шкале на один градус приравнивается к одному миллиметру толщины роговой оболочки.
 Пахиметрия может проводиться различными способами в зависимости от показаний и противопоказаний, уровня клиники и квалификации офтальмолога
Пахиметрия может проводиться различными способами в зависимости от показаний и противопоказаний, уровня клиники и квалификации офтальмолога
Как проходит пахиметрия
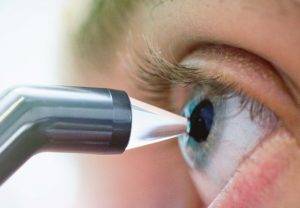 Оптическая, ультразвуковая и компьютерная пахиметрия проводится по-разному. При использовании всех методик для одного человека результаты будут разными на каждом устройстве. Поэтому интерпретировать следует, учитывая нормальные показатели для каждого прибора.
Оптическая, ультразвуковая и компьютерная пахиметрия проводится по-разному. При использовании всех методик для одного человека результаты будут разными на каждом устройстве. Поэтому интерпретировать следует, учитывая нормальные показатели для каждого прибора.
Таблица. Способ проведения диагностики в зависимости от методики
| Вид пахиметрии | Как проходит |
|---|---|
| Оптическая | Определение проводится бесконтактным способом. Измерение осуществляется с помощью специальной насадки, которую надевают на щелевую лампу.
Этапы: установить подбородок на подставку; зафиксировать голову; широко раскрыть глаза; врач направляет свет в нужный участок органа и вращает ручку пахиметра. Затем проводят измерения толщины на специальной шкале. |
| Ультразвуковая | Контактный способ диагностики. Поэтому окулист получает более точные результаты, с точностью до 10 микрон.
Длительность процедуры составляет 1-3 секунды. Процедура безболезненна, но пациент почувствует дискомфорт. После ультразвуковой диагностики промывают глаза антисептическим раствором или водой. |
| Компьютерная | Данная процедура считается самой точной. Суть заключается в просвечивании глаз инфракрасным излучением и регистрации отражения от разных структур глазного яблока.
Этапы проведения: пациент садится напротив томографа; подбородок и лоб фиксируют; рабочая часть устройства приближается к глазу и проводит сканирование. Длится диагностика не более 10 минут. Применения анестезирующих капель не требуется. Задача пациента — сидеть ровно, не двигаться и не моргать. |
Осложнения после пахиметрии
Диагностические мероприятия хорошо переносятся пациентами. Компьютерная и оптическая пахиметрия считаются самыми безопасными, поскольку нет контакта с роговой оболочкой глаза. При использовании ультразвука датчик слегка с ней соприкасается, поэтому может возникнуть гиперемия слизистой, чувство инородного тела в глазу и слезотечение.
Данные осложнения считаются легкими и проходят в день проведения тестирования. К сложным последствиям относят инфицирование. Это возможно лишь при ультразвуковой диагностике, когда датчик устройства не был продезинфицирован после его применения на другом пациенте.
Чтобы предупредить развитие осложнений офтальмолог может порекомендовать после обследования несколько дней использовать противовоспалительные капли. Также нельзя прикасаться к глазам, пока не сойдут неприятные симптомы.

В инновационном центре «Сколково» презентовали новый препарат для лечения зрения. Лекарство не является коммерческим и не будет рекламироваться…
Читать полностью
Методы проведения теста
Для теста используются полоски фильтрованной бумаги. Они очень тонкие и имеют стандартные размеры. Длина их 3,5 см, а ширина 5 мм. Каждая такая полоска имеет чётко обозначенный край. Врач отступает от него на 5 мм и сгибает бумагу под углом в 45 градусов. Затем закладывает полоску за нижнее веко (между наружной и средней его частью)
Делается это осторожно, чтобы не травмировать роговицу
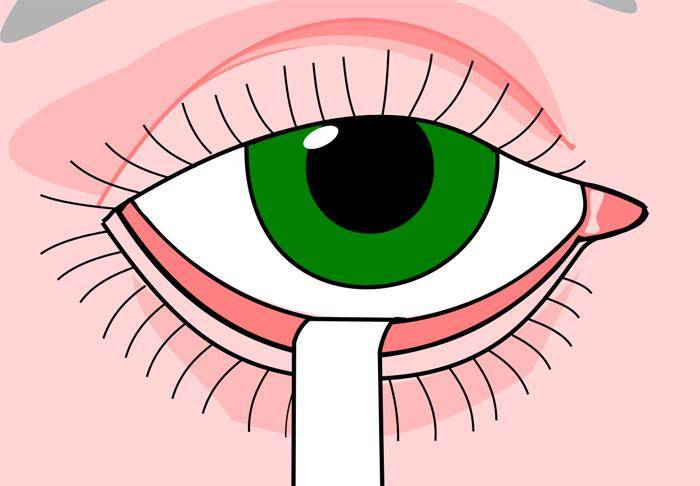
Тест Ширмера I
При использовании полосочки врач может рекомендовать пациенту как на время закрыть глаза, так и не закрывать, и смотреть немного вверх. Данное исследование занимает не более пяти минут. Этого достаточно, чтобы бумага впитала в себя прекорнеальную слёзную плёнку, а также влагу из слёзного озера. Перед проведением теста необходимо смыть косметику и вынуть контактные линзы.
Тест Ширмера II
Проводится так же, как и первый. Только в этом случае прибегают к так называемой рефлекторной стимуляции. Для этого с помощью обычных ватных палочек раздражают слизистую носовых ходов. Также во время процедуры пациенты могут вдыхать пары аммиака. У этого теста границы нормы выше.
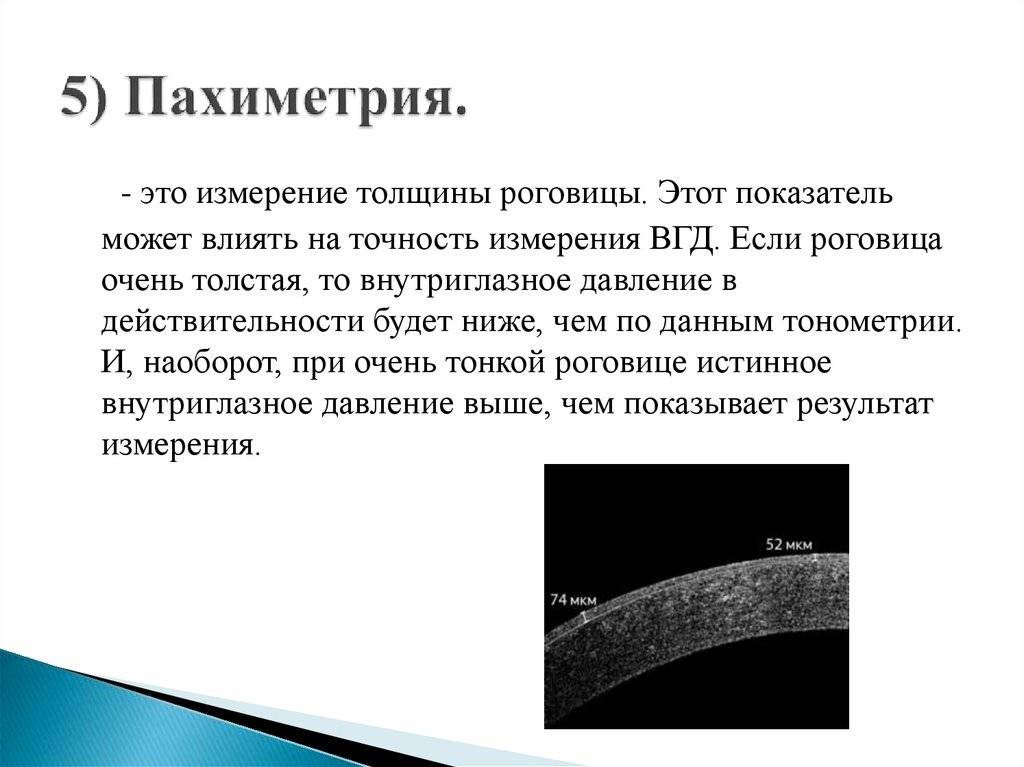
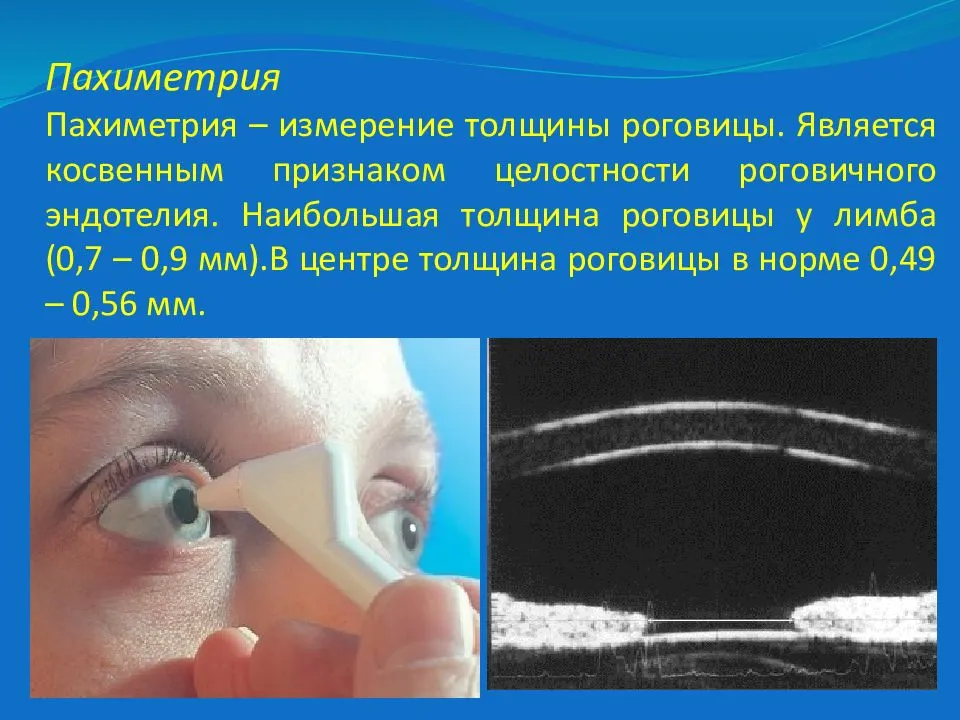
Что такое пахиметрия роговицы?
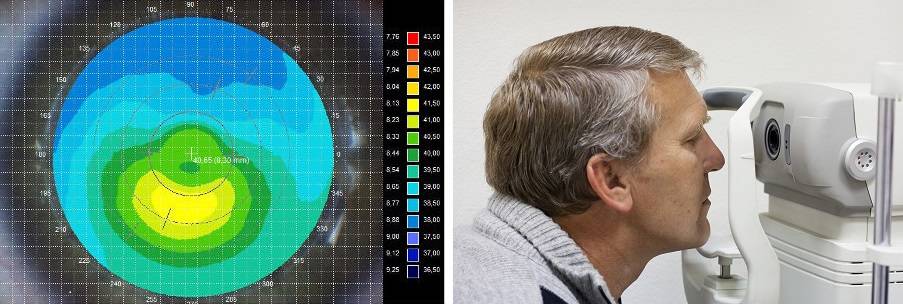
Пахиметрия – это вид обследования роговицы глаза, а точнее, ее толщины. Также происходит одновременная проверка на возможные заболевания. Такой тип диагностики является очень удобным, современным и обязательным перед предстоящей операцией на глаза, а иногда и на другие части тела. Может быть применима для выявления глаукомы и прочих заболеваний, патологий, связанных с роговицей.
Методика выполняется с помощью современных биомикроскопических инструментов. Обследование врачи рекомендуют проводить регулярно, с целью контроля прогрессирующих существующих заболеваний, либо для своевременного их выявления и предотвращения.
Как проводится исследование?
Пациент, чтобы пройти такую процедуру, должен находиться на стационарном лечении. Проведение исследования может быть изменено, и зависит это от уровня тяжести общего состояния человека.
Больному следует снять с себя всю одежду и украшения, способные создавать помехи. Потом выполняется опустошение мочевого органа, а за это время осуществляется урофлоуметрия. После этого пациенту необходимо лечь на стол, врач вводит в мочевик катетерное устройство. После этого дополнительно вводят катетер в прямую кишку либо в женское влагалище. Оба элемента соединены с цистометром.
В мочевик начинает медленно нагнетаться газ либо жидкость, все данные фиксируются на различных стадиях. Порой вводится специальный лекарственный препарат, оказывающий влияние на тонус мышечных тканей пузыря. После этого исследование может быть продолжено.
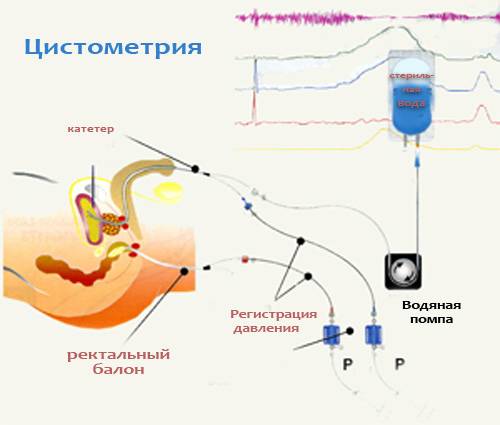
Скоростной режим наполнения должен составлять от десяти до ста миллилитров в минуту. Во время заполнения пациентке необходимо сказать врачу, когда появятся первый и императивный позыв к испусканию урины, чтобы данные были зарегистрированы.
Специалист тоже фиксирует позывы, ощущения болей, детрузорные сокращения систолического характера и провоцирующие их факторы (кашель, звуки льющейся воды). Необходимо также отмечать повышение давления в процессе наполнения либо вставания.
Когда максимальный объем будет достигнут, катетер, по которому вводили газ, необходимо вынуть. После этого пациентке следует встать. Доктор предлагает покашлять, отмечая все признаки истечения урины.
Обследование длится от сорока до шестидесяти минут, результаты его объявляются сразу.
Как проводится определение остроты зрения
Каждый человек рано или поздно попадает в кабинет к окулисту, который осуществляет проверку остроты зрения. Необходимость в определении остроты зрения может возникнуть как в профилактических целях при проведении планового медицинского осмотра, так и вследствие обращения пациента с определенными жалобами на глаза или зрение.
Чаще всего окулисты для проверки зрения используют специальные таблицы. Более высокотехнологичным способом проверки остроты зрения является использование проектора оптотипов.
Каждый глаз необходимо исследовать отдельно, поскольку острота зрения на каждом из них может быть различной.
Проверка при помощи таблиц.
Для качественной диагностики необходимо соблюдение некоторых условий осмотра.
 Таблицы для проверки остроты зрения должны быть равномерно и хорошо освещены. Для этого их помещают в осветитель с зеркальными стенками (аппарат Рота), который обеспечивает правильное распределение света.
Таблицы для проверки остроты зрения должны быть равномерно и хорошо освещены. Для этого их помещают в осветитель с зеркальными стенками (аппарат Рота), который обеспечивает правильное распределение света.
Для проверки остроты зрения чаще всего используются таблицы с несколькими рядами специально подобранных знаков, называемых оптотипами. В качестве оптотипов допускается использование букв, цифр, крючков, полос, рисунков и т.д.
Данная методика была предложена еще в 1862 г. офтальмологом Снелленом, который предложил оформлять оптотипы таким образом, чтобы весь знак охватывал угол зрения в 5 пространственных минут, а его детали занимали угол в 1 минуту. Под деталью знака понимают толщину линий, которые составляют оптотип, и промежуток между линиями.
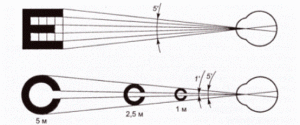 К примеру, оптотип Е состоит из линий и промежутков, длина которых в некоторых местах отличается друг от друга в 5 раз.
К примеру, оптотип Е состоит из линий и промежутков, длина которых в некоторых местах отличается друг от друга в 5 раз.
С целью исключить возможность угадывания буквы, было принято решение сделать все знаки, помещаемые в таблицы одинаково удобными для исследования и идентичными по узнаваемости как для неграмотных, так и для грамотных людей различных национальностей.
Другим ученым, Ландольтом, было предложено использование незамкнутых колец разной величины в качестве оптотипа (кольца Ландольта). Пациент должен увидеть, с какой стороны кольца располагается разрыв.
Методика проверки
Во время проведения исследования кабинет врача также должен быть хорошо освещен и пациент должен привыкнуть к уровню освещенности помещения для большей достоверности информации, полученной в ходе проверки остроты зрения.
Исследования проводятся для каждого глаза в отдельности. Результаты рассчитываются по специальной формуле и записываются таким образом:
VISUS OD =…… — острота зрения правого глазаVISUS OS =……….- острота зрения левого глаза.
Острота зрения рассчитывается по формуле Снеллена:VISUS = d / D,
где D — расстояние, при котором нормальный глаз видит знаки этого ряда (обозначено слева от оптотипов в каждом ряду таблицы),
d — расстояние до места нахождения пациента.
К примеру:
Пациент с расстояния 5 метров читает 1-й ряд таблицы. Глаз с нормальной остротой зрения идентифицирует знаки этого ряда с 50 метров.
То есть, следуя формуле:
VISUS = 5/50 = 0,1.
Величина, обозначающая остроту зрения пациента, с каждой последующей строчкой таблицы увеличивается на одну десятую и исследования выполняются в десятичной системе на основании арифметической прогрессии.
Этот принцип нарушается только в двух последних строках, поскольку чтение 11-й строки означает величину остроты зрения 1,5, а 12-й — 2.
Если исследование остроты зрения проводится с меньшего расстояния, то его результат также можно вычислить при помощи формулы Снеллена.
Особенности проверки
Исследование принято начинать с правого глаза. Оба глаза пациента открыты, но один из них, который на данный момент не исследуется, заслоняют белым, непрозрачным щитком, изготовленным из материала, поддающегося дезинфекции.
Иногда офтальмолог может разрешить пациенту прикрыть глаз ладонью, но при этом на глазное яблоко не должно осуществляться давление, поскольку оно может повлечь за собой снижение остроты зрения.
Оптотипы показывают на таблицах указкой, длительность просмотра каждого знака не должна превышать 2-3 с.
Острота зрения оценивается по тому ряду, где испытуемым названы правильно все знаки. В рядах, соответствующих остроте зрения 0,3-0,6 и 0,7-1,0 допускается неправильное распознавание одного знака, что необходимо указать в результатах исследования.
Нормы и расшифровка результатов
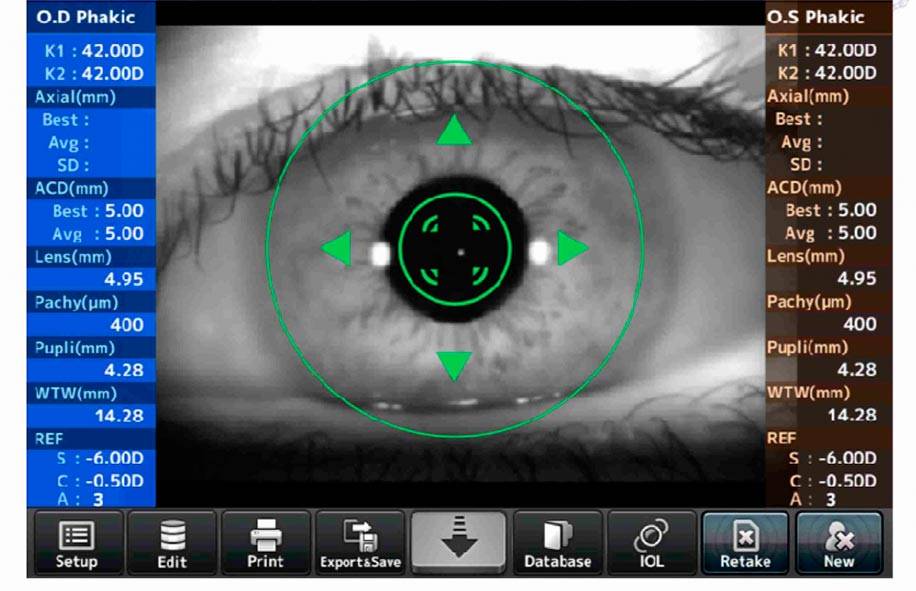
Результаты авторефрактометрии должен расшифровывать только врач, однако общее представление о показателях остроты зрения желательно иметь каждому пациенту. В распечатке с результатами обследования вы можете встретить стандартные офтальмологические сокращения, подобные тем, которые встречаются в рецептах на очки или линзы:
- R (OD) – оптические показатели правого глаза.
- L (OS) – оптические показатели левого глаза.
- Sph – параметр, отображающий диоптрийную силу сферических линз для коррекции зрения. Эта величина измеряется в диоптриях (D) и бывает отрицательной при близорукости (миопии) и положительной при дальнозоркости (гиперметропии).
- Cyl – величина, отображающая оптическую силу цилиндрических линз, которые используют для коррекции зрения при астигматизме. Этот параметр также измеряется в диоптриях и может быть положительным (для исправления гиперметропического астигматизма) и отрицательным (для коррекции миопического астигматизма).
- Ax (ось наклона цилиндра) – показатель, необходимый для изготовления цилиндрических линз. Этот параметр измеряется в градусах и может принимать значение от 0 до 180°.
- DP – расстояние между центрами зрачков органов зрения.
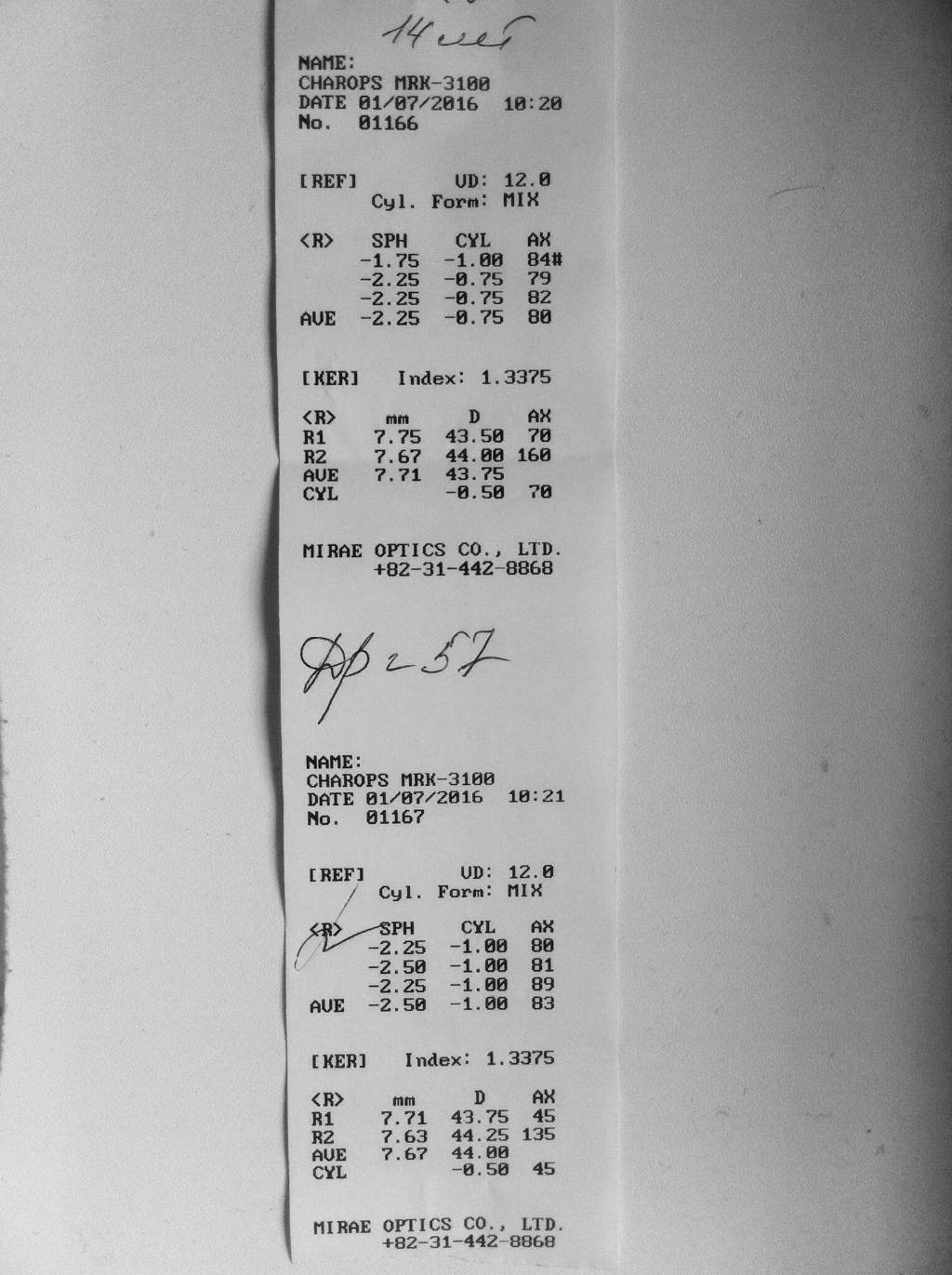
Если значения Sph и Cyl равны нулю, это значит, что зрение у человека в норме: его острота соответствует единице.
В случаях, когда напротив этих показателей стоят цифры, пациент нуждается в коррекции с помощью линз или очков.
Показания к пахиметрии
Показаниями к пахиметрии являются:
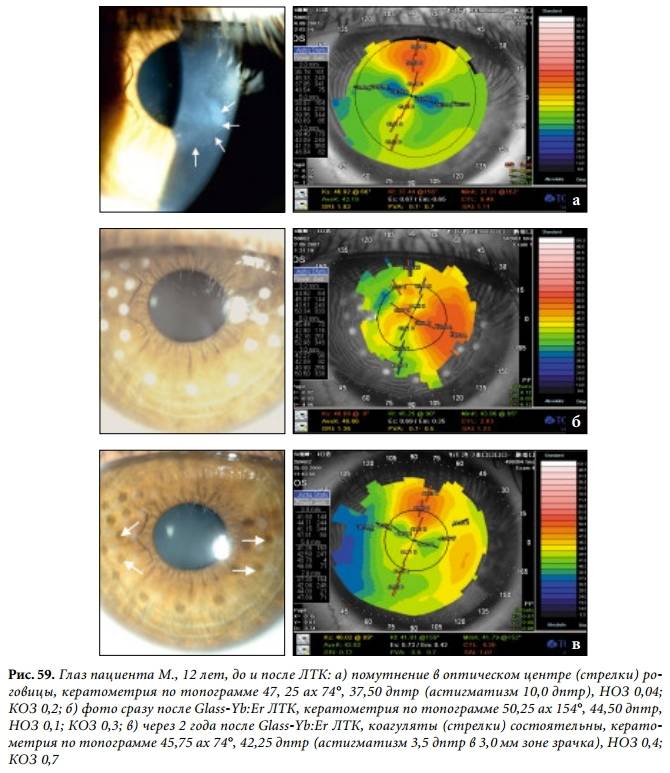
Отек роговицы. При отеке роговицы ее ткань поражается патологическим процессом, утолщается и деформируется. Причиной данной патологии может быть воспаление роговицы или других структур глаза, аллергия, попадание инородного тела в роговицу, травма глаза, несоблюдение правил гигиены при ношении контактных линз и так далее. Больной при этом может жаловаться на появление тумана перед глазами, усиленную слезоточивость, покраснение глаз, боли в глазах. При проведении пахиметрии можно выявить повсеместное утолщение роговицы, а также появление отдельных «складок» и других деформаций в различных ее участках.
Язвы роговицы. Язвой называется дефект (углубление) в ткани роговицы. Причиной развития язвы могут быть травмы, воспалительные или инфекционные поражения роговой оболочки глаза и другие ее повреждения. При изъязвлении роговицы толщина ее в области поражения уменьшается, в результате чего происходит нарушение ее преломляющей способности. Больные при этом могут жаловаться на боли и жжение в области пораженного глаза, усиленное слезотечение. Пахиметрия позволяет определить глубину язвенного дефекта, а также оценивать эффективность (или неэффективность) проводимого лечения.
Дистрофические заболевания роговицы. Дистрофии роговой оболочки глаза – это целый ряд наследственных заболеваний, которые характеризуются нарушением процессов обновления ткани роговицы. Данные нарушения могут проявляться избыточным образованием ткани роговицы и ее утолщением, помутнением роговицы, нарушением обмена веществ и изъязвлением (частичным или полным) роговицы и так далее. Проведение пахиметрии позволяет выявить патологические изменения на ранней стадии заболевания. В то же время лечение данных патологий не всегда эффективно, так как в большинстве случаев они обусловлены нарушениями в генетическом аппарате человека (то есть, считаются неизлечимыми). Единственным эффективным методом лечения данных патологий может считаться пересадка роговицы от донора.
Подготовка к операциям на роговице
Перед пересадкой роговицы врачу важно знать толщину роговой оболочки в месте пересадки, ее структуру и другие особенности ее строения. Помочь в решении данных вопросов может пахиметрия
Кроме того, данное исследование может назначаться и перед операциями на другие структуры глаза (например, при замене хрусталика).
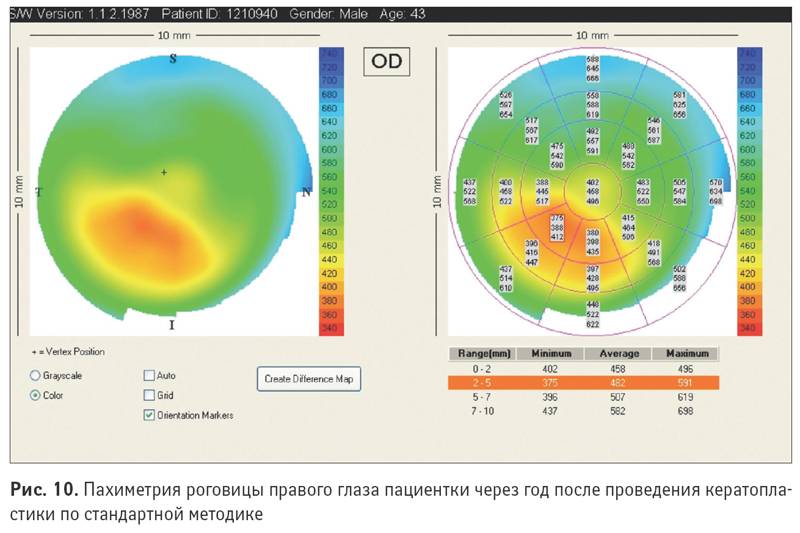
Оценка состояния роговицы в послеоперационном периоде. После пересадки роговицы пахиметрия позволяет оценить, прижилась ли донорская ткань, не развивается ли отек роговицы или другие осложнения.
Кератоконус
если кератоконусом поражено только одно глазное яблокосветобоязньособенно в запущенных стадиях, когда выпуклость роговицы становится крайне выраженнойчто характерно для кератоконуса
Какими могут быть результаты
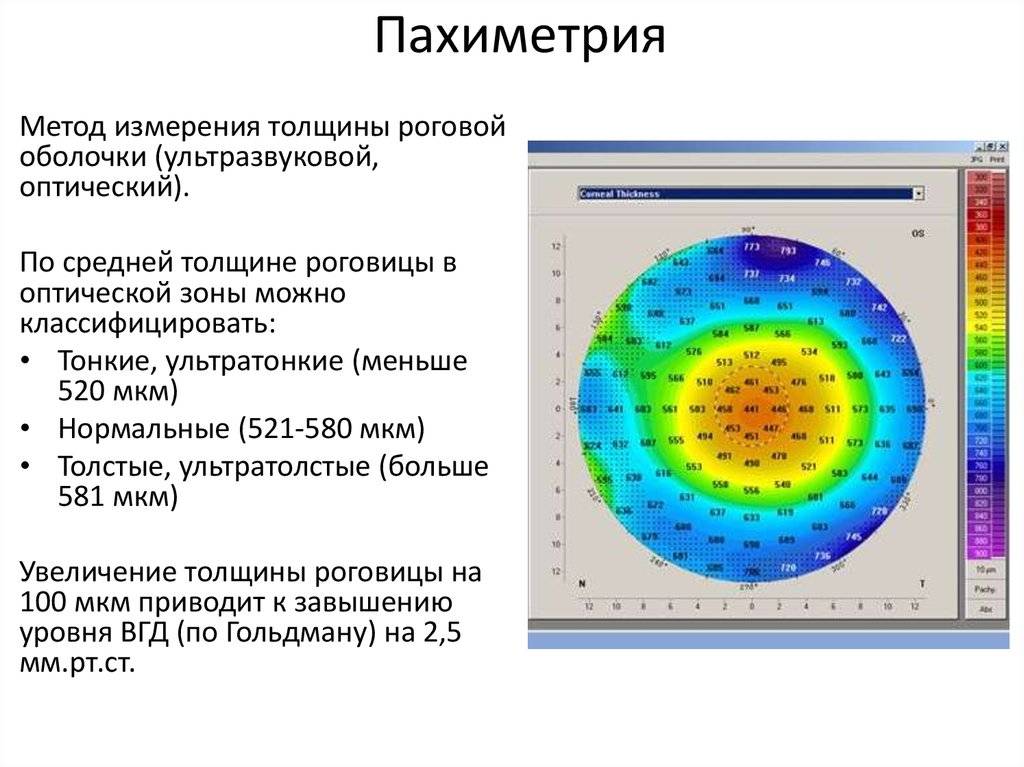
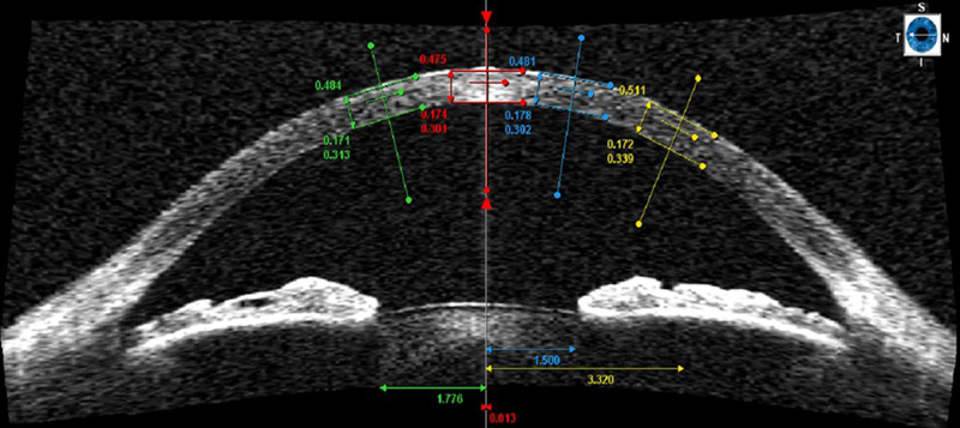
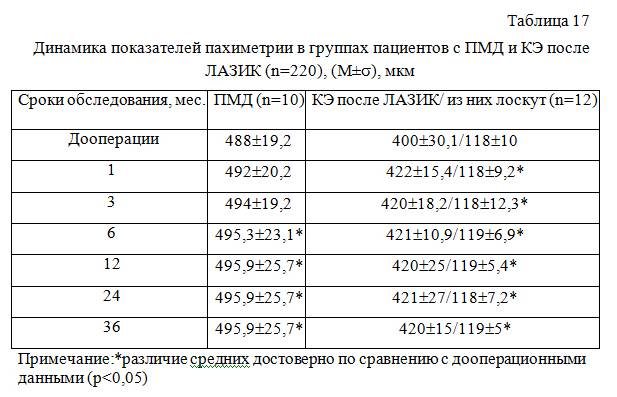
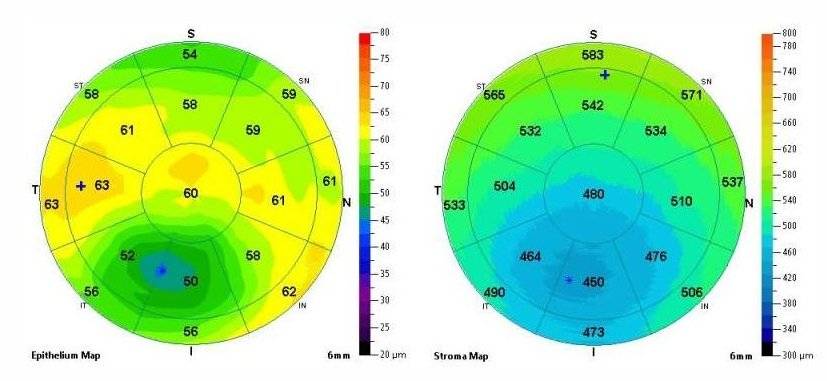
Толщина роговой оболочки глаза всегда индивидуальна, зависит она от анатомических особенностей каждого человека. Норма не должна выходить за пределы 0,44–0,56 мм. На определенных участках она может составлять 0,7–0,9 мм. При этом средние показатели у женщин обычно больше, чем у мужчин – в среднем 0,551 мм и 0,542 мм соответственно.
На протяжении дня роговица может становиться толще или тоньше примерно на 0,6 мм. Пол и возраст роли не играют. Но если изменения становятся больше, это говорит о том, что у человека присутствуют какие-либо нарушения со стороны офтальмологии. Показаниями к проведению пахиметрии являются следующие патологии:
- кератоконус;
- глаукома любой стадии и формы;
- дистрофия Фукса;
- отек роговицы.
И также данный вид обследования может проводиться после операции по пересадке роговой оболочки для оценки того, насколько хорошо приживается имплантат. Или же перед операцией по лазерной коррекции зрения.
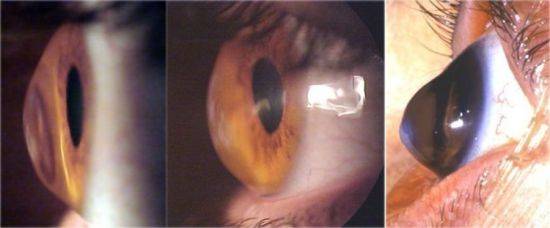 Глаукома, кератоконус, отек роговой оболочки – все эти патологические состояния являются прямым показанием к проведению пахиметрии
Глаукома, кератоконус, отек роговой оболочки – все эти патологические состояния являются прямым показанием к проведению пахиметрии
Противопоказания к проведению процедуры следующие:
- Если поверхность роговой оболочки глаза повреждена, не применяется метод ультразвуковой пахиметрии.
- Если пациент находится в состоянии наркотического или алкогольного опьянения, процедуру также нельзя проводить любым методом.
- Если у пациента выявлены психические расстройства, при которых высок риск, что он будет вести себя агрессивно или неадекватно при проведении обследования, выбирают другие методы диагностики.
- Если прогрессирует какая-либо офтальмологическая патология, сопровождающаяся острым воспалительным процессом с гнойными выделениями из глаз.
Процедура не имеет ограничений по возрасту и может проводиться даже маленьким детям, но важно, чтобы ребенок находился в спокойном состоянии
Отзывы пациентов
Пахиметрия глаза – нормы и результаты
Нормальная толщина центральной роговицы здорового глаза у человека европеоидной расы составляет приблизительно 545 мкм. Это значение обычно выше утром, что связано с небольшим отеком тканей сразу после пробуждения.
Как читать результаты пахиметрии? Нормы зависят в первую очередь от времени суток и расы пациента (у чернокожих роговица физиологически тоньше, у желтых – толще). Интерпретация результатов всегда должна производиться с учетом этих факторов.
Толщина роговицы также тесно связана с глазным давлением – чем толще роговица, тем ниже давление, и наоборот. Когда толщина роговицы изменяется на 20 мкм, глазное давление изменяется на 1 мм рт. Нормальное глазное давление должно составлять 10-21 мм рт. Это значение меняется в зависимости от времени суток и достигает максимума сразу после пробуждения (это момент, когда толщина роговицы и давление максимальны, и, следовательно, их естественное соотношение нарушается).