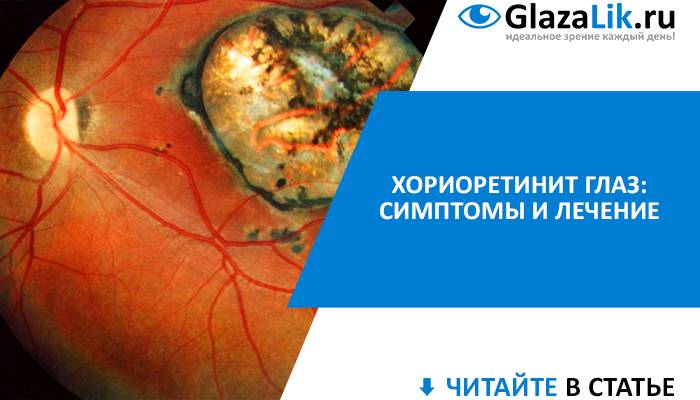
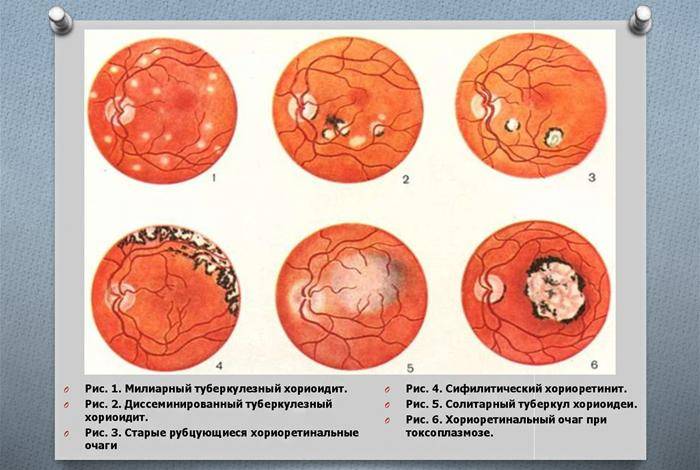
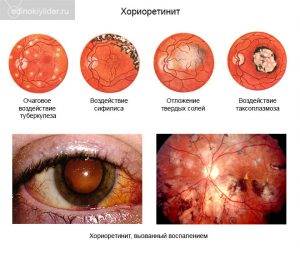
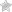Классификации хориоретинита
Существует множество различных классификаций хориоидита. Во время заболевания могут затрагиваться различные участки глаза и исходя из их локализации выделяют следующие виды заднего увеита:
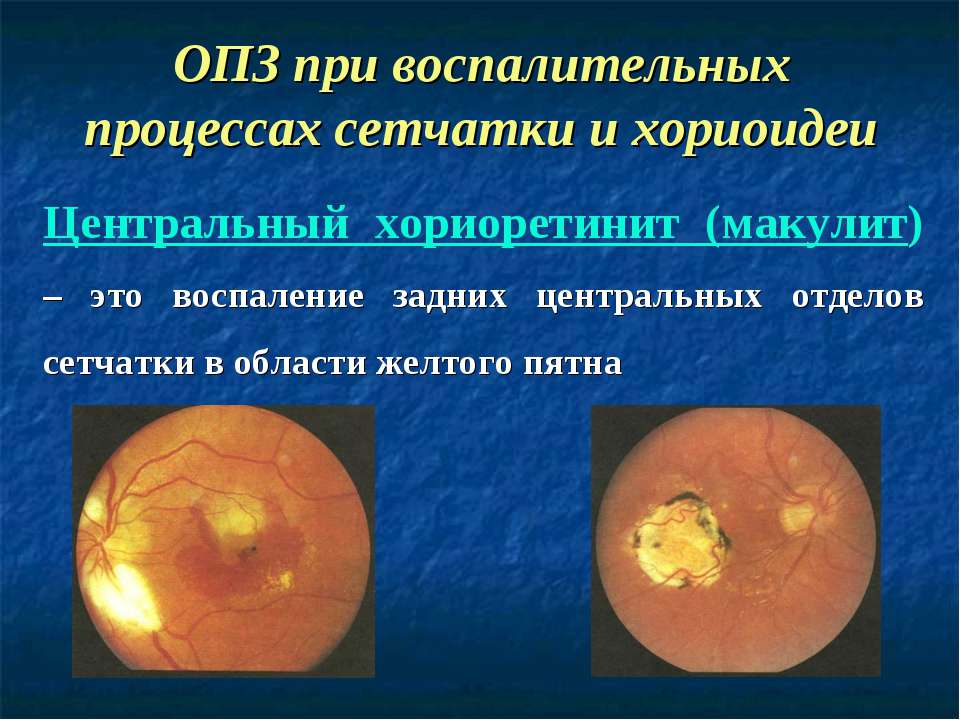
- Центральный происходит при поражении макулярной области, которая располагается в центре сетчатки.
- Парипапиллярный локализуется в области диска зрительного нерва.
- Экваториальный находится в наибольшей окружности глаза во фронтальной плоскости.
- Периферический располагается на границе зубчатой линии, которая разделяет сетчатку глаза на реснично-радужковую и оптическую части.
 Пациенты часто жалуются на различные виды расстройств зрения
Пациенты часто жалуются на различные виды расстройств зрения
Очень важным признаком является выраженность распространения воспалительного процесса. В зависимости от степени вовлечённости окружающих тканей выделяют следующие виды недуга:
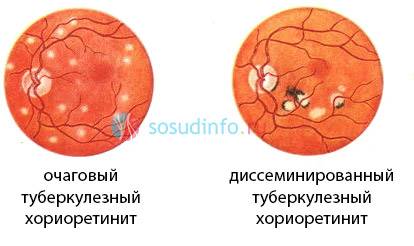
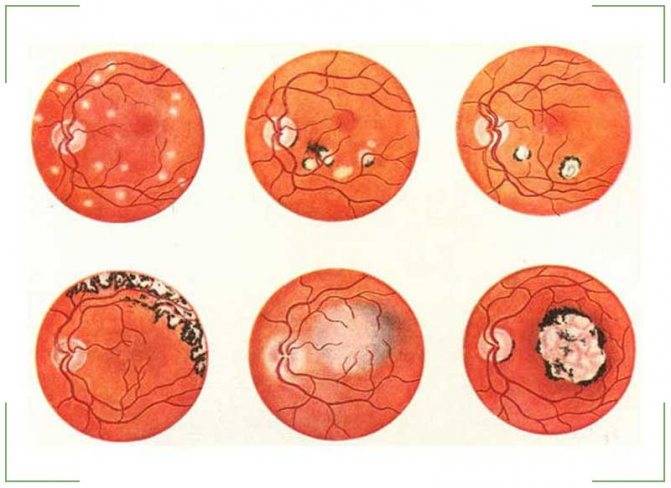
- Очаговый наиболее простой, при нём обнаруживается только один участок воспаления.
- Мультифокальный диссеминированный сопровождается несколькими очагами.
- Диффузный наиболее тяжёлый, происходит слияние нескольких поражённых частей в одну большую.
Также выделяются два типа в зависимости от продолжительности и характера течения заболевания:
- Острый обычно длится не более трёх месяцев. Скорость развития очень быстрая, происходит скорое прогрессирование дистрофии тканей глаза.
- Хронический продолжается более трёх месяцев.
По причине возникновения болезни выделяют следующие типы:
- Токсоплазмозный вызывается одноимённым заболеванием. Обычно является врождённым, так как заражение происходит ещё в утробе матери. Клинические проявления, однако, не всегда выявляются сразу после родов. У детей часто поднимается температура тела и могут добавиться различные другие серьёзные болезни, такие как энцефалит и пневмония.
- Сифилитический вызывается бледной трепонемой и тоже зачастую бывает как врождённым заболеванием, так и приобретённым.
- Туберкулёзный формируется, обычно, в возрасте 20–40 лет на фоне первичного туберкулёза. Течение этого вида крайне тяжёлое, часто сопровождается кровоизлияниями. Прогрессирует по мере ухудшения общего состояния.
- Токсокарозный вызывается личиночной формой аскарид. С током крови они попадают в сосуды глаз и формируют особые узелки — гранулёмы. Течение обычно острое, особенно в младшем возрасте.
- Кандидозный вызывается грибками Candida albicans. В настоящее время встречаемость именно это вида значительно увеличилась. Происходит это из-за повсеместного применения антибиотиков, из-за чего у микроорганизмов начинает вырабатываться резистенция к лекарственным средствам.
- Серозный является полиэтиологическим заболеванием, которое может сформироваться из-за множества различных факторов. В основном развивается из-за дефектов в базальной пластинке и патологической проницаемости сосудов. Сетчатка заметно мутнеет, снижается качество зрения.
- Миопический развивается в области жёлтого пятна из-за частых кровоизлияний в сетчатку и сосудистую оболочку глаза при запущенных стадиях близорукости. Из-за сильного растяжения происходит постепенная атрофия капилляров.
Симптомы
Диагностика заболевания
Описанная симптоматика может быть свойственна и другим заболеваниям органов зрения. Поэтому задача врача — правильно выполнить дифференциальную диагностику. Для этого применяются следующие методики:
- Опрос пациента. На основании жалоб больного врач может предварительно поставить диагноз.
- Наружный осмотр глаз пациента. Врач исследует зрачковую реакцию, измеряет внутриглазное давление.
- Офтальмоскопия. Исследование позволяет выявить отёк сетчатки, очаговые изменения глазного дна.
- Ультразвуковое исследование глаз.
- Оптическая томография сетчатки. Методика позволяет определить локализацию воспалительного процесса.
- Электроретинография. Исследование даёт возможность выявить изменения функциональности сетчатки.
- Исследование крови на антитела к герпесу, токсоплазме, сифилису, хламидиям, определение ревматоидного фактора.

Исследование остроты зрения обязательнопроводится в процессе диагностики
Дополнительно при диагностике хориоретинита может потребовать консультация фтизиатра (если имеется подозрение на туберкулёзную формы заболевания, будет выполнен рентген лёгких), невролога, аллерголога-иммунолога.
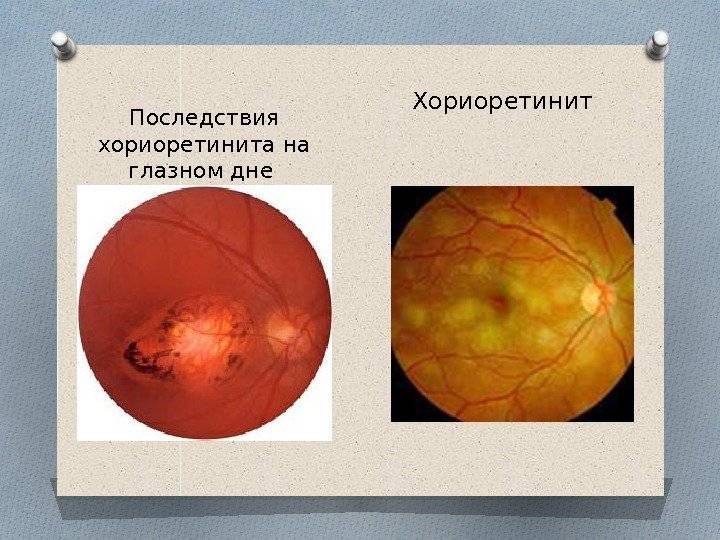
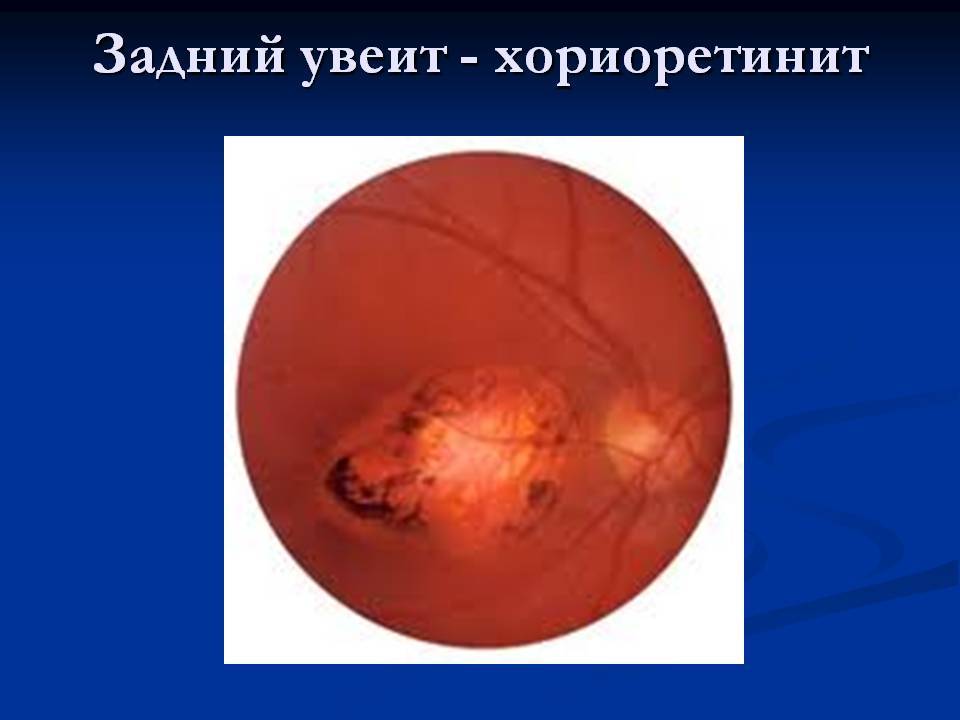
Хориоретинит
Признаки и симптомы
Профилактика
Хориоретинит – заболевание, которое поддается профилактике, если соблюдать несколько простых правил. Рекомендуется:
- не допускать травматизации глаза;
- своевременно обращаться к офтальмологу при появлении подозрений на какое-либо глазное заболевание;
- своевременно лечить другие патологии органов и систем, которые могут осложниться хориоретинитом;
- в профилактических целях посещать врача-офтальмолога хотя бы раз в полгода.
Хориоретинит – опасное заболевание, причин для которого может быть много. Самостоятельные попытки лечить патологию недопустимы, так как максимум, что может сделать человек в домашних условиях – это сгладить симптомы, но не подействовать на факторы, которые привели к формированию патологии.
При первых симптомах поражения сосудов глаз необходимо обращаться к врачу-офтальмологу. Своевременная консультация со специалистом не только существенно облегчит лечение, но и защитит человека от возможных осложнений, одно из которых – полная и необратимая слепота.
Особенности клинической картины некоторых хориоретинитов
Особенности клинической картины некоторых хориоретинитов
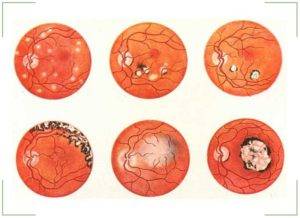
Необходимо рассмотреть отдельные особенности течения болезни. Ведь она вызывается разными причинами и симптомы тоже могут сильно отличаться друг от друга. Однако речь будет идти именно об одном заболевании.
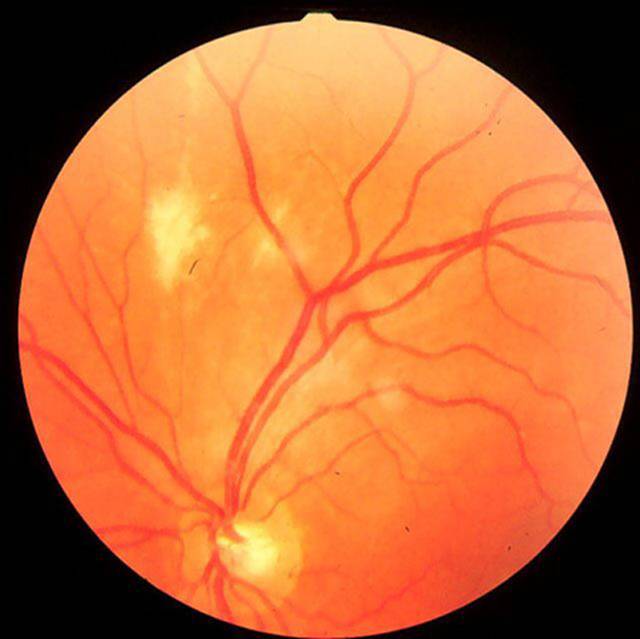
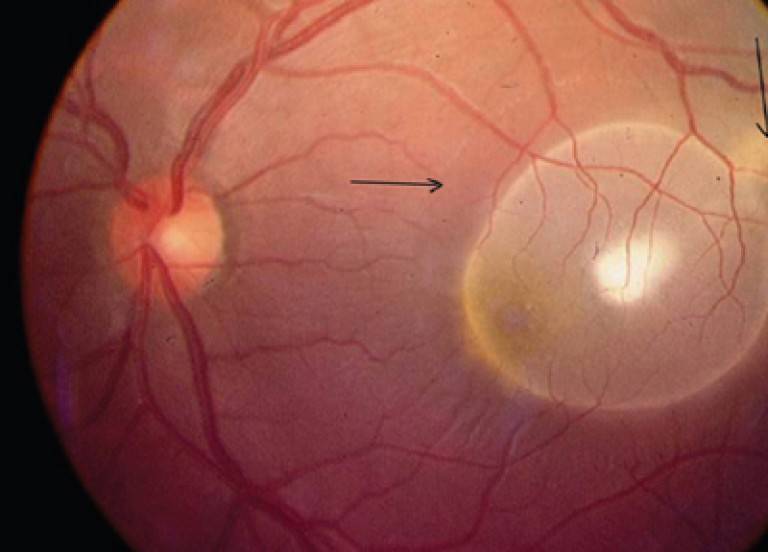
Туберкулезный хориоретинит
Отличается тем, что воспалительный процесс не имеет внешнего выражения. На внутренней части глаза появляются туберкулы, обусловленные поражением легких. В результате лечения, их сменяет рубец. Он не влияет на зрение, поэтому из-за рубцового образования невозможно получить инвалидность.
Токсоплазменный хориоретинит
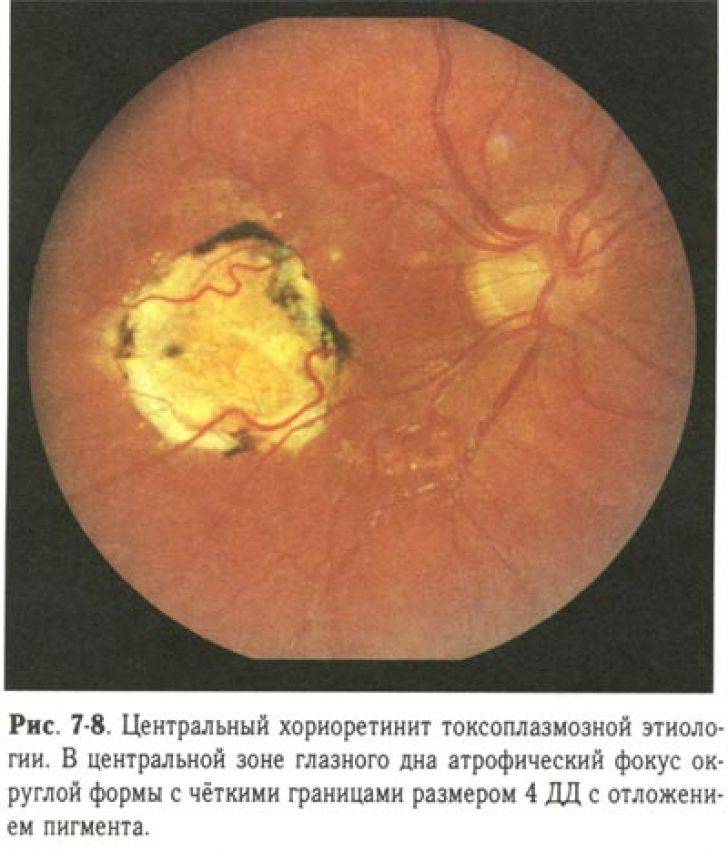
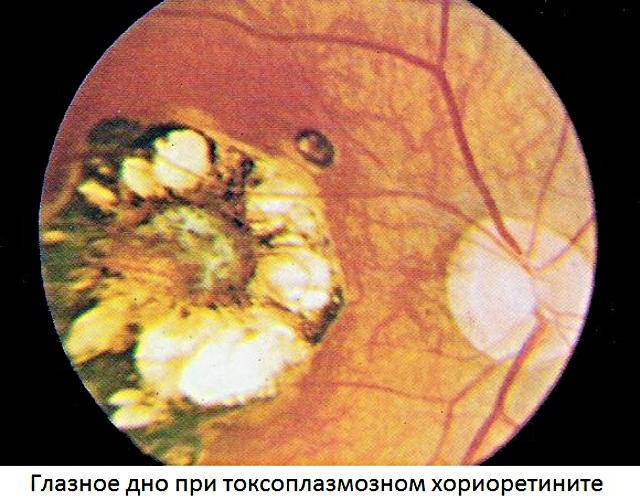
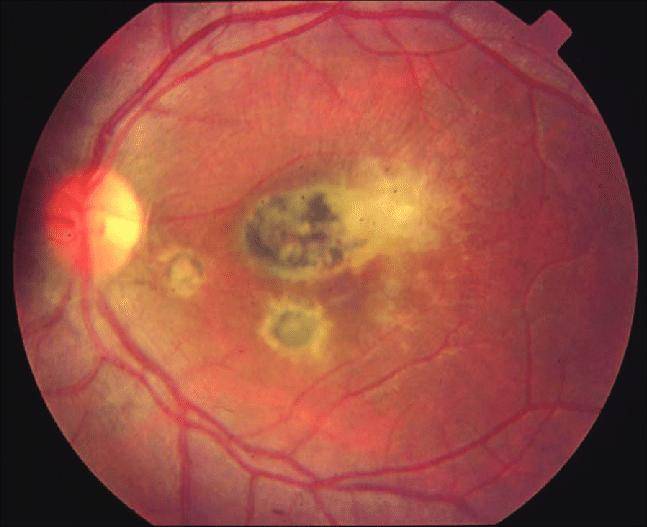
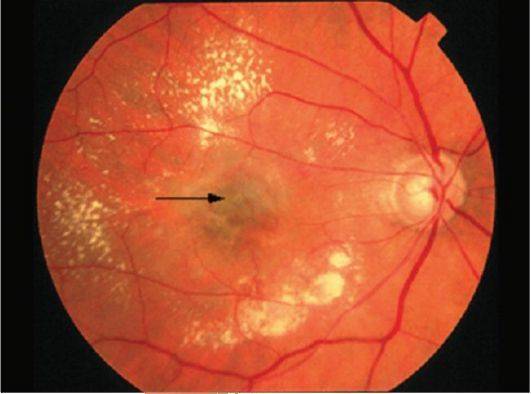
Имеет врожденную этиологию. При обследовании будут видны очаги поражения с ярко выраженным изменением цвета. Такая пигментация говорит о том, что инфекция попала в организм во время развития плода. Эта форма болезни способна привести к отслоению сетчатки и тотальной утрате зрения. Еще её называют токсоплазмозом или токсоплазмом и выделяют в отдельный тип заболевания.
Сифилитический хориоретинит
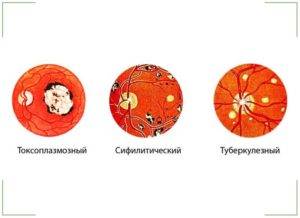
Отличается чередованием очагов поражения. Так, при исследовании будут видны фиброзные, атрофические, а также выраженная пигментация мест поражения инфекцией. И такие очаги будут идти друг за другом чередуясь.
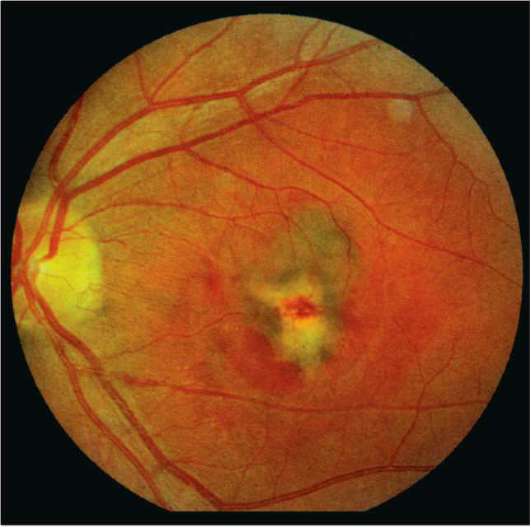
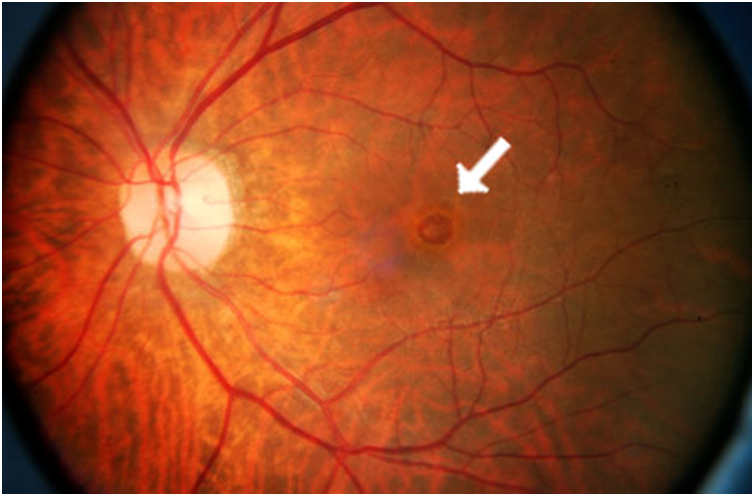
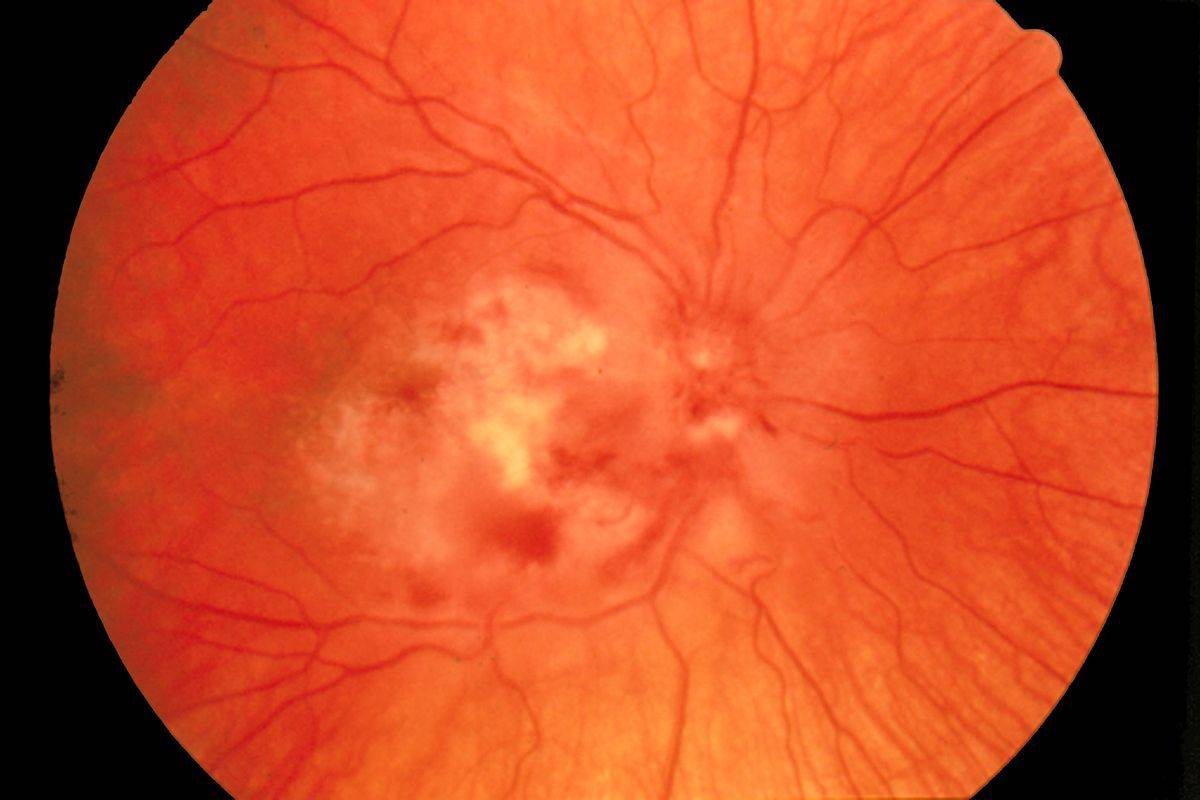
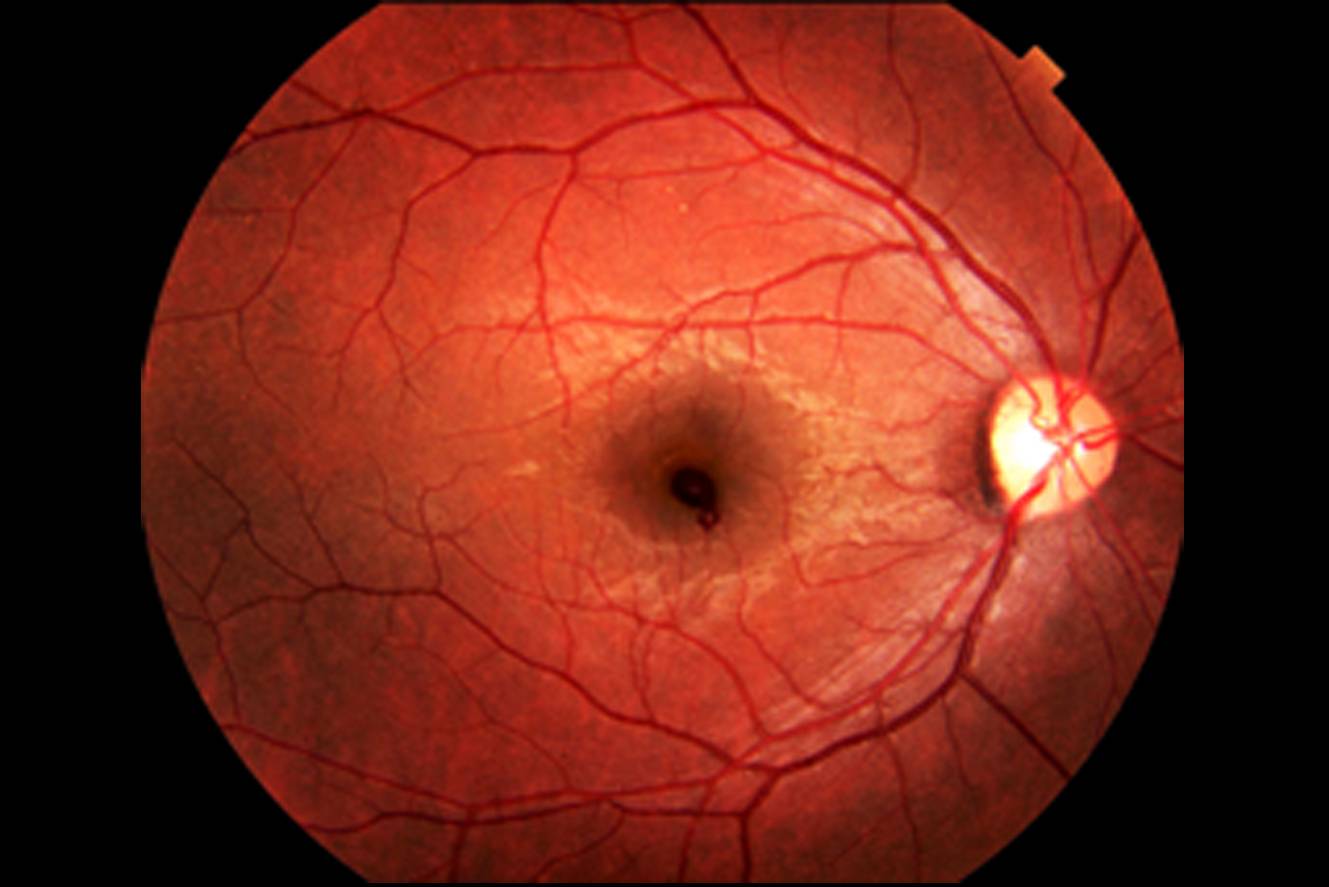
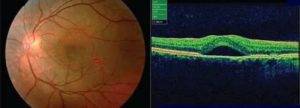
Центральный серозный хориоретинит
Связан с обширными инфецированием внутренних областей глазного яблока. При таком варианте развивается отмирание клеток сетчатки, нерва и других органов глаза. Как следствие, происходит полная утрата зрительной функции.
Острый и хронический хориоретинит
Обозначает разные фазы развития болезни. При острой фазе имеет место выраженная симптоматика. Несмотря на то что приметы могут не иметь внешнего выражения, воспаление будет протекать внутри глаза и весьма интенсивно. При хронической форме болезни, ее проявления будут возвращаться с определенной периодичностью.
| Таким образом, течение каждого вида заболевания имеет свои особенности. Они непосредственно влияют на использование тех или иных методик лечения. |
Описание заболевания глаз
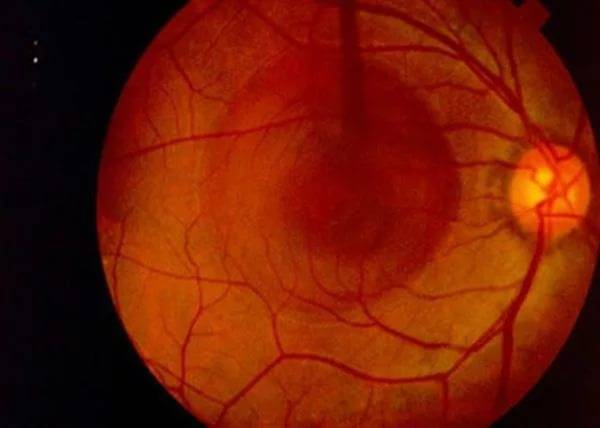
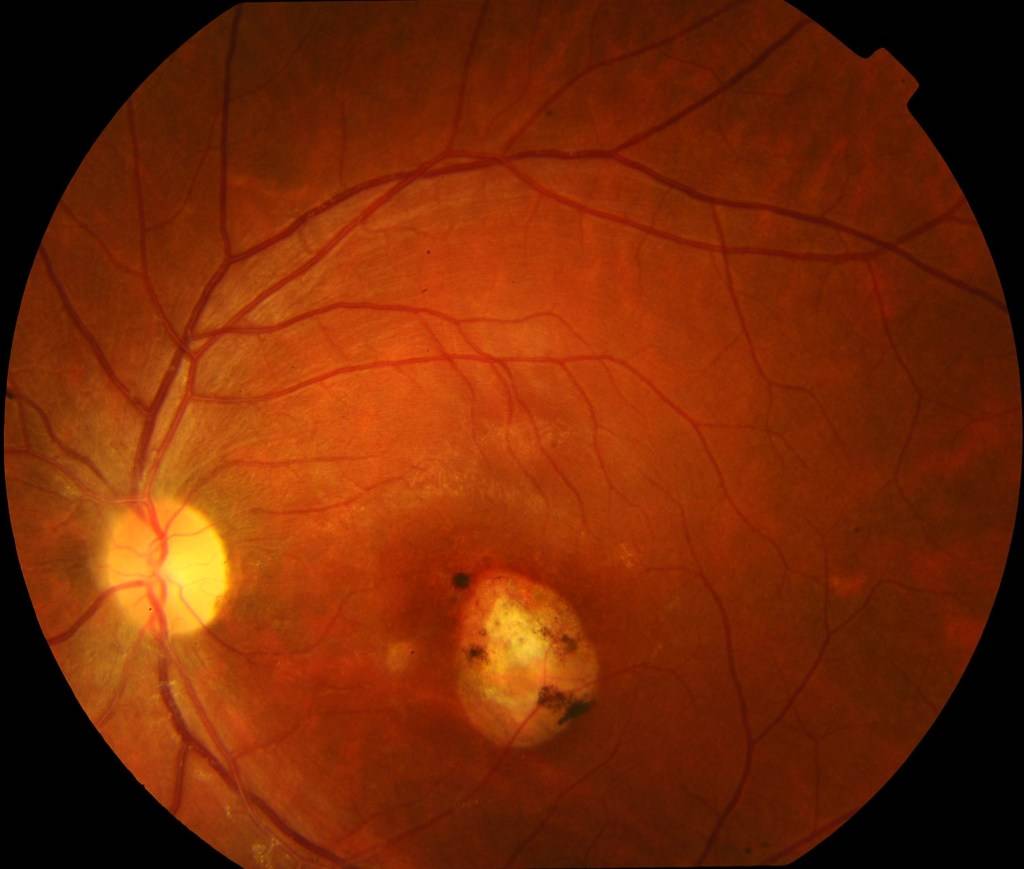
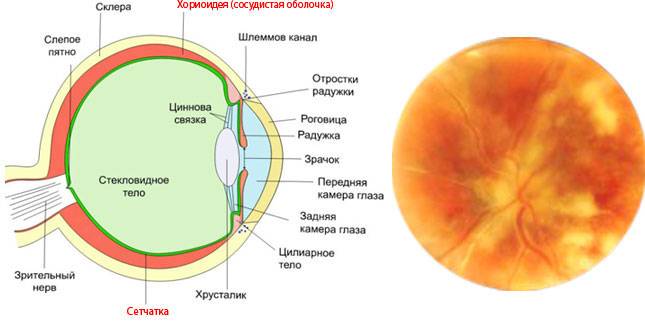
Хориоретинит — воспаление заднего отдела глазного яблока, которое может проявляться в острой или хронической форме. Заболевание ещё называют задний увеит. Патологический процесс определяется, как опухолевый. При этом воспаление затрагивает не только сеть сосудов, но и сетчатку. Хориоретинит — серьёзное заболевание, которое при отсутствии адекватного лечения может привести к серьёзному ухудшению зрения, вплоть до слепоты.
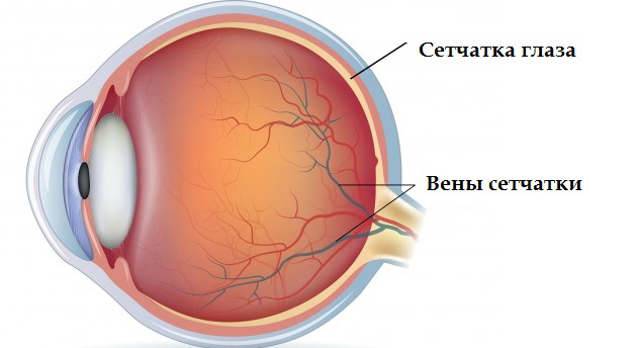
Схематическое изображение глазного яблока
Развитие воспаления происходит под воздействием цитомегаловируса, инфекции токсоплазмоза, туберкулёза, сифилиса, стрептококка и т. д. В большинстве случаев возбудители проникают в сосуды глаза через кровоток. При этом хориоретинит считается приобретённым. Однако встречаются также и врождённые формы заболевания. Малыши появляются на свет с патологией по причине внутриутробного инфицирования.
Воспаление сосудистой оболочки глаза в офтальмологии встречается достаточно часто. Связано это с тем, что сеть сосудов имеет множество разветвлений. Такая особенность способствует задержке в сосудах микроорганизмов, как полезных таки и болезнетворных. При стремительном размножении последних развивается воспалительный процесс.
Лечение
При остром течении патологии, как правило, не требуется лечение, так как слои чаще всего срастаются сами по себе. А вот подострую и хроническую форму необходимо лечить в обязательном порядке. Для этого могут быть использованы консервативные методы (применение различного рода медикаментов) и лазерное лечение (современный метод, при котором лечение проводится при помощи лазера). Терапия подбирается исключительно лечащим врачом с учетом степени поражения, возраста пациента и других немаловажных факторов.
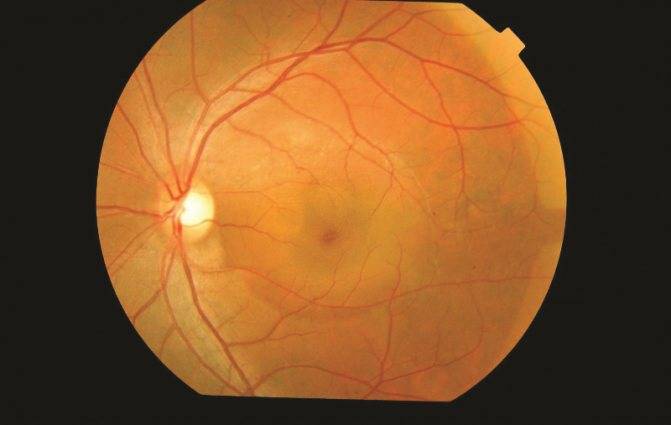
Лечение острой формы хориоретинопатии чаще всего не требуется.
Консервативное лечение
Консервативное лечение заключается в приеме лекарственных средств и наиболее эффективными на сегодняшний день считаются следующие препараты:
- Лекарственные средства, способные блокировать рост эндотелия («Авастин», «Луцентис»). Эти препараты вводятся (инъекцией) в стекловидное тело и применяются на острой стадии.
- Фотодинамическая терапия (применяется лекарство «Визудин»). Вещество, входящее в состав препарата, повышает светочувствительность.
Консервативное лечение может сочетаться с нетрадиционной медициной. Наиболее известный народный метод лечение – это лечение при помощи определенных лекарственных растений: валерианы, плодов боярышника и коры дуба из которых готовится настойка.
Но важно помнить, что самолечение или лечение народными методами может не достичь необходимого лечебного эффекта, поэтому всё-таки в первую очередь пациенту нужна консультация специалиста (офтальмолога)
Лазерное лечение
Перед началом лечения проводится сопоставление картин глазного дна при помощи офтальмоскопии.
Показаниями к применению лазерного лечения ЦСХ глаза являются такие условия:
- длительность патологического процесса (отслойки сетчатки) составляет более 4-х месяцев;
- возникновение рецидивов и понижение остроты зрения;
- потребность в быстром восстановлении нормального функционирования глаз.

Лазерное лечение показало себя с наилучшей стороны в борьбе с хориоретинопатией.
Данный метод лечения обладает рядом преимуществ:
- не требуется предварительная подготовка к проведению процедуры;
- абсолютная безболезненность (операция проводится под местной анастезией);
- непродолжительность (процедура длится не более 10 минут);
- проводится однократно;
- разрешено проводить беременным до 32 недели;
- хоть процедура проводится при максимальном расширении зрачков, используются при этом капли непродолжительного действия (размеры зрачков нормализируются спустя 4 часа).
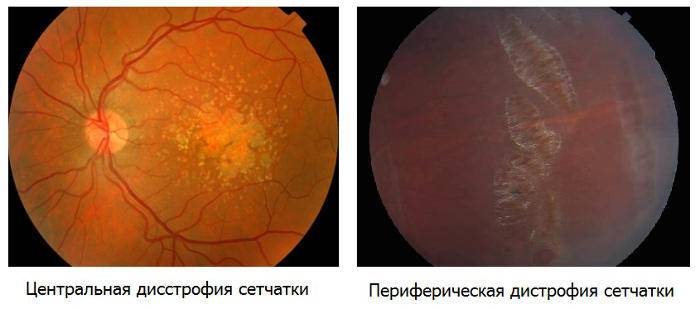
Периферическая витреохориоретинальная дистрофия сетчатки: ПХРД (периферическая хориоретинальная дистрофия, при которой поражаются только сетчатка и сосудистая оболочка), ПВХРД (периферическая витреохориоретинальная дистрофия при которой также поражается и стекловидное тело) и возрастная дегенерация (инволюционная) также лечатся при помощи лазерной коагуляции.
Эта процедура имеет также противопоказания. Лечение лазером запрещено, если у пациента наблюдаются такие заболевания (состояния): катаракта, тяжелые соматические болезни, острые инфекционные патологии, гемофтальм, повышенное АД, поздние сроки беременности и воспалительные болезни глаз.
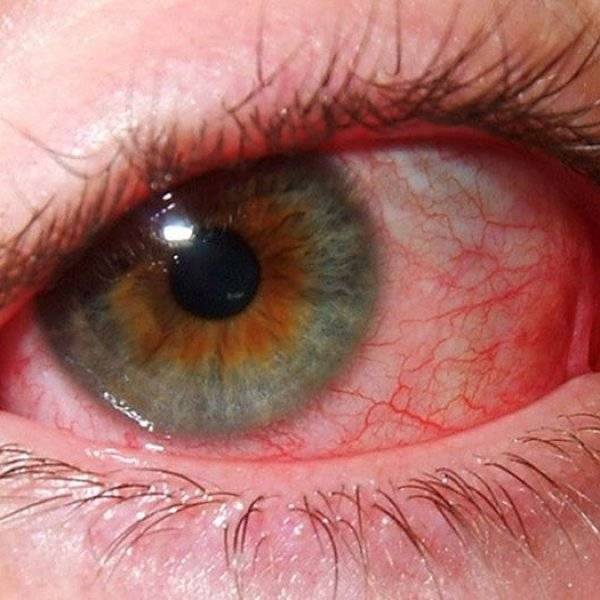
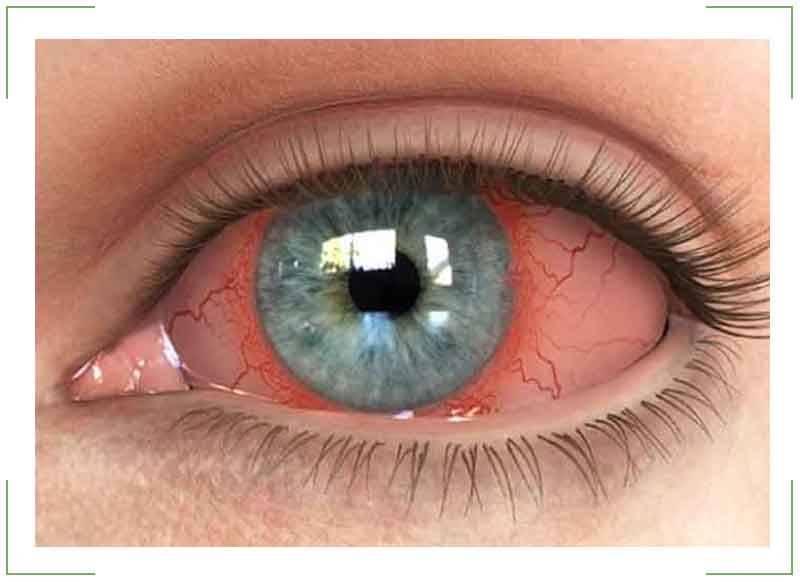
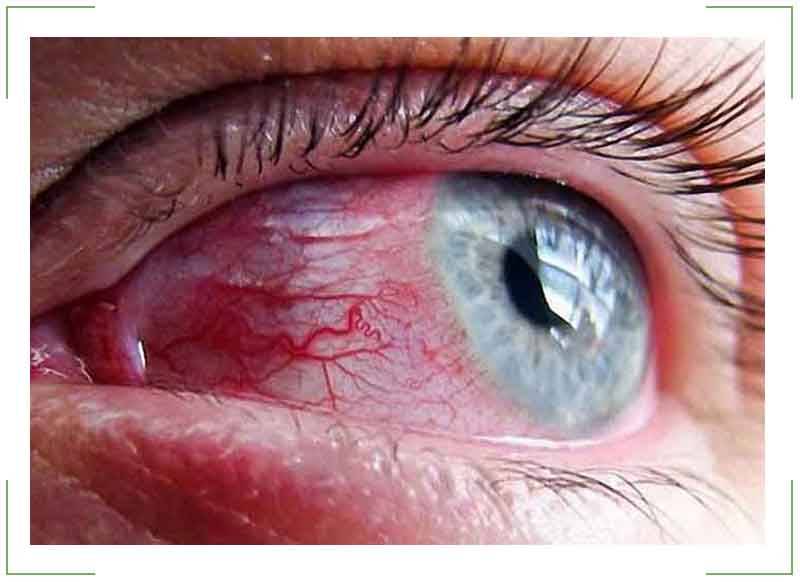
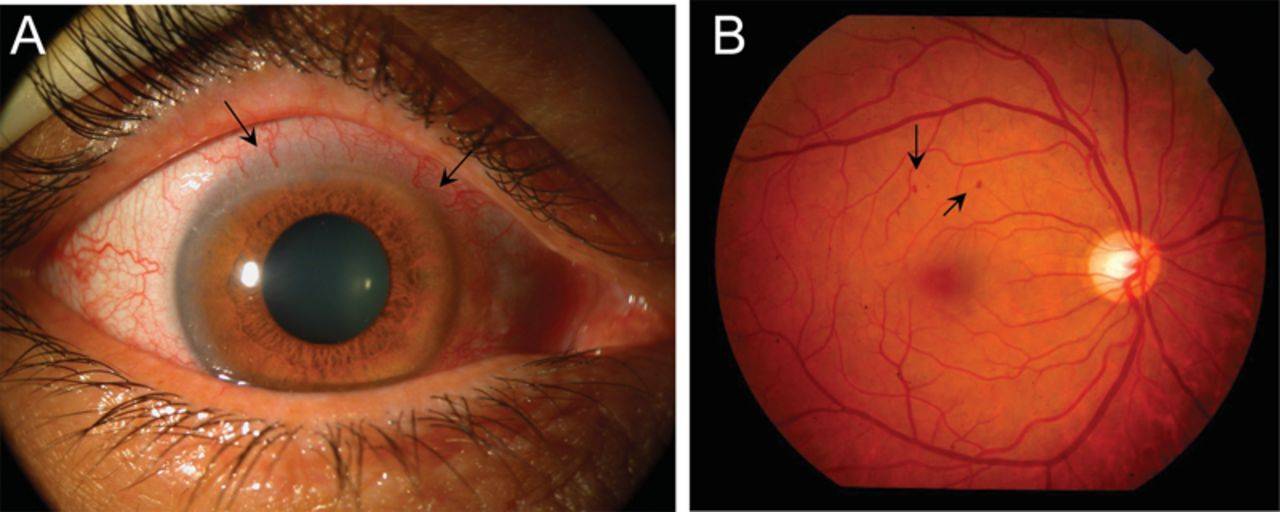
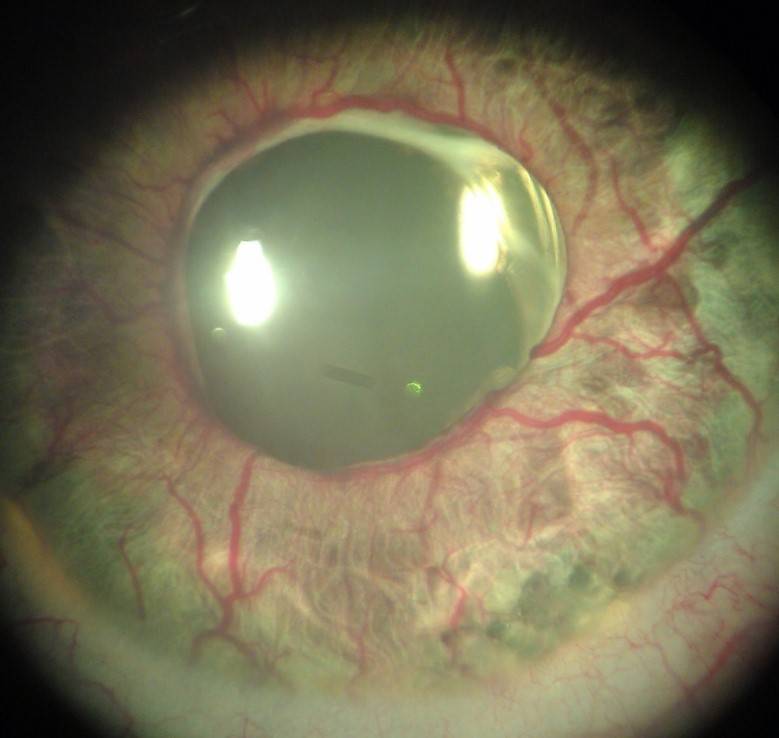
Инъекция сосудов склер
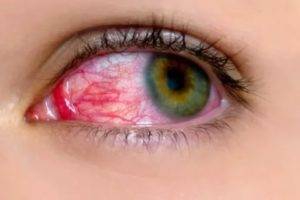
Белки глаз краснеют из-за расширения сосудов в различных структурах глазного яблока.
В офтальмологии переполнение капилляров кровью называют инъекцией.
Склеры окрашиваются в красный, фиолетовый цвет. Состояние возникает как симптом инфекционных, вирусных заболеваний, травм. Лечение зависит от причины покраснения.
Причины возникновения инъекции склер
Инъецированность склер вызывает:
- приступ глаукомы;
- инфекции;
- конъюнктивит;
- аллергия;
- сухость;
- воспаления сосудистой оболочки: иридоциклит, увеит;
- воспаление роговицы: кератит;
- опухоль глазницы, препятствующая оттоку венозной крови;
- аллергия;
- кровоизлияние после удара, перелома основания черепа, глазницы;
- корь;
- приступы кашля при коклюше.
Редко встречается застойная инъекция глазного яблока у новорожденных при врожденной глаукоме.
Конъюнктивальная
Поверхностная гиперемия возникает в наружной оболочке — конъюнктиве. Признаки:
- короткие сосуды не касаются радужки;
- красный цвет на склерах бледнеет ближе к центру;
- по мере удаления от роговицы капилляры становятся шире;
- четко видна разветвленная кровеносная сеть.
Сосуды сдвигаются вместе с конъюнктивой. Кровь задерживается и вновь их наполняет при надавливании.
Перикорнеальная
Глубокая или цилиарная инъекция возникает от расширения ресничных сосудов петлистой сети. Отличия от поверхностной формы:
- длинные, широкие капилляры достигают радужной оболочки;
- фиолетовый, сиреневый размытый ободок вокруг роговицы;
- сосуды не смещаются;
- движение крови при сжатии не прослеживается.
Матовая эписклеральная ткань скрывает отдельные части кровеносной сети, поэтому темная окантовка выглядит сплошной. Ширина, интенсивность цвета инъекционного кольца зависит от толщины склеры, стадии воспаления.
Склеральная
Инъекция затрагивает склеральную, эписклеральную кровеносную сеть. Признаки:
- припухлость склер;
- синий, фиолетовый оттенок;
- отсутствие движения крови в сосудах при сдавливании.
По характеру делится на диффузную и ограниченную.
Диагностика
Степень циркуляции крови в сосудистой сети определяют стеклянной палочкой. Инструментом прижимают пораженную область, двигают поверхностный слой глазного яблока. Во время процедуры под подвижными верхними сосудами видны недвижимые глубокие.
https://youtube.com/watch?v=gSjQes7duhc
Для определения типа инъекции делают пробу с раствором адреналина, который закапывают в глаза. Реакция на склерах при разных видах покраснений:
- исчезновение гиперемии через 2 минуты — конъюнктивальная;
- отсутствие реакции — глубокая;
- сужение отдельных областей сосудистой сетки — смешанная.
Расширение поверхностных сосудов происходит при конъюнктивите. Увеит, кератит, иридоциклит вызывают перикорнеальный вид.
Уточнить происхождение инъекции поможет изучение истории болезни пациента. Покраснение вызывают инфекционные респираторные заболевания, воспаление черепно-мозговых нервов.
Так как сосудистое покраснение вызвано болезнями различной этиологии, необходимы дополнительные исследования:
- биомикроскопия — глаз просвечивают щелевой лампой, в свете которой через микроскоп видны патологии в строении кровеносной сети;
- тонометрия — высокое глазное давление расширяет сосуды, процедура определит глаукому;
- флуоресцентная ангиография — контраст, введенный в вену, покажет на УЗИ изменения в сосудистой системе;
- МРТ — область поражения можно рассмотреть на объемном снимке томографа.
Офтальмоскопия, изучение глазного дна не информативны, так как показывают внутреннюю камеру глаза, сетчатку.
Этиология
Причинами возникновения могут служить многие факторы, среди которых:
- разнообразные травмы глаз;
- широкий спектр инфекционных бактерий;
- вирусы – гриппа, герпеса, ВИЧ;
- радиационное излучение;
- аллергия;
- продолжительное влияние на глаза прямого солнечного света;
- попадание химических веществ;
- аутоиммунные заболевания;
- слабый иммунитет.
Спровоцировать прогрессирование хориоретинита могут следующие факторы:
- проникновение в оболочки глаза инфекционных агентов;
- аутоиммунные патологии;
- проникновение в ткани глаза вирусов гриппа, герпеса и ВИЧ;
- иммунодефицитные состояния;
- травмы глаза различной степени тяжести;
- аллергические реакции;
- осложнения миопии;
- длительное воздействие радиации.
Классификация в зависимости от области, в которой локализуется воспалительный процесс:
- центральный серозный хориоретинит. В этом случае воспаление затрагивает макулярную область глаза;
- экваториальный. Воспаление локализуется около экватора глаза;
- перипапиллярный. Процесс локализуется в непосредственной близости к зрительному нерву;
- периферический. Воспаление возникает по зубчатой линии.
В зависимости от количества воспалительных очагов:
- очаговый хориоретинит. Наблюдается один очаг воспаления;
- мультифокальный диссеминированный. Воспаление наблюдается сразу в нескольких участках глаза;
- диффузный. Формируется множество воспалительных очагов, которые имеют тенденцию к слиянию.
Хориоретинит
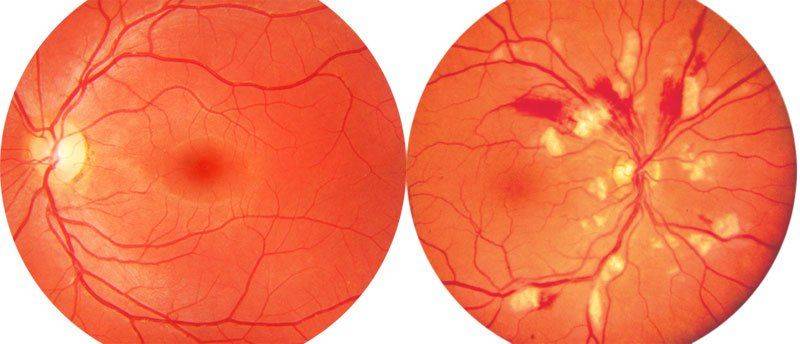
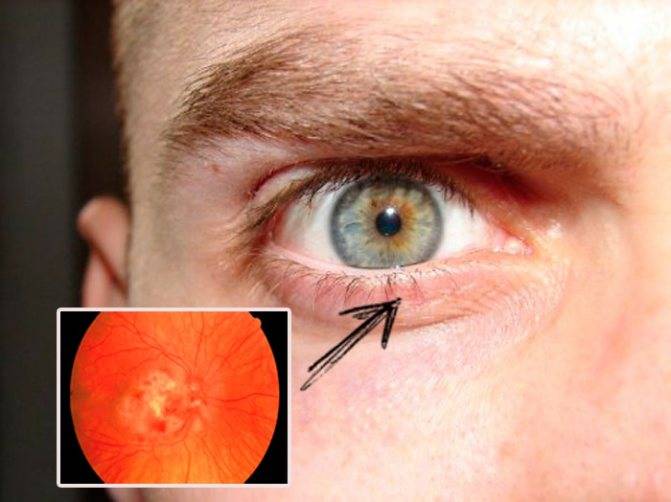
На начальных стадиях прогрессирования хориоретинита наблюдается затуманивание зрения, а через несколько суток в поле зрения появляется тёмное пятно. Также не исключено изменение цветовосприятия. Далее клиническая картина дополняется следующими симптомами:
- «мушки» перед глазами;
- куриная слепота. Данный симптом характеризуется снижением остроты зрения в сумерках;
- светочувствительность значительно повышается;
- искажение зрения. В медицине данное состояние именуют метаморфопсия;
- периодически перед глазами возникают «вспышки»;
- помутнение сетчатки;
- болевые ощущения в глазах.
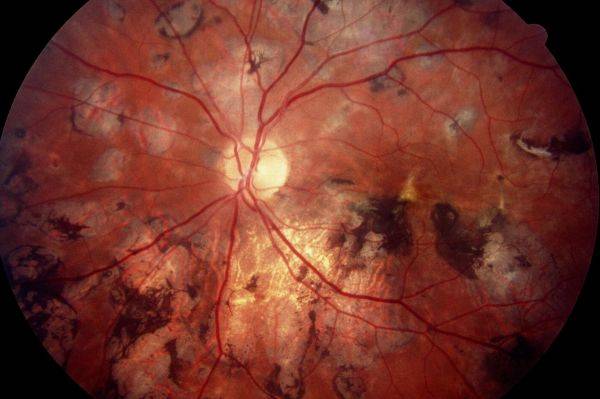
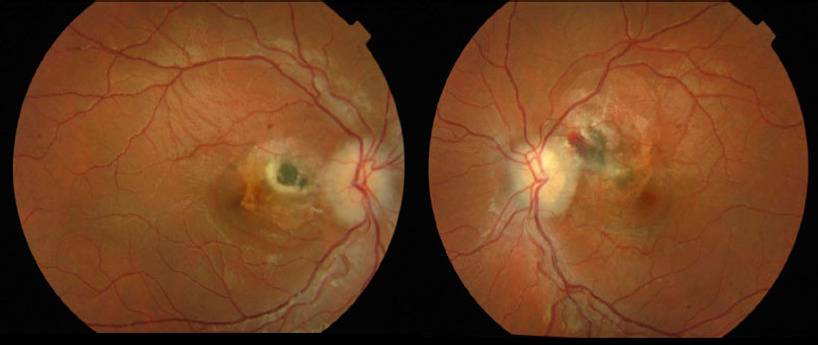
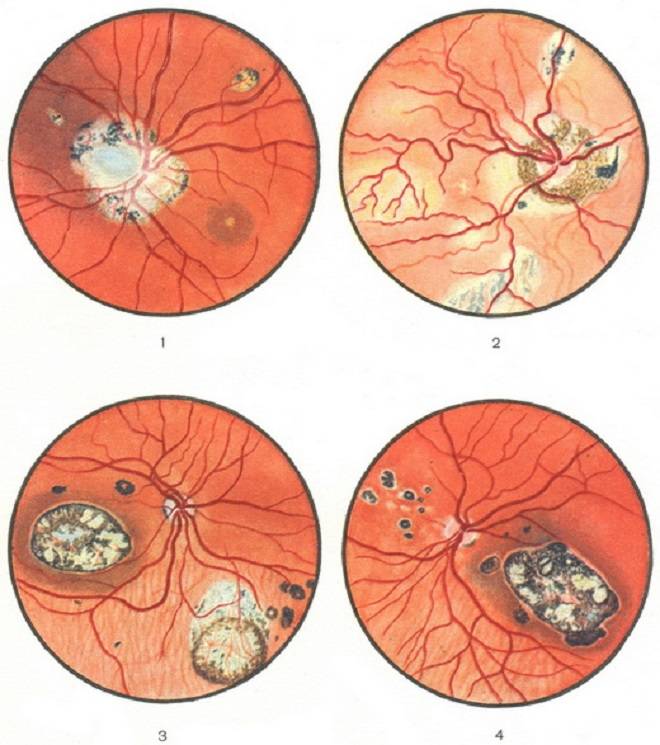
Токсоплазмозный хориоретинит в большинстве клинических ситуаций является врождённым. Инфицирование происходит ещё во время внутриутробного развития плода. Инфекционные агенты поражают не только участки глаза, но также и ткани ЦНС, жизненно важные органы. Патологический процесс волнообразный – периоды обострения чередуются с периодами ремиссии. Данное состояние очень опасно, так как без должного лечения может произойти отслойка сетчатой оболочки.
Сифилитический хориоретинит проявляется довольно специфически. На глазном дне наблюдается чередование патологических участков. Есть места с фиброзом, но также есть и участки с пигментацией.
В случае проявления у пациента указанных симптомов, следует отправиться в медицинское учреждение для проведения комплексной диагностики. Стандартный план обследования включает в себя следующие методики:
- оценка остроты зрения;
- периметрия;
- рефрактометрия;
- биомикроскопия;
- офтальмоскопия с использованием специальной линзы Гольдмана;
- флуоресцентная ангиография;
- электроретинография.
Выявить причину прогрессирования хориоретинита можно при помощи следующих диагностических методик:
- общий анализ крови;
- биохимия крови;
- анализ мочи;
- анализы на наличие антител к инфекционным недугам (гепатит, сифилис, прочее).
Лечением хориоретинита занимается врач офтальмолог. Лучше всего на время лечения поместить больного в стационар, чтобы у специалистов была возможность постоянно мониторить его состояние. План лечения включает в себя:
- применение антивоспалительных лекарственных средств;
- парабульбарные и ретробульбарные инъекции;
- этиотропное лечение. Основная его цель – устранение причины патологии. Для этого пациенту назначаются противовирусные, антибактериальные лекарственные средства;
- дезинтоксикационную терапию;
- иммунотерапию;
- десенсибилизирующую терапию;
- физиотерапевтическое лечение.
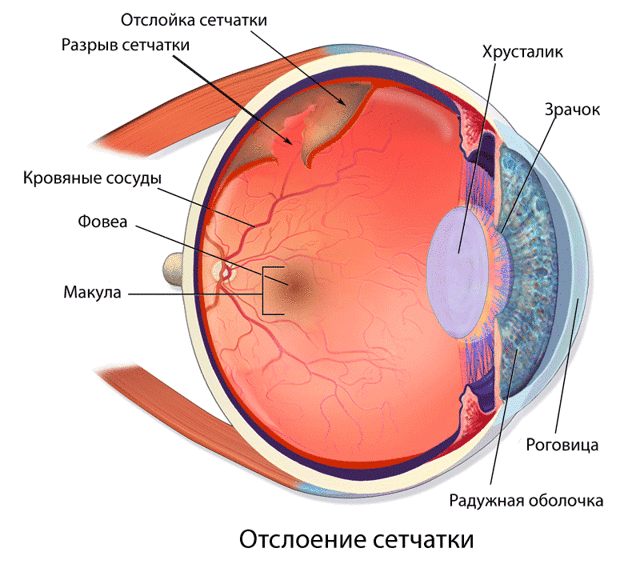
В тяжёлых случаях врачи прибегают к лазерокоагуляции сетчатки. Данная современная методика лечения позволяет локализировать воспалительный процесс.
Диагностика хориоретинита
Особенности клинической картины некоторых хориоретинитов
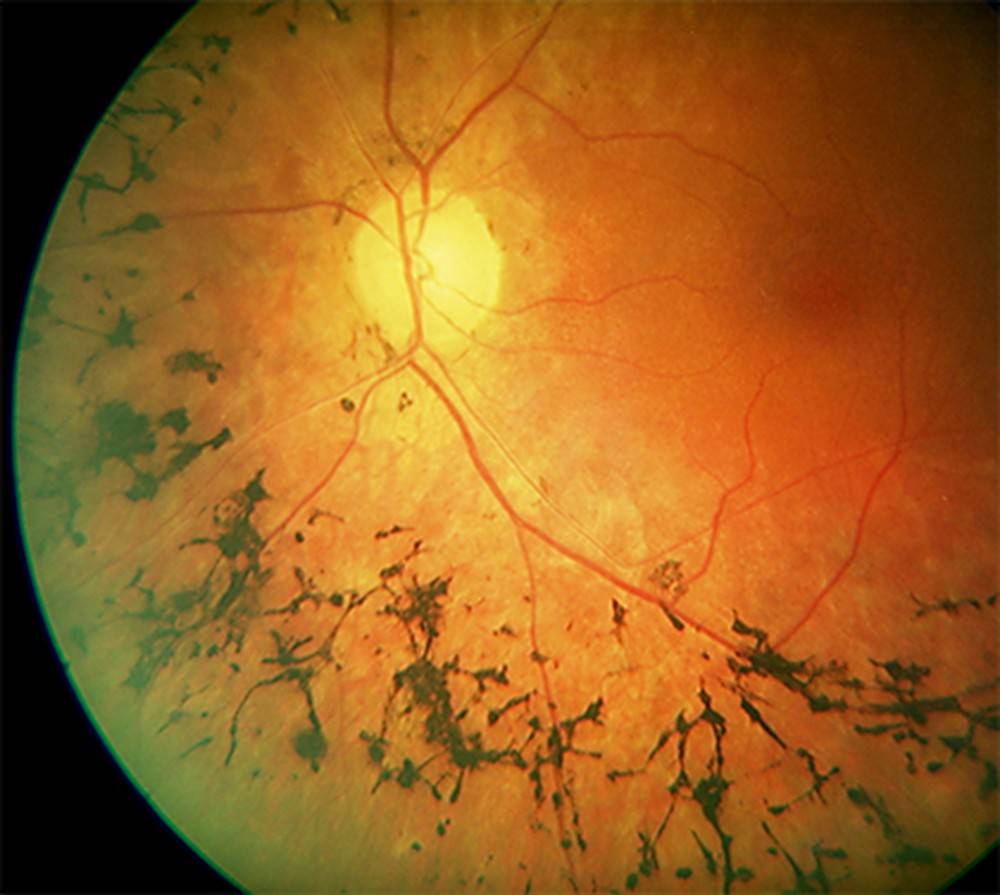
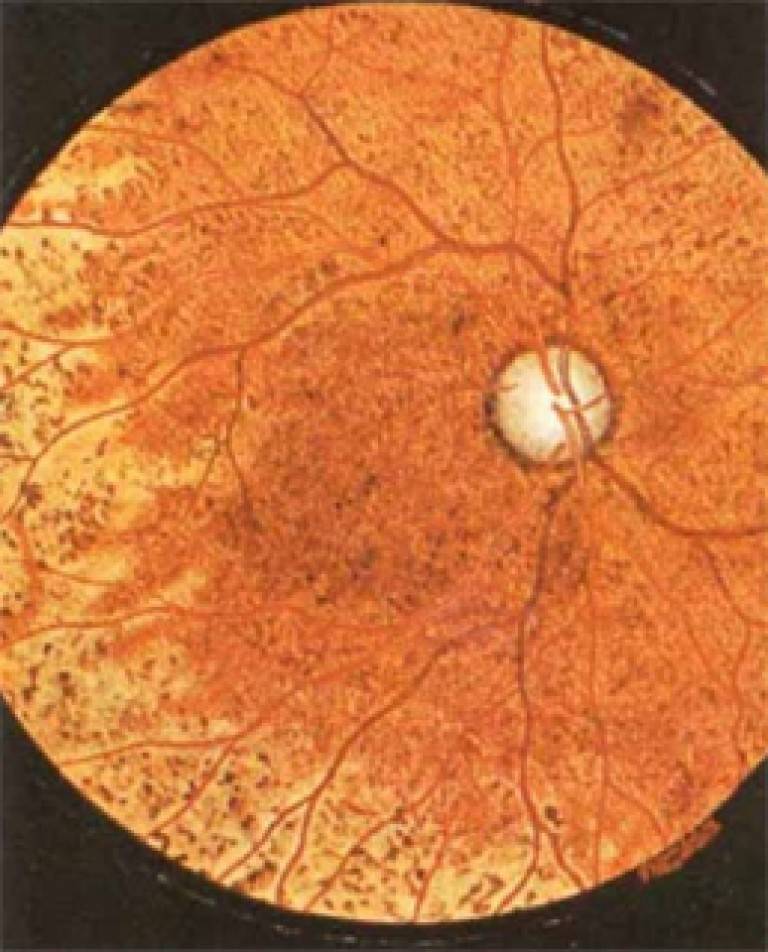
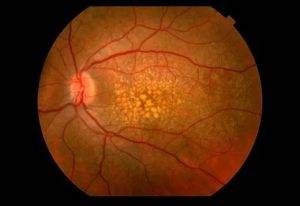
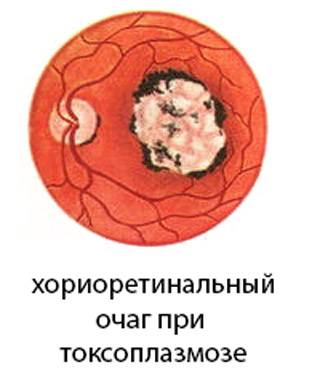
Токсоплазмозный хориоретинит почти всегда врожденный. Инфицирование происходит внутриутробно. Поражения выявляют также в центральной нервной системе и других органах. Периоды ремиссии чередуются с обострениями. Хронические очаги имеют четкие границы с грубой пигментацией. При активном процессе инфильтрация появляется по краям старых поражений. Свежие очаги проминируют в стекловидное тело, возможна отслойка сетчатки, ретинальные кровоизлияния с последующим образованием неоваскулярной мембраны.
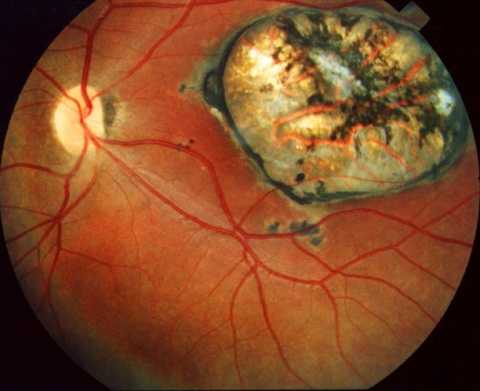
Токсоплазмозный хориоретинит
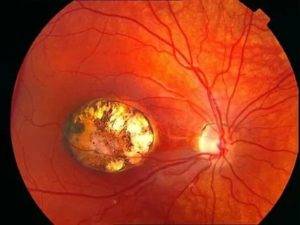
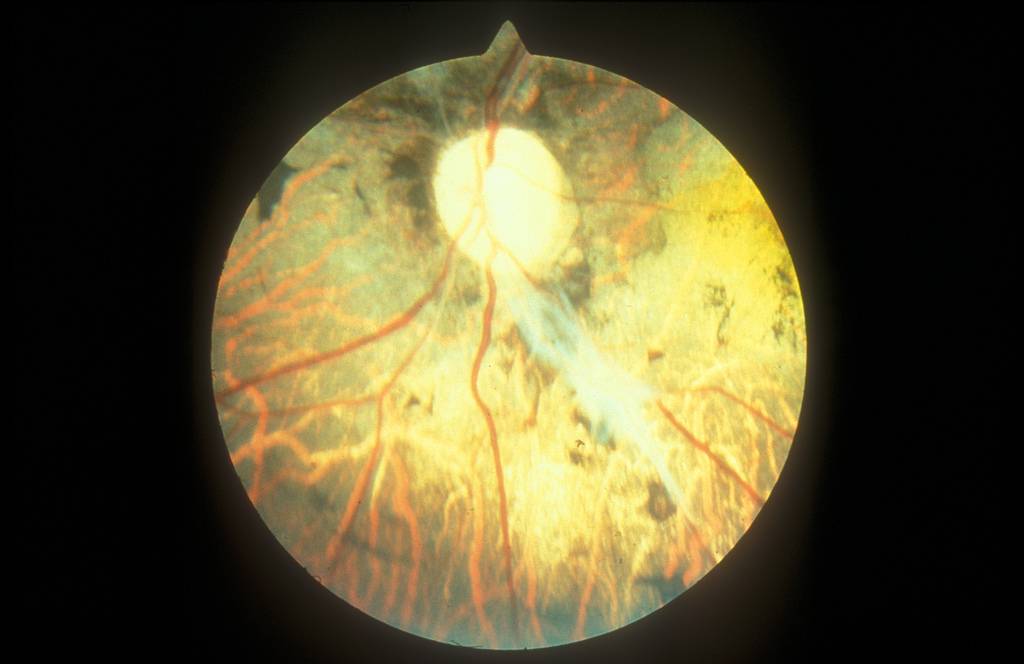
Туберкулезный хориоретинит вторичный, то есть возникает при наличии первичного очага, чаще в легких. На глазном дне появляются диссеминированные туберкулы, после лечения остаются хориоретинальные рубцы. Туберкулезно-аллергические воспаления сосудистой оболочки не имеют характерных отличительных признаков.
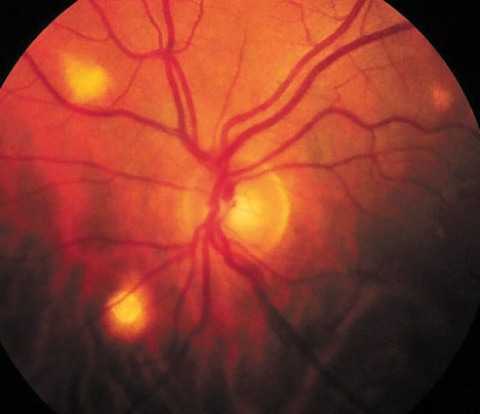
Туберкулезный хориоретинит
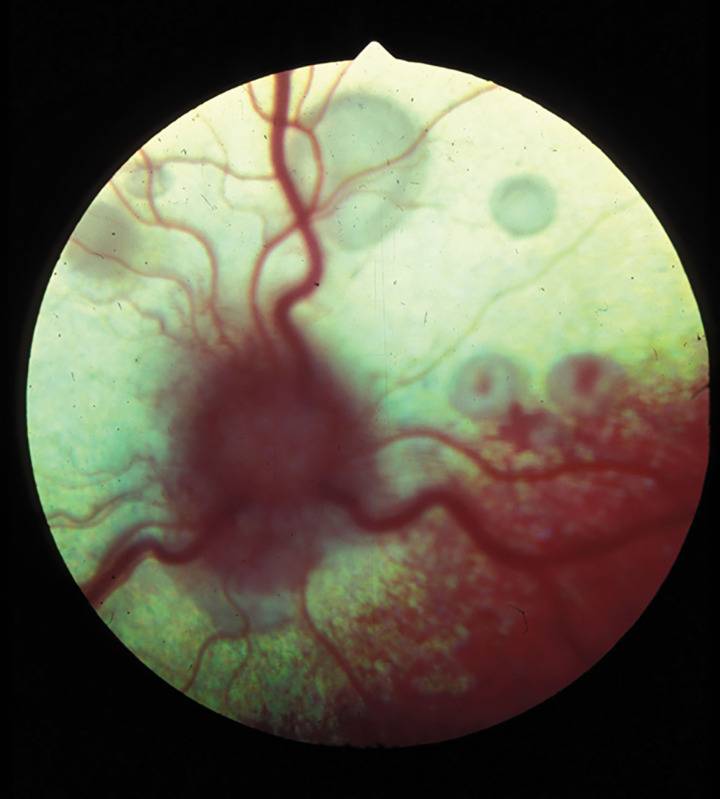
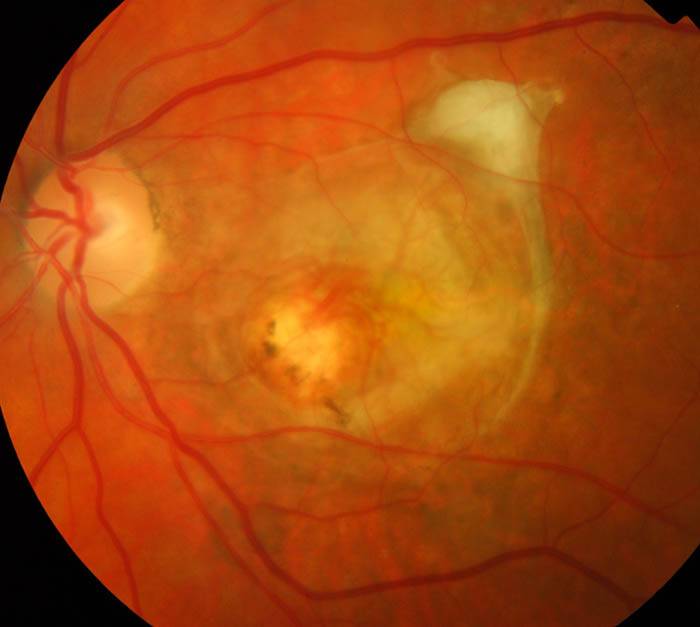
Сифилитический хориоретинит характеризуется картиной «соли и перца» на глазном дне. При этом очаги пигментации чередуются с очагами фиброза и атрофии.
Хориоретинит при ВИЧ-инфекции возникает на фоне иммунодефицита и часто имеет цитомегаловирусную причину. Характеризуется обширным распространенным поражением, имеет некротический и геморрагический характер, трудно поддается лечению и приводит к слепоте.
Лечение хориоретинита

Одним из вариантов лечения хориоретинита глаз считается оперативное вмешательство, ведь только с его помощью удается полностью избавиться от воспаленного участка и побороться с болезнью, которая стала причиной развития инфекции.
Для того, чтобы операция прошла успешно, пациенту предварительно назначается следующие лечение:
- противовоспалительные средства (нестероидные). Чаще это капли в глаза, которые необходимо применять через 3-4 часа;
- антибиотики – помогают уничтожить первоначальный источник инфекции, также целесообразно принимать после оперативного вмешательства для снижения риска развития инфекции в оперированном участке глаза;
- гормональные препараты (могут назначаться в форме инсталляций либо же уколов гидрокортизона). Укол производится непосредственно в нижнюю часть глаза. При этом дополнительно необходимо применять гидрокортизоновую мазь;
- мидриатики (помогают предотвратить накопление жидкости в глазу и снижают риски развития застойных процессов и глаукомы);
- биостимуляторы и репаранты (помогают восстановить и регенерировать пораженные участки зрительных структур);
- физиотерапия (рекомендована при остром и подостром течении заболевания, а также при хронических типах хориоретинита). Она помогает ускорить восстановительный процесс после проведения операции.
Также обязательно назначают глазные капли, обладающие способностью расширять зрачок.
Если же хориоретинит стал следствием полученной травмы, то в таком случае оперативное вмешательство является необходимым.
При отсутствии своевременного лечения, результатом становится атрофия сетчатки и сосудистой оболочки, что приводит к полной слепоте.
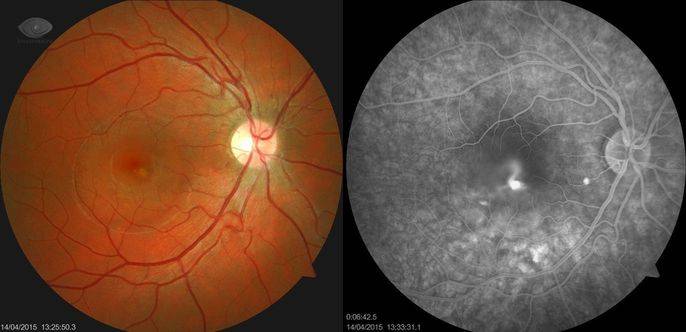
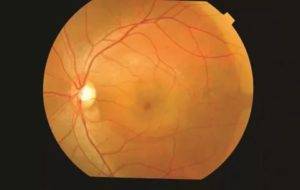
Лечение центральной серозной хориоретинопатии
Лечение центральной серозной хориоретинопатии будет разниться в зависимости от диагностированной стадии. При наличии острой формы медикаментозное и оперативное вмешательство не используются, так как заболевание проходит в течение нескольких месяцев. Врач-офтальмолог после постановки диагноза начинает вести наблюдение за развитием патологии.
В этом случае пациент должен регулярно приходить на осмотры и отказаться от приема медикаментов, способствующих развитию патологических процессов. Если регресс не наступил спустя 3 месяца, то назначают терапию. Однако при подтверждении подострой либо хронической стадии лечение приобретает обязательный характер. Подходящую терапии определяют исходя из состояния пациента. Лечение может осуществляться по двум направлениям: консервативная терапия и оперативное вмешательство.
В первом случае назначаются лекарства, провоцирующие уменьшение объема внутриглазной жидкости. Дополнительно прописывают препараты для укрепления сосудистых стенок, и уменьшения воспалительных процессов. Уменьшение отеков достигается путем применения глюкокортикостероидов, они же обладают и противоаллергическим эффектом.
К числу медикаментов используемых чаще всего можно отнести:
- Авастин. Назначается для предотвращения развития новообразований, так как препятствует росту эндотелия. Используется лишь для инъекций,вводимых внутрь глаза.
- Дипроспан. Относится к числу глюкокортикостероидов, применяется парабульбарно.
- Визудин. Применяется для внутриглазных инъекций, способствует повышению светочувствительности сетчатки глаза.
- Луцентис. Обладает противоопухолевым эффектом, препарат вводят интравитреально.
- Спиронолактон. Относится к группе лекарств, обладающих диуретическим воздействием. Позволяет избавиться от патологической жидкости в короткие сроки.
- Эмоксипин. Выпускается в виде глазных капель, оказывает укрепляющий эффект на сосуды глаза.
Применение многих приведенных лекарств осуществляется при помощи инъекций, парабульбарным методом. В этом случае препарат вводят непосредственно в область стекловидного тела. Процедуры проводит только специалист, а для устранения неприятных ощущений применяют местную анестезию. Перед началом пациенту закапывают обезболивающие капли.
Оперативное вмешательство обычно сводится к лазерной фотокоагуляции сетчатки. Данный метод позволяет быстро прервать развитие патологического процесса.
Как правило, офтальмолог прописывает процедуру при следующих условиях:
- была доказана слабая результативность медикаментозной терапии;
- значительно падение остроты зрения;
- постоянные рецидивы ЦСХ;
- при обширных поражениях.
Процедуру проводят амбулаторно, для устранения болезненных ощущений применяется местная анестезия. Для устранения патологии врач-офтальмолог может использовать лазер двух типов: криптоновый или аргоновый. При помощи аппарат специалист наносит микроожоги на области сетчатки. Это позволяет объединить отошедшие ретинальные слои и сосудистую оболочку, позволяет предотвратить их дальнейшее отслоение.