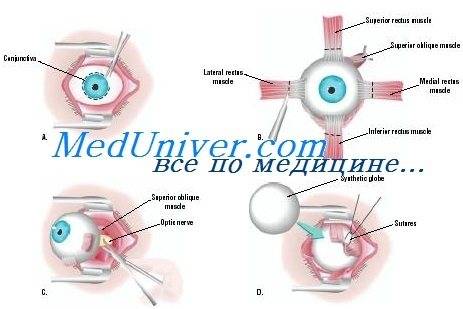
Техника проведения операции
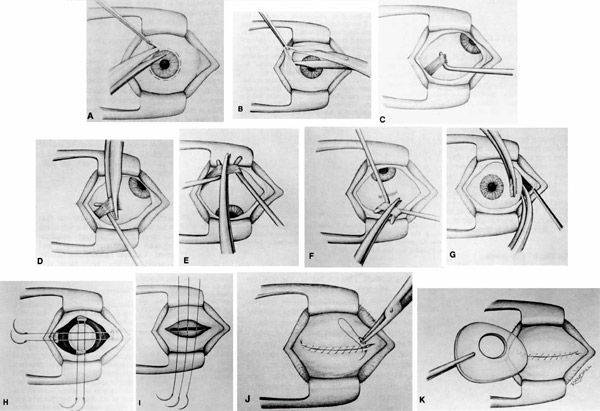
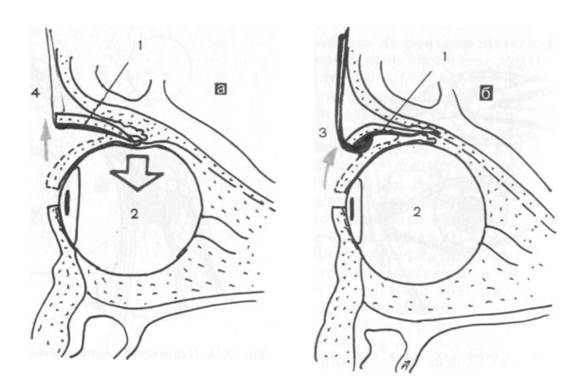
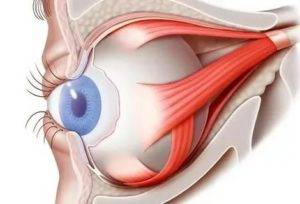
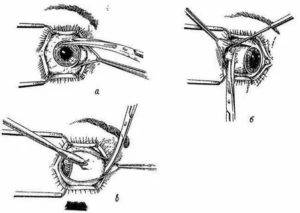
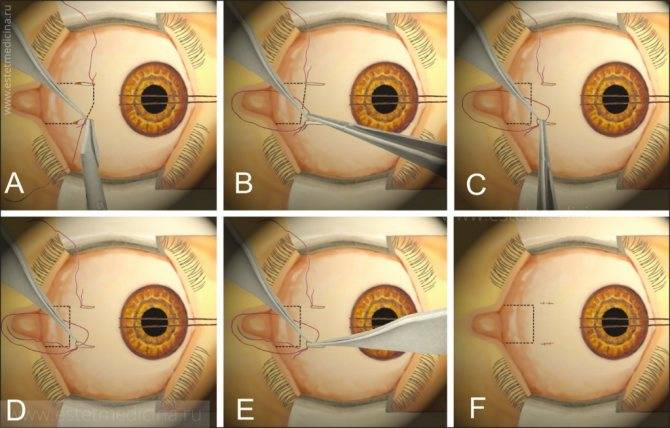
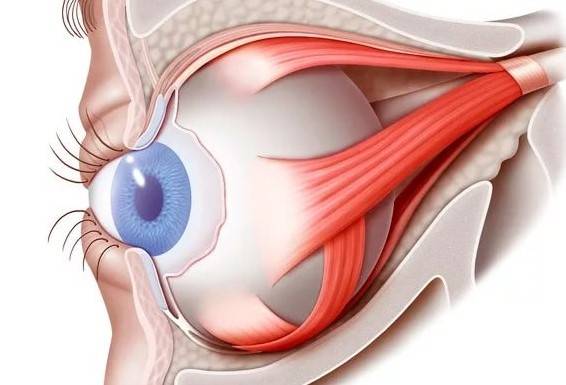
Отступив от края века около 1-1.5 см (можно и больше в зависимости от свободного объема кожи), параллельно ему рассекают кожу. Затем отделяют ткани и продвигаются к глазному яблоку таким образом, чтобы единым блоком захватить веки, круговую мышцу век, всю конъюнктиву, третье веко, слезную железу третьего века и основную слезную железу.Итогом этой манипуляции на данном этапе должно быть следующее: весь вспомогательный аппарат глазного яблока, за исключением экстраокулярной мускулатуры, должен быть удален единым блоком, но в то же время он остается связанным с глазным яблоком конъюнктивой. Благодаря этому глазное яблоко удаляется «пакетом» и содержимое глазного яблока, конъюнктивального мешка не контактирует с орбитой.Следующий этап – отделение глазного яблока от экстраокулярной мускулатуры. Мышцы рассекаются непосредственно у самого глазного яблока. После отделения экстраокулярной мускулатуры глазное яблоко становится более подвижным и появляется возможность визуализировать зрительный нерв, который необходимо также отсечь от глазного яблока. Таким образом удаляются глазное яблоко и весь его вспомогательный аппарат. По возможности проводят лигирование сосудов.Затем проводят ушивание раны, используя рассасывающийся шовный материал. Первый шов накладывают на остатки экстраокулярной мускулатуры, ретробульбарный жир, формируя культю. Благодаря этому в значительной степени уменьшается кровотечение. Второй шов накладывают на подкожную клетчатку век. Этот шов сближает края кожи, снижает натяжение на последний шов, герметизирует полость орбиты.Третьим швом сшивается кожа.Следует помнить, что нельзя оказывать сильное натяжение на связочный аппарат глазного яблока и зрительный нерв во время удаления глаза. Сильное натяжение можетспровоцировать брадикардию за счет окулокардиального рефлекса и поражение хиазмы.Чаще всего это случается у животных с хорошо развитой орбитой и при буфтальме.
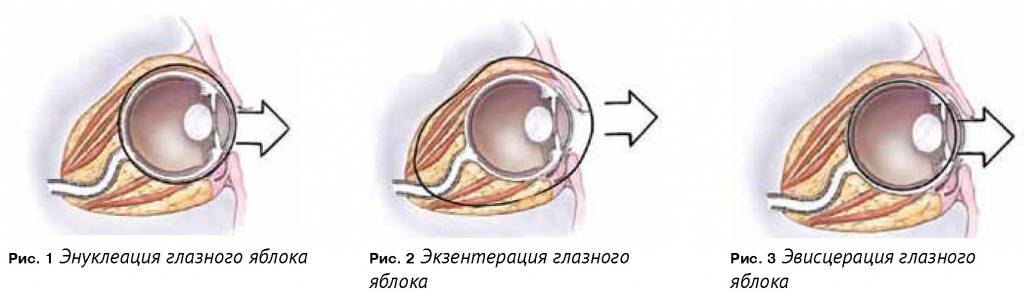
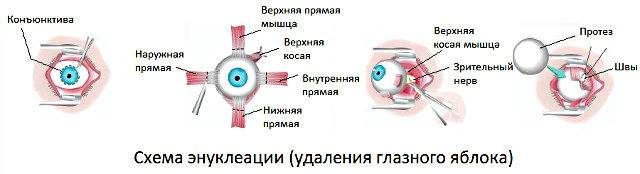
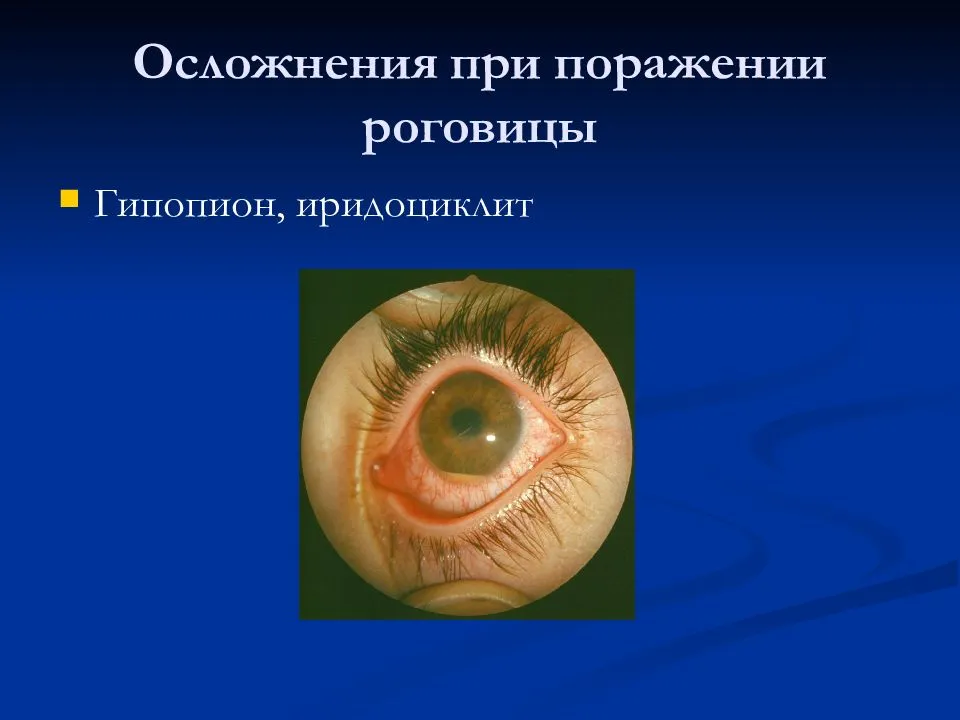
Энуклеация глаза
Существует немало заболеваний органов зрения, где необходимо удалить глаз. Это делают крайне редко и только в том случае, если других шансов на выздоровление не имеется. Это помогает избежать дальнейших серьезнейших осложнений и помочь человеку жить. Рассмотрим поподробнее этот метод и разберемся в чем его суть, где он применяется, как проводится и какие результаты дает пациенту.
Хирургическая иридэктомия
Хирургическая иридэктомия – это уже более инвазивная, более травматическая операция по сравнению с лазерной.
Существуют следующие виды иридэктомий:
-
периферическая иридэктомия
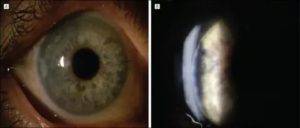
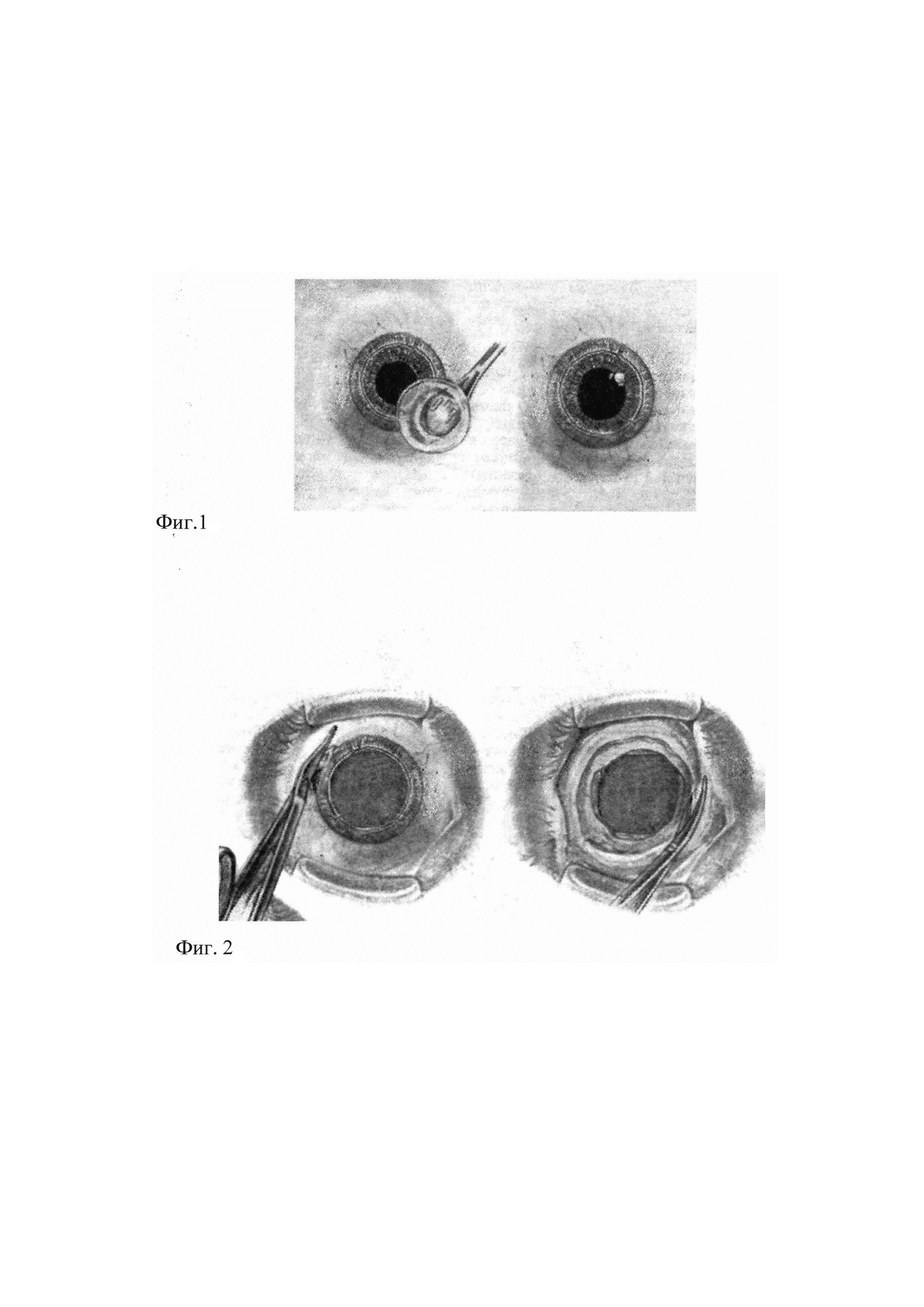
Периферическая (базальная) иридэктомия. Назначается она при закрытоугольной глаукоме, когда другие методы лечения оказались неэффективными, при невозможности проведения лазерного лечения.
- Оптическая иридэктомия. Применяется для создания зрачка при его заращении, при бельме роговицы.
- Секторальная иридэктомия. Проводится в основном при меланомах радужки.
- Тотальная иридэктомия.
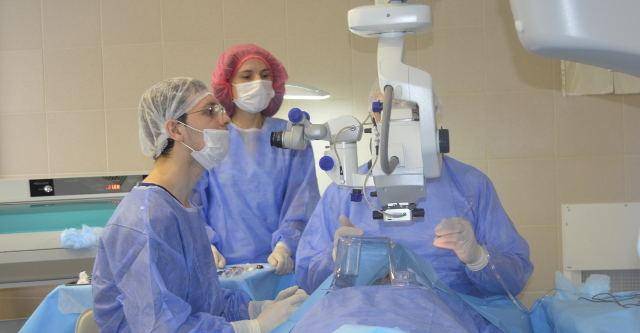
Накануне операции пациент получает успокаивающий препарат внутрь. Утром не завтракать. Операция проводится в условиях микрохирургической операционной под общей внутривенной анестезией.
Пациент лежит на столе, операционное поле вокруг глаза обкладывается стерильными салфетками.
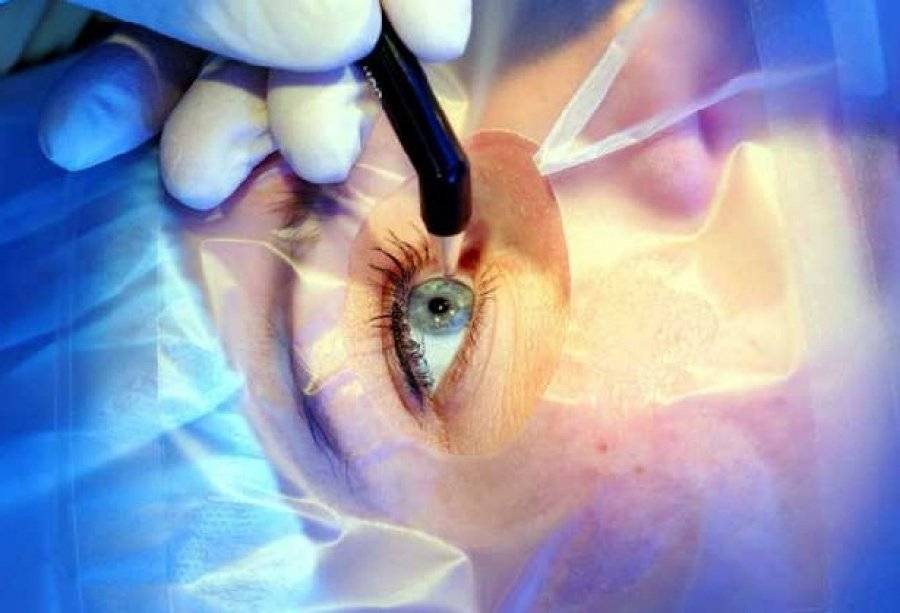
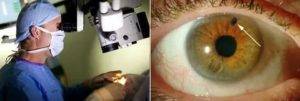
Хирург работает с помощью операционного микроскопа. Делается разрез по краю роговицы, врач получает доступ в переднюю камеру глаза. Далее удаляется часть периферического участка радужной оболочки. Швы на роговицу не накладываются.
В некоторых методиках разрез делается в области склеры по краю лимба, в таких случаях накладываются швы.
Возможные осложнения иридэктомии
- Кровотечение из радужки. При этом применяют механический гемостаз (надавливание на глазное яблоко), а также применяются кровоостанавливающие препараты местно и парентерально.
- Кратковременная или стойкая внутриглазная гипертензия после операции. Купируется применением местных препаратов, а также приемом мочегонных (глицерин, мочевина, диакарб). В редких случаях требуется повторная экстренная операция.
- Гемофтальм как следствие неостановленного кровотечения.
- Воспалительные осложнения (ириты, иридоциклиты, увеиты, конъюнктивиты).
- Образование сращений спаек. Профилактика развития сращений – это назначение стероидных препаратов местно. Иногда при формировании спаек и сращений прибегают к лазерному лечению.
- Отслойка сетчатки.
- Фокальная катаракта (в основном после лазерной процедуры).
- Различные визуальные симптомы. Примерно у 17% прооперированных могут возникать зрительные помехи – тени, блики, двоение, световые пятна, призрачные изображения. Частота этих симптомов тем меньше, чем более закрыто веками место иридэктомии.
После операции
В течение часа после операции положение – лежа на спине. Затем можно встать.
Несколько дней могут наблюдаться нечеткость зрения, светобоязнь, туман в глазах. После лазерной иридотомии эти явления проходят быстрее.
В течение одной –двух недель необходимо соблюдать следующие ограничения:
- Спать только на боку, противоположном стороне операции.
- Не тереть глаза, не давить на них.
- Нельзя подвергать глаза длительному зрительному напряжению (чтение, просмотр телепередач, работа за компьютером, вязание, вышивание и т.д.)
- Не допускать попадание в глаз грязи, пыли, воды.
- Защита глаз от солнца, ношение темных очков.
- Избегать контакта с инфекционными больными и мест массового скопления людей.
- Не поднимать тяжести, не работать в наклон, не бегать и не прыгать в течение двух месяцев.
- Не посещать баню, сауну, не загорать.
- Избегать употребления острых, горячих блюд, алкогольных напитков.
- Применять назначенные врачом капли. Это могут быть противовоспалительные капли, капли с антибиотиками.
Посещение врача будет назначено еженедельно в течение первого месяца после операции.
Преимущества и недостатки операции
Недостатком данного оперативного вмешательства является длительное заживление операционной раны и выделение большого количества отделяемого. Неполное удаление внутренних оболочек глаза в последующем может привести к развитию симпатической офтальмии.
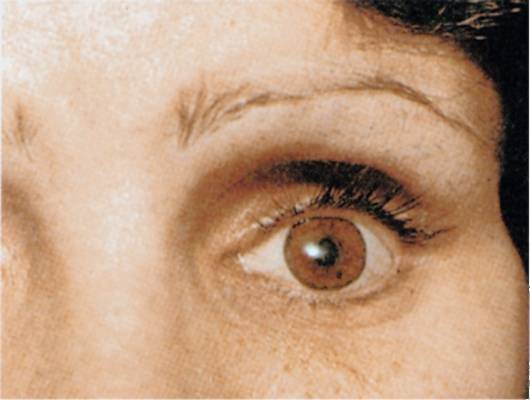
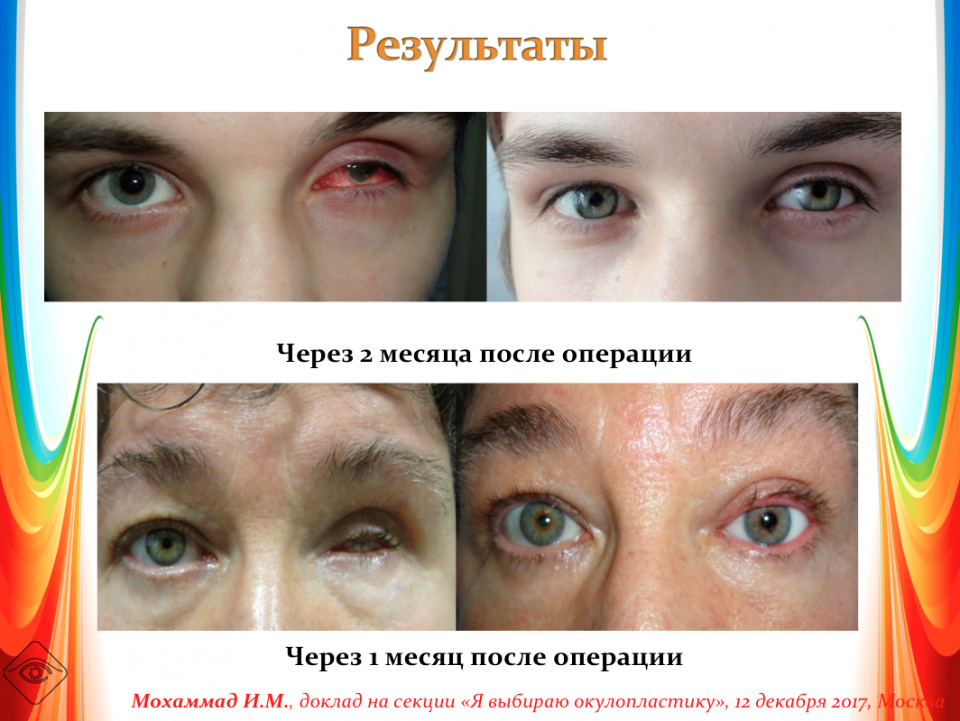
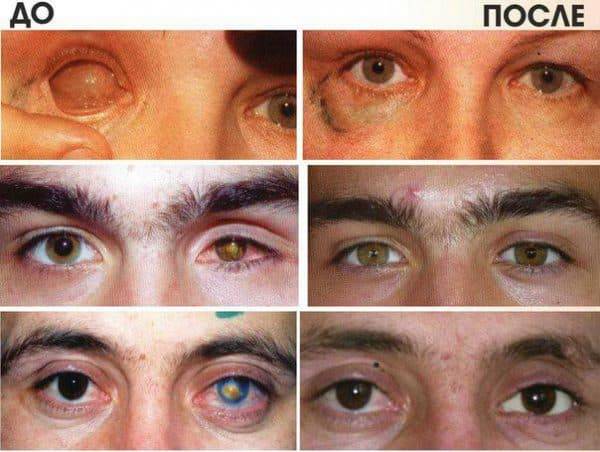
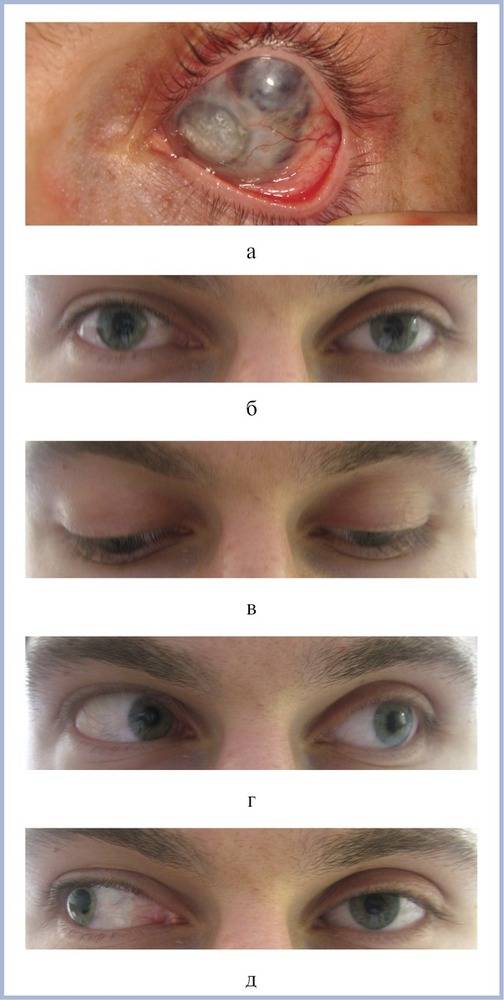
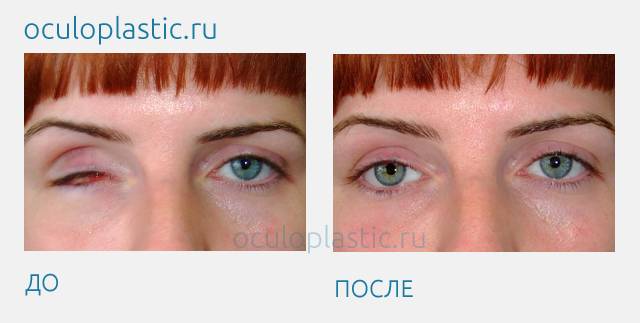
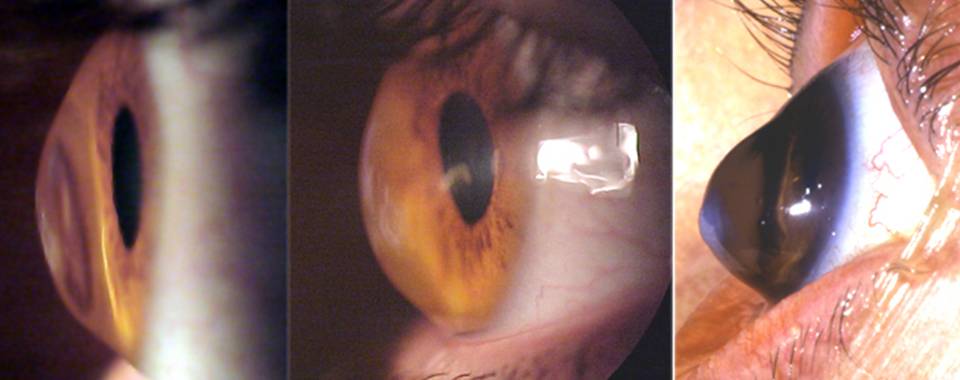
Эвисцерация дает хороший косметический эффект. Послеоперационная культя имеет хорошую подвижность, а имплантированный в нее протез выглядит очень естественно.
Проведение процедуры
Операция показана взрослым и детям, но при разных условиях.

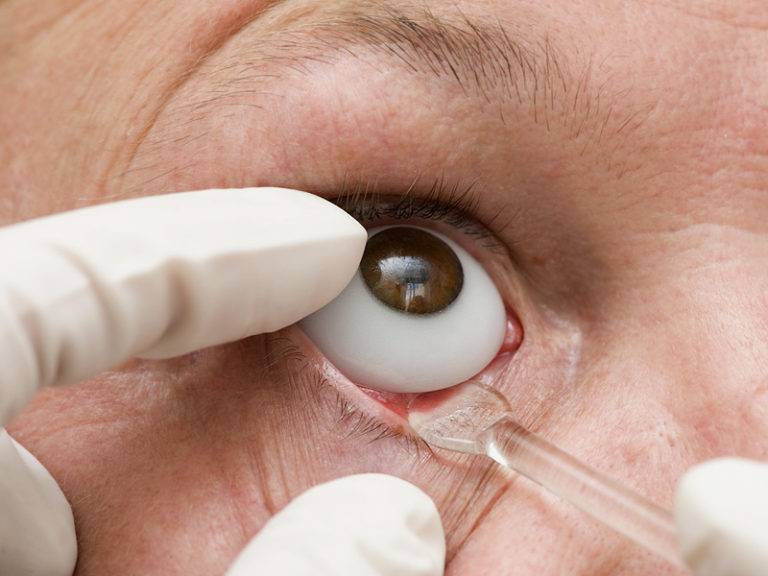
Взрослые в момент оперирования находятся под действием местного наркоза, а дети под общим. За 30 минут до проведения энуклеации глаза пациент принимает этаминал-натрия 0,1 г, а также димедрол внутрь 0,05 г. 1 мл омпонона вкалывают под кожу.
Дикаин капают в количестве 1 мл в концентрации 1% в конъюнктивный мешок, раствор новокаина вводят вглубь за глазное яблоко. Его же применяют и для склеры в районе конъюнктивы, а также для мышечной ткани.
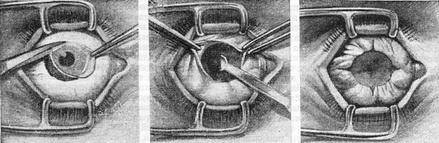
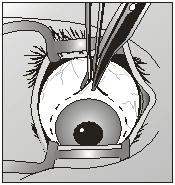
После применения медикаментов начинается хирургическое вмешательство. Глазная щель широко раскрывается аппаратом для расширения век. После этого захватывают пинцетом конъюнктиву в области склеры лимба, при помощи ножниц режут ее по кругу. Край мышц вводят прямо в область сухожилия прямой мышцы, отрезают не от самой склеры, а отступив от нее немного таким образом, чтобы сохранить часть сухожилия, к которой крепится глаз.
Теперь глаз слегка тянут вперед, зайдя в рану изнутри глаза при помощи изогнутых куперовских ножниц, у которых сжаты бранши, хирург нащупывает зрительный нерв. Далее этот инструмент немного вытягивают назад и, продвинув снова вглубь, перерезают этот нерв.
Осталось только убрать в области склеры косые мышцы, удалить зрительный орган из глазной орбиты.
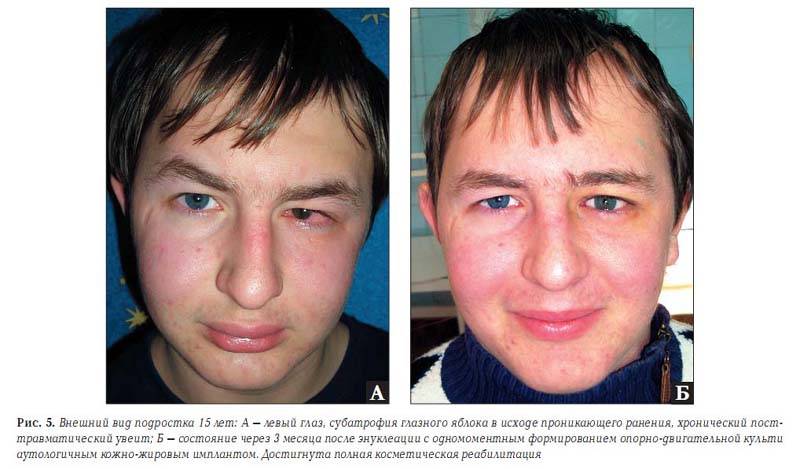
Существует косметическая цель энуклеации глаза. Это делает для создания подвижности округлой культи. Удалив глаз описанным выше способом, на это место вставляют кусок жира из ягодичной области. Также могут вложить подобный глазу имплантат, имитирующий глаз человека.
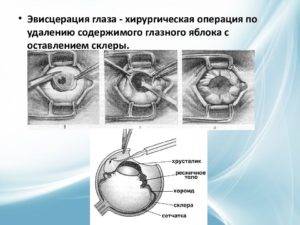
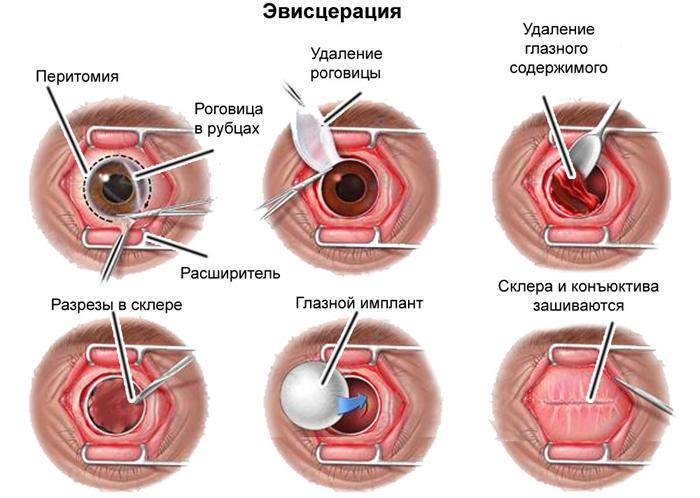
Эвисцерация глазного яблока
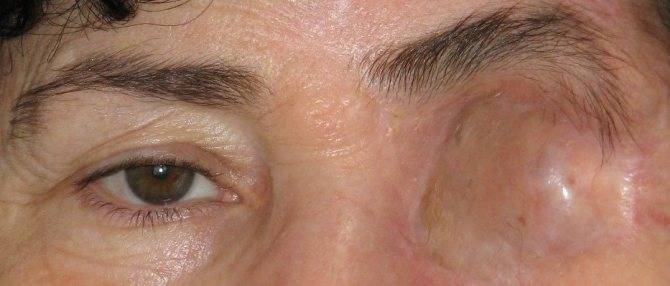
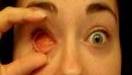
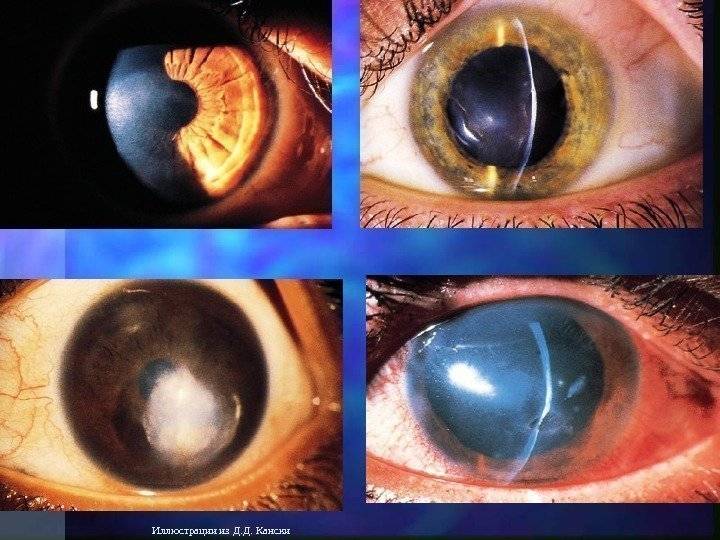
Серьезные патологические процессы в органах зрения иногда нуждаются в полном или частичном удалении.
Эвисцерация может проводиться только в условиях стационара.
Ее используют при сложном воспалении, которое локализуется на орбите. Такой вид оперативного вмешательства применяют, когда возникает риск гнойных осложнений на второй глаз и оболочку головного мозга. После операции пациент может получить статус инвалидности. Также потребуется определенное время для реабилитации.
Показания
Эвисцерация имеет отличие от энуклеации. В последнем виде операции происходит полное удаление глазного яблока. Если присутствует инфекционное поражение, то врач делает частичное удаление структур глаза. Перед этим могут назначать антибактериальную терапию. Если от нее нет желаемого результата, тогда проводят операцию.
Назначают ее при таких патологических процессах:
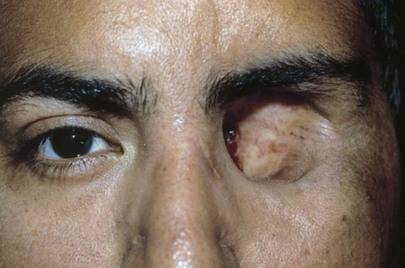
- Ретинит, который сопровождается образованием гноя. Такое заболевание вызывает воспаление сетчатки в острой форме. При этом полностью снижается зрительная функция. Происходит гибель нервных клеток. Человек нуждается в спасении, поэтому врачи удаляют ткани, которые способны функционировать.
- Хориоидит острой формы. Заболевание сопровождается воспалением сосудистой оболочки. При этом появляется образование гноя.
- Гной в стекловидном теле. Он может поражать цилиарное тело. Такие патологии повышают риск поражения инфекцией глубоких тканей, особенно оболочку головного мозга.
- Панофтальмит. При этом заболевании воспаление поражает несколько структур глаз. В таких случаях энуклеацию проводят методом выбора. Проведение операции определяет врач, учитывая общее состояние пациента.
Причину заболевания сможет определить врач только после тщательно диагностики. В большинстве случаев пациенты нуждаются в оперативном вмешательстве при запущенной стадии заболевания. Избежать эвисцерации можно только при своевременном лечении системных и офтальмологических заболеваний. Хронические патологии часто являются причиной развития необратимых процессов.
Преимущества и недостатки эвисцерации
Главным преимуществом такой операции является достижение косметического эффекта. Пациенту устанавливают протез, который визуально не отличается от настоящего глаза.
Окружающие люди не могут визуально заметить его наличие. Человек изначально испытывает дискомфорт, а затем постепенно привыкает к наличию имплантата. После операции пациент имеет возможность оформить инвалидность.
Это минимум компенсации, которую может получить пациент.
В большинстве случаев осложнения возникают в позднем постоперационном периоде. Изначально тяжело определить наличие нежелательных реакций. В первые дни пациента беспокоит сильный дискомфорт, болевые ощущения. Воспаление может развиваться через неделю после операции.
Основные недостатки проведения такой операции:
- сужение конъюнктивы;
- атрофия орбиты;
- дефицит образования мягких тканей;
- риск смещения век;
- некрозы;
- риск поучения травмы в процессе операции;
- инфекционные заболевания;
- обострение воспалительных процессов.
Также может возникнуть отторжение имплантата. Но такие случаи встречаются очень редко. Врачи сводят до минимума эти осложнения.
Первые дни после операции пациенты могут жаловаться на сухость кожи, где наложены швы. Развивается дискомфорт, могут возникнуть болевые ощущения.
В постоперационный период следует контролировать внутриглазное давление. Периодически может появляться неконтролируемое слезотечение.
Подготовка к операции
В первую очередь человек должен обратиться к врачу для осмотра. Кроме состояния глаза, надо определить состояние общего здоровья и наличие хронических заболеваний. Перед тем как назначить операцию, пациент проходит комплексное обследование. Оно состоит из таких процедур:
- первичная консультация офтальмолога;
- общий анализ крови и мочи (при необходимости назначают обширные лабораторные исследования);
- флюорография;
- консультация анестезиолога (врач подготавливает пациента к проведению операции);
- прием у терапевта для получения разрешения на хирургическое вмешательство.
Комплексное обследование и консультация профильных специалистов обеспечивают тщательную подготовку пациента к операции.
При правильном выполнении такой процедуры снижается риск развития послеоперационных осложнений. Поэтому стоит с особой внимательностью выбирать лечащего врача.
Кроме физической подготовки, очень важно эмоционально подготовить пациента. Это очень важно, ведь привыкнуть к наличию имплантата непросто
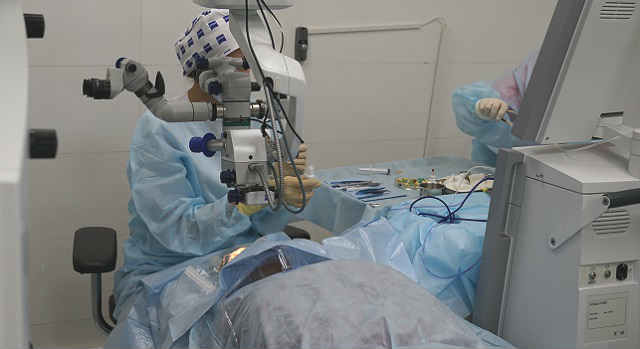
Ход операции
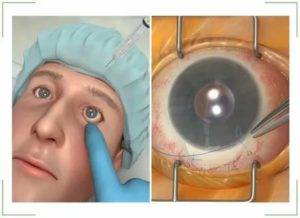
Операцию проводят с применением местных анестетиков. Обычно используют новокаин в каплях или вводят раствор с помощью инъекции. При введении раствора шприцом необходимо сделать уколы в четырех местах. Инъекцию делают в разных местах орбиты.
Для проведения хирургического вмешательства потребуется общая анестезия. Перед ее проведением врач должен исключить наличие у пациента аллергии на наркоз. Это обязательный фактор.
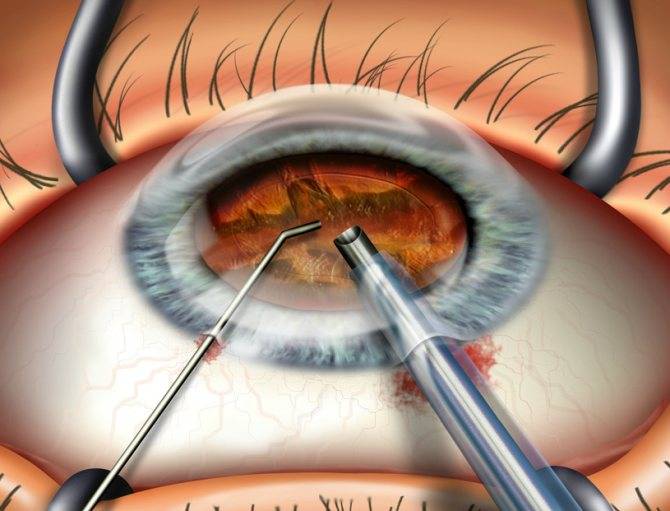
После отсутствия чувствительности врач проводит надрез на конъюнктиве с помощью тонкого скальпеля. Ткани отделяют от склеры. Стоит учитывать, что надрез нельзя делать глубже, чем на 1 см.
После этого вводят нож для проникновения в склеру. Делают надрезы и вводят дугообразные ножницы. Специальной ложечкой очищают содержимое орбиты и промывают ее перекисью водорода.
После таких манипуляций надо закладывать антисептическую мазь. На глаз делают плотную повязку.
Реабилитация
Длительность оперативного вмешательства – 30-50 минут. Это зависит от сложности операции. После этого пациента переводят в обычную палату в больнице. Врач проводит осмотр и определяет, когда пациента можно выписывать.
Обычно в стационаре пациент находится 1-2 дня. Повязку придется носить минимум 3 дня. Каждый день ее надо менять. При этом строго соблюдают правила гигиены.
Очень важно, чтобы место швов не воспалялось, и туда не попадала инфекция и бактерии. Следует воздержаться от работы за компьютером, чтения и просмотра телевизора
К таким занятиям надо возвращаться постепенно. Запрещено делать длительные нагрузки на глаза
Следует воздержаться от работы за компьютером, чтения и просмотра телевизора. К таким занятиям надо возвращаться постепенно. Запрещено делать длительные нагрузки на глаза.
После окончания этого времени, пациент может вернуться к обычному образу жизни.
Осложнения
Риск осложнений возникает при неправильном поведении хирургического вмешательства, особенно если пациент пострадал от травмы в процессе операции. В постоперационный период могут возникать такие осложнения:
- конъюнктивальная полость может существенно увеличиться;
- развитие патологических процессов верхнего или нижнего века;
- перемещение имплантата;
- слабая мобильность протеза.
После операции пациенту понадобится длительный период реабилитации. Этот достаточно болезненный и неприятный процесс. Появляется сильный дискомфорт. Кроме физических ощущений, пациент страдает от эмоциональной подавленности. После проведения операции долго приходится привыкать к имплантату. Преимуществом можно считать то, что визуально такие изменения не приметные.
Прогноз
В большинстве случаев эвисцерация заканчивается успешно. Риск развития осложнений полностью зависит от проведения операции. Если офтальмолог профессионально выполнил процедуру, то прогноз будет благоприятным. Многое зависит и от самого пациента
В период реабилитации важно строго следовать рекомендациям врача
Очень важно следить за гигиеной и ежедневно менять повязки. Это поможет снизить риск развития воспалительных процессов и инфекции
Пациенту понадобится также эмоциональная подготовка
Важно осознать сложность оперативного вмешательства и жизнь после имплантации. В течение месяца человек может вернуться к своему образу жизни
Операция проводится в крайних случаях и обычно имеет благоприятный прогноз. При возникновении осложнений или нежелательных симптомов следует обратиться к врачу.
Несоблюдение правил гигиены может стать причиной развития инфекции.
Была ли статья полезной?
Востановление после оперативного вмешательства
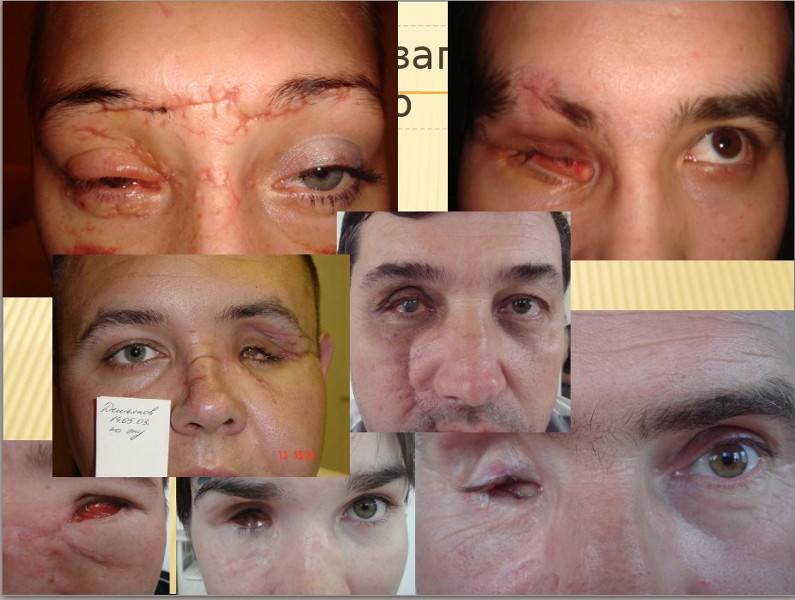
Экстирпация глазного яблока — органоразрушающая операция. Она требует длительного восстановления, поскольку после нее пациент инвалидизируется. После вмешательства он вынужден провести неделю в офтальмологическом стационаре. Повязку снимают через индивидуальный для каждого больного период — вопрос о его длительности решает лечащий доктор. После снятия повязки пациенту требуется помощь психолога. Человеку после экстирпации приходится частично изменить жизнь, поскольку следует быть вдвойне осторожнее при пересечении проезжей части, выполнении работ, требующих повышенного внимания.
Техника операции
На сегодняшний день данное хирургическое лечение проводится практически во всех офтальмологических отделениях и центрах. Но чтобы защитить себя от неприятных последствий, больному следует подобрать для лечения учреждение с соответствующим современным клиническим оборудованием, высоким профессионализмом и опытом врачей в проведении подобных операций.
Сегодня познакомится с рейтингом больниц и отзывами о них возможно и в сети интернет, и пообщавшись с пациентами выбранной для лечения клиники.
После того как доктором или консилиумом врачей принято решение о неизбежности энуклеации глаза, больного начинают готовить к операции. Для маленьких пациентов данная процедура проводится на фоне действия общего наркоза, тогда как взрослые получают местное обездоливающее.
Местная анестезия, обычно, делается ретробульбарно (препарат с помощью иглы и шприца вводится непосредственно в глазное яблоко – 2 мл 2% раствора новокаина) или могут быть применены капли в глаз (1% раствор дикаина). После этого больного помещают на операционный стол.
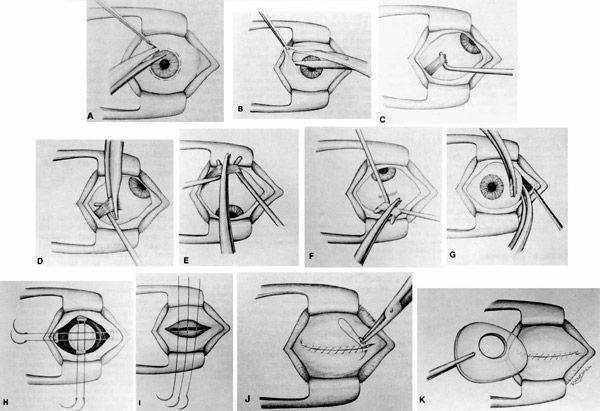
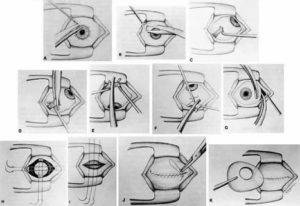
Далее техника операции такова:
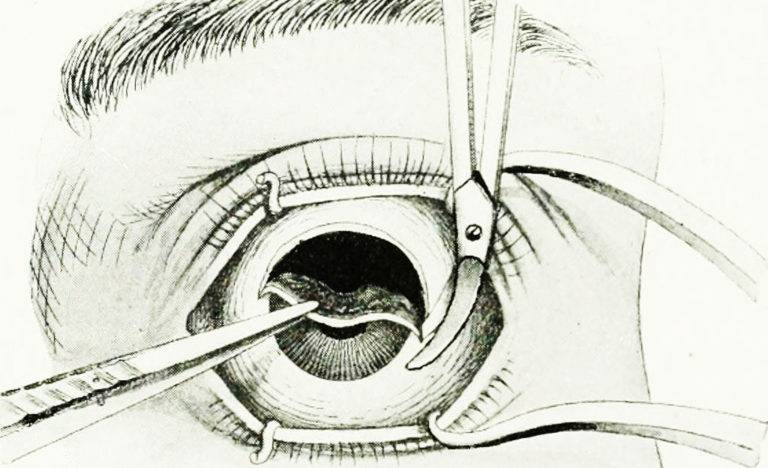
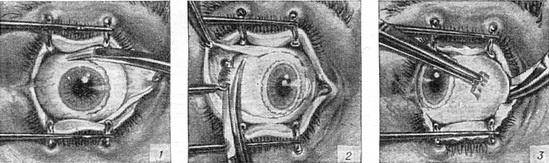
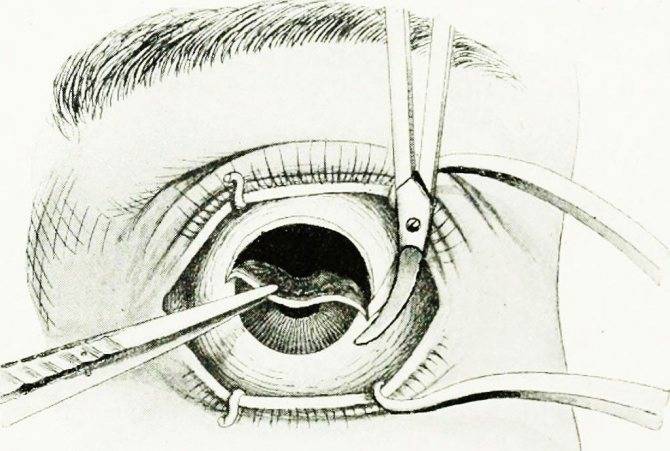
- При помощи векорасширителя подлежащий удалению орган раскрывают.
- Очень аккуратно опытный хирург отсепарирует глазное яблоко от своего ложа. Иссечение проводится по периметру.
- Затем специальный хирургический крюк заводят в глазницу.
- Поддерживая орган, производится отсечение прямых мышц, косые остаются целыми.
- Перерезанные мышечные волокна выводятся наружу.
- Специальные медицинские ножницы заводят в операционную рану и подводят к глазному нерву, после чего и его и косые мышечные волокна отсекают.
- Глазное яблоко извлекается из глазницы.
- Кровотечение купируют при помощи раствора перекиси водорода и прессингового тампонирования.
- На рану конъюнктивы накладываются три — четыре кетгутовых шва.
- В рану закапывается 30% раствор сульфацила.
- На место операции накладывается давящая повязка.
Чтобы создать иллюзию подвижного глаза в глазное отверстие подсаживают кусочек жира, иссеченного с области ягодиц. В другом случае пациенту проводится пластика, предполагающая внедрение тщательно подобранного глазного протеза. Он крепится посредством современного материала к оставшимся в глазнице сухожилиям мышц.