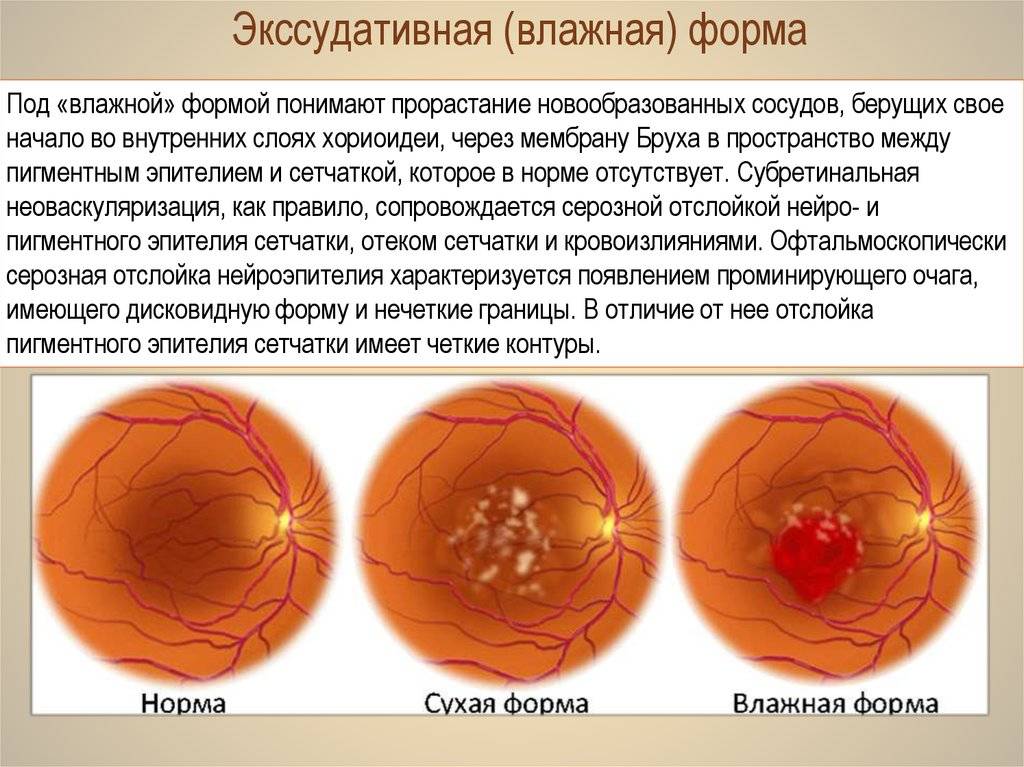
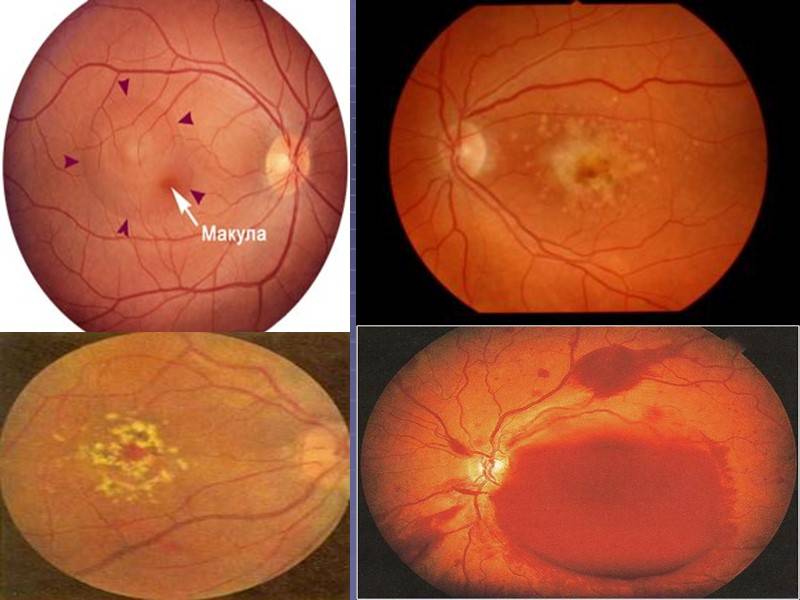
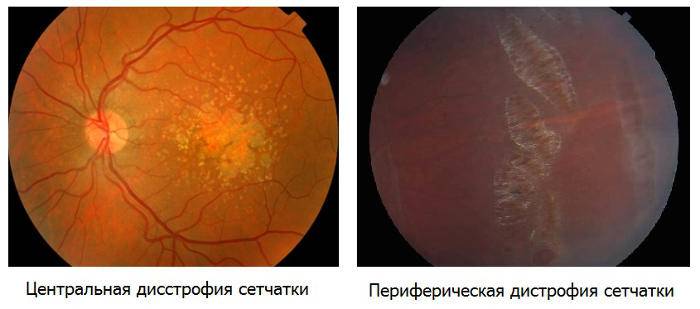
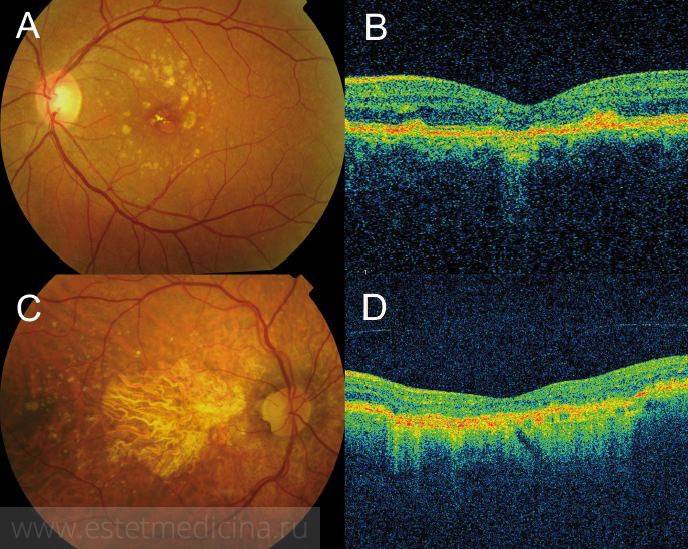
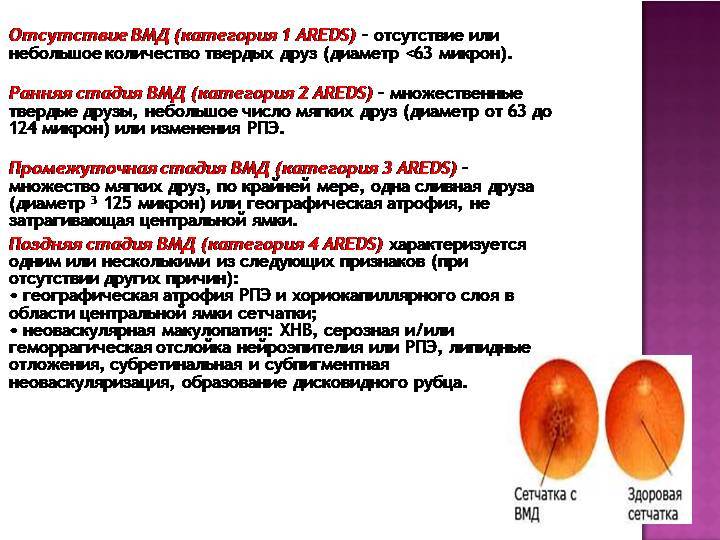
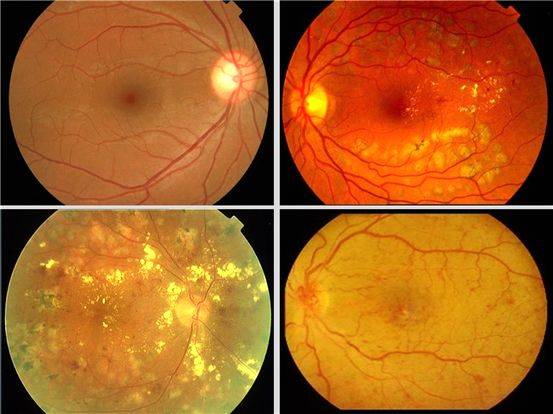
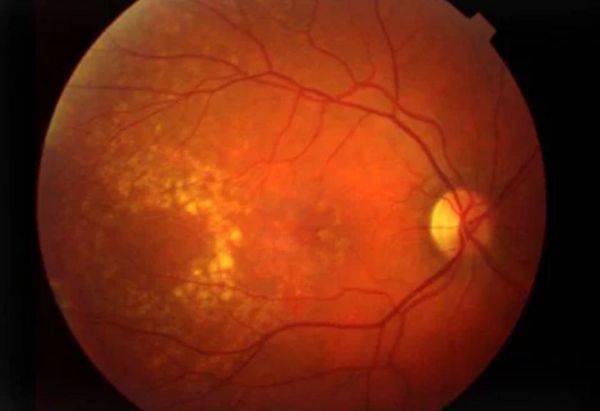
Лечение возрастной макулярной дегенерации (ВМД)
В лечении ВМД основными принципами являются своевременное начало, патогенетический подход, дифференцировка в зависимости от стадии патологии, продолжительность (иногда лечение проводится в течение всей жизни), комплексность (медикаментозное, хирургическое, лазерное лечение).
Медикаментозная терапия ВМД включает применение антиоксидантных препаратов, витамино-минеральных комплексов, которые включают зеаксантин, лютеин, антоцианы, витамины А, С, Е, селен, цинк, медь и другие необходимые компоненты, а также ингибиторов ангиогенеза и пептидных биорегуляторов.
Лазерное лечение ВМД подразумевает проведение лазеркоагуляции, фотодинамической терапии. Хирургическое лечение ВМД включает такие методы, как трансплантация пигментного эпителия сетчатки, витрэктомия с удалением СНМ.
Большую распространенность получил метод интравитреального введения кеналога ввиду простоты и доступности, который проводится при отеках макулы различной этиологии, в том числе при «влажной» ВМД. Данный метод обладает высокой эффективностью, значительно уменьшает отечный компонент, но сопряжен с риском осложнений.
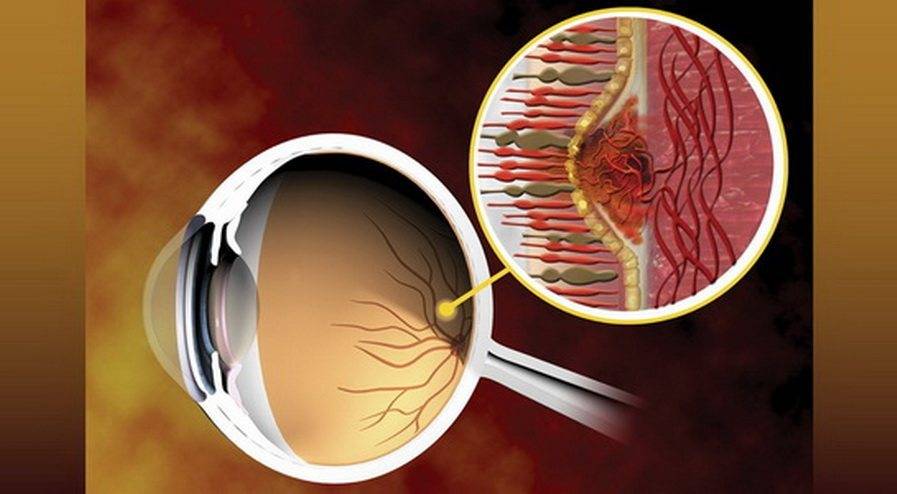
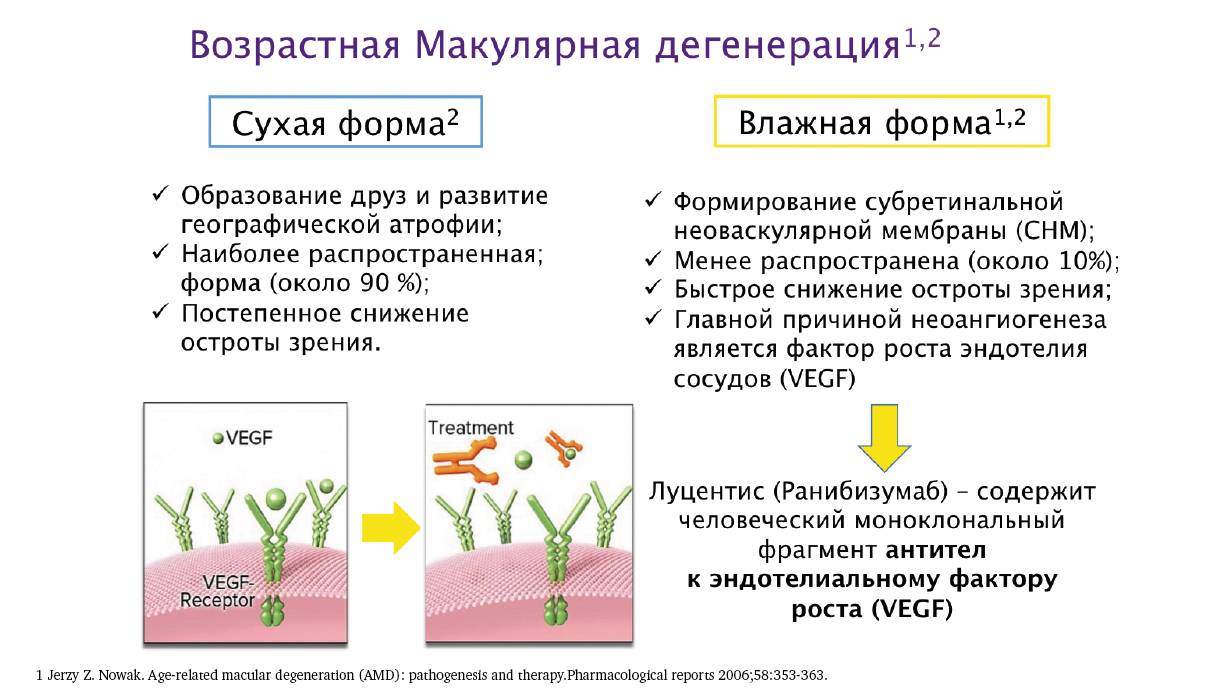
В последние годы практикуется новый прогрессивный метод лечения ВМД – применение препаратов, ингибирующих выработку эндотелиального фактора роста сосудов. Эти препараты показывают наилучшие результаты в плане сохранения зрения и являются методом выбора.
Лазерное лечение
Лазерная коагуляция сетчатки вызывает неизбежное тепловое повреждение оболочек глазного дна. Это приводит к атрофии тканей и сильно ограничивает возможности применения лазерного лечения при влажной возрастной макулярной дегенерации.
Лечение лазером успешно применяется при отслоении сетчатки, катаракте и глаукоме. Однако в случае хронического прогрессирующего заболевания его возможности несколько ограничены. При лечении макулодистрофии глаз с помощью лазера, задача врача – «перекрыть» кровеносные сосуды, которые прорастают под сетчатку и отслаивают ее.
Применение лазера
Лазер действительно делает вредоносные сосуды непроходимыми и временно приостанавливает дальнейшую потерю зрения. Временно – потому что операция никак не уменьшает риск возникновения новых сосудов, поэтому лечение часто проводят повторно.
В ходе выполнения процедуры лазерный луч частично разрушает здоровые области сетчатки и, как следствие, ухудшает зрение. Кроме того, лазерное лечение можно использовать только для сосудов за пределами макулы. Поэтому лишь небольшой процент пациентов с влажной формой возрастной макулодистрофии имеют показания для лазерного лечения.
Основной минус применения лазера – то, что терапия направлена на устранение последствий ВМД, но никак не влияет на причины ее возникновения. Достичь улучшения зрительной функции или хотя бы стабилизации зрения только благодаря лазерной хирургии невозможно. Лазер лишь ненадолго затормозит прогрессирование заболевания.
Фотодинамическая терапия (ФДТ)
Фотодинамическая терапия – относительно новый метод лечения, основанный на фотохимическом воздействии на новообразованные сосуды.
Пациенту внутривенно вводится особое лекарство-фотосенсибилизатор, после чего необходимый участок глазного дна облучается слабым лазерным излучением, неспособным вызвать ожог сетчатки.
В результате фотохимического разложения фотосенсибилизатора высвобождается атомарный кислород, который вызывает закупорку аномальных сосудов и исчезновение отека сетчатки.
В последние годы ФДТ постепенно вытесняется ингибиторами ангиогенеза, обеспечивающими обычно более высокие функциональные результаты. При некоторых возрастных поражениях сетчатки (полиповидная неоваскулопатия) фотодинамическая терапия более эффективна.
Ингибиторы ангиогинеза
- Ингибиторы ангиогенеза блокируют стимулы к росту новообразован¬ных сосудов и вызывают их закрытие, что способствует исчезновению отека сетчатки и быстрому улучшению остроты зрения.
- Это лекарство безболезненно вводится тончайшей иглой внутрь глаза в условиях операционной.
- Через месяц обследование пациента повторяют, при необходимости препарат вводят повторно. Обычно рекомендуется его 3-кратное введение, но в случае хорошего ответа на лечение бывает достаточно и одного укола.
Проведенные многоцентровые исследования подтвердили долговременную высокую клиническую эффективность и безопасность применения ингибиторов ангиогенеза, поэтому сегодня они введены в национальные стандарты лечения влажной формы возрастной макуло¬дистро¬фии большинства стран Европы и Америки.
Цель лечения макулярной дегенерации
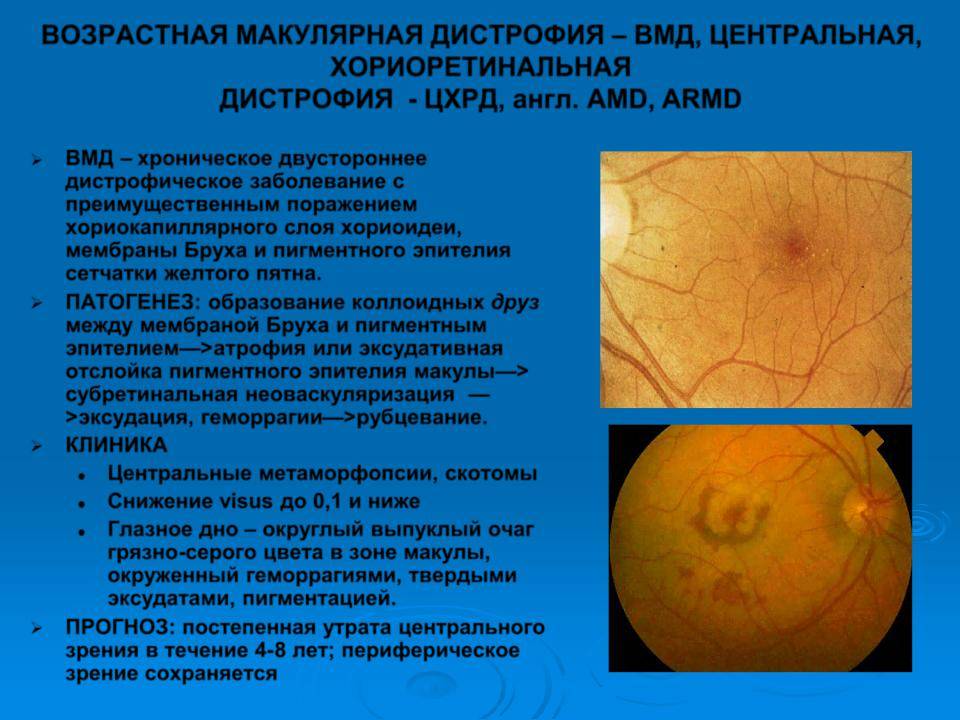
Возрастная макулярная дегенерация поддается лечению. Однако, еще не так давно существовал лишь один способ остановить «протекание» сосудов при влажной ВМД — лазерная коагуляция. Но этот метод не позволял устранить причину появления паталогических сосудов, и был лишь временной мерой.
В начале 2000-х годов было разработано более эффективное лечение под названием «прицельная терапия». Этот метод основан на воздействии специальными веществами именно на белок VEGF.
В настоящее время так называемая анти-VEGF терапия полностью изменила подходы к лечению ВМД, позволяя сохранить зрение и поддержать качество жизни миллионов людей во всем мире. Анти-VEGF терапия может не только уменьшить прогрессирование ВМД, но в некоторых случаях даже позволяет улучшить зрение.
Лечение эффективно, но только в тех случаях, когда оно проведено до образования рубцовой ткани и до необратимой потери зрения.
Чтобы препараты, противодействующие развитию новых сосудов, эффективно воздействовали на макулу, необходимо провести инъекцию непосредственно в стекловидное тело глаза. Процедура выполняется в условиях стерильности операционного зала квалифицированным врачом-офтальмологом.
Интравитреальная инъекция
Процедура введения препарата занимает лишь несколько минут и не вызывает никаких болевых ощущений. По мере того, как анти-VEGF препарат проникает в ткани макулы, он снижает уровень активности белка, в результате останавливается рост патологических кровеносных сосудов
После этого эти сосуды начинают распадаться и регрессировать, а при постоянном лечении аномальная жидкость также рассасывается.
Контроль ангиогенеза и связанной с ним отечности стабилизирует зрительную функцию и предотвращает дальнейшее повреждение макулы.
Это способ введения лекарственных препаратов непосредственно в полость глаза . По сути это укол в глаз, выполняющийся в операционной в стерильных условиях. Этот способ позволяет длительно сохранить концентрацию лекарственного вещества непосредственно в очаге поражения.
Дистрофия сетчатки глаза при беременности
Лечение ВМД народными средствами
Дополнительно к основному методу терапии с разрешения врача можно применять следующие народные средства:
- Смешайте 100 мл сока алоэ и 50 грамм мумие. Полученное средство используйте для закапывания глаз по 1 капле дважды на день в течение 10 дней.
- Соедините по 50 мл козьего молока и воды, закапывайте полученное средство по 1 капле, после чего накрывайте больной глаз темной повязкой на 30 минут. Повторяйте процедуру на протяжении 7 дней.
- Проварите 5 минут 1 столовую ложку цветков календулы в стакане кипятка, дайте настояться, процедите и закапывайте в глаза по 2 капли, а также принимайте внутрь по 50 мл в течение полугода.
Еще одним хорошим народным средством при макулодистрофии является гирудотерапия (лечение слюной пиявок).
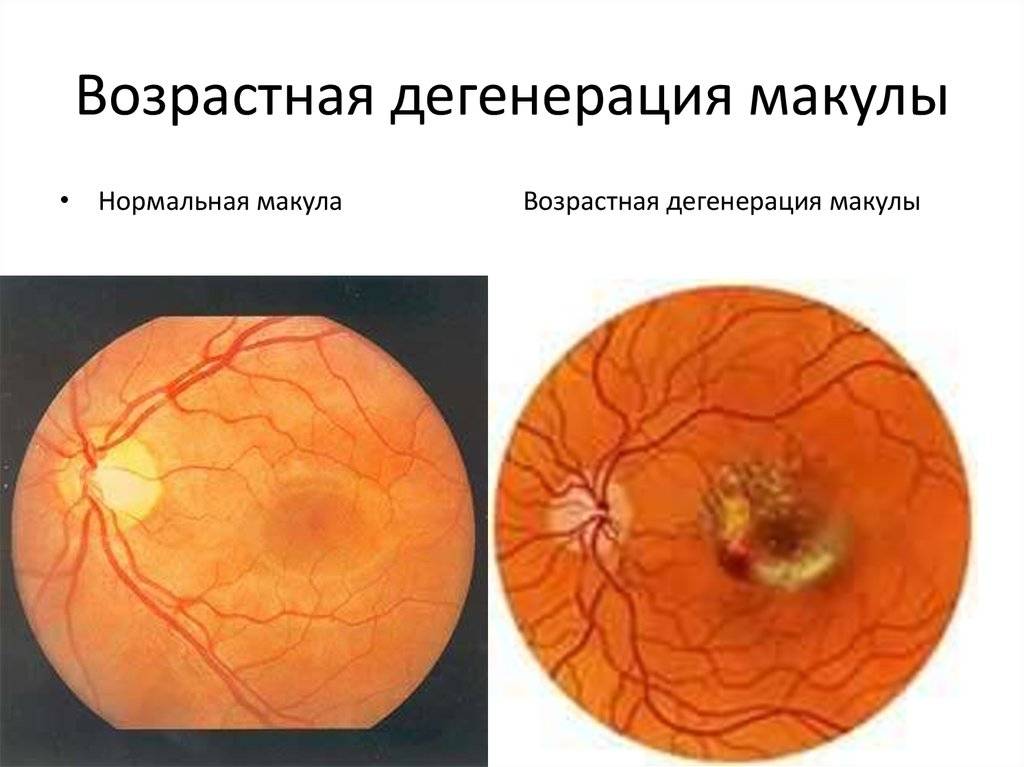
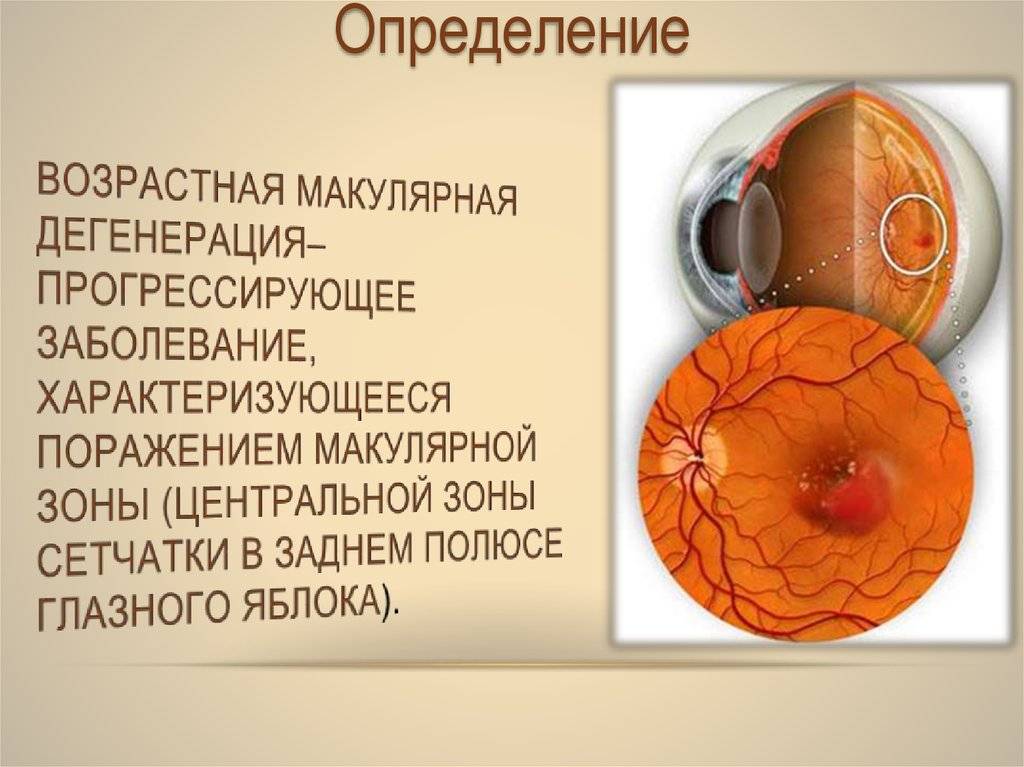
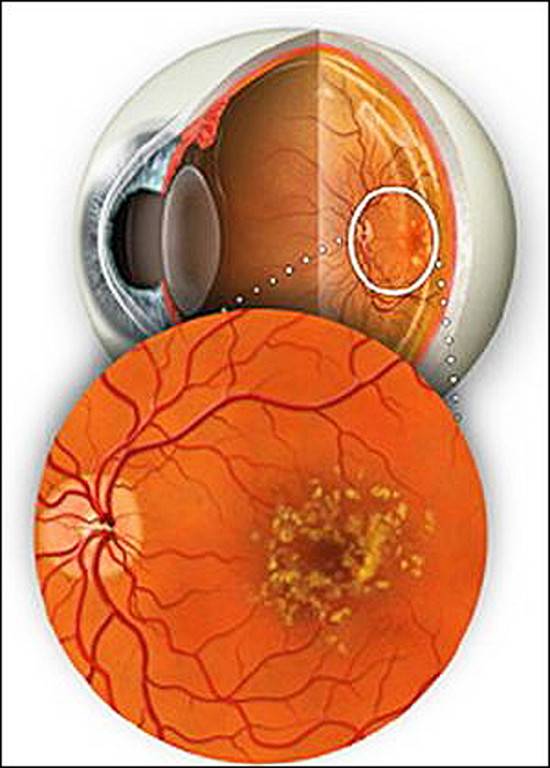
Причины возрастной макулярной дегенерации

Designed by master1305/freepik
Мнения учёных о причинах, вызывающих появление возрастной макулярной дегенерации глаз у людей до сих пор различаются. Специалисты не сходятся в единственной точке зрения, объясняющей появление данного заболевания.
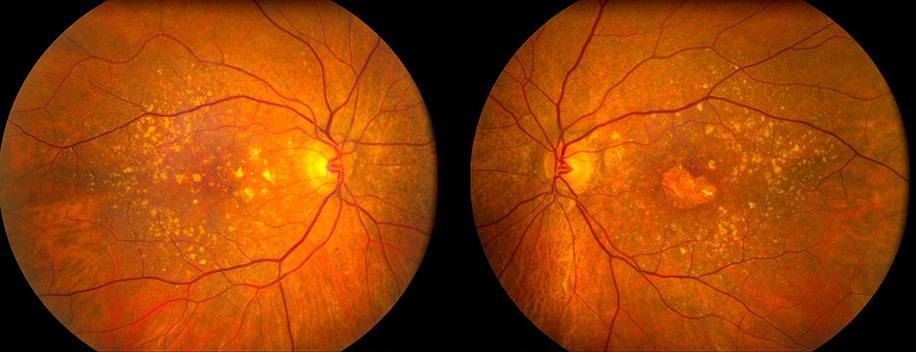
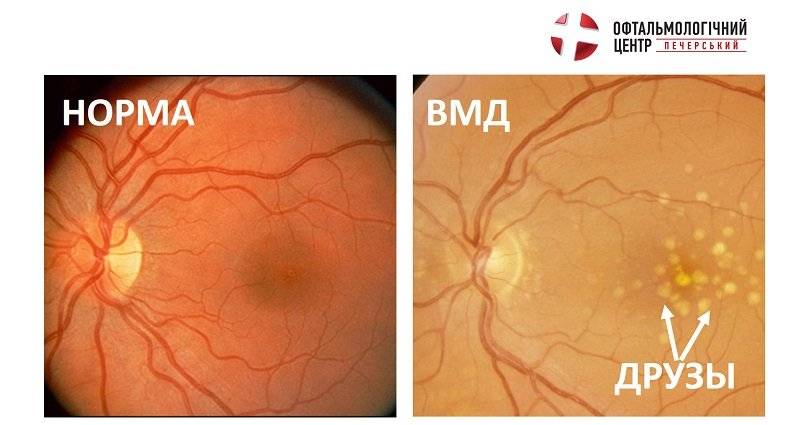
Тем не менее, существует ряд подтверждённых общих характерных особенностей. Так, установлена прямая взаимосвязь развития ВМД с возрастом больного. Например, пациенты моложе шестидесяти лет страдают заболеванием значительно реже (2%), чем более возрастные (от шестидесяти до семидесяти пяти лет – 20%). Как видно, количество заболеваний с увеличением возраста всего на десять лет возросло в 10 раз. Таким образом, считается, что именно возрастные изменения, происходящие в организме, являются одной из основных причин возникновения ВМД.
Кроме того, заболевание появляется и начинает активно развиваться из-за дополнительных факторов, которые усугубляют прогрессирование болезни. А именно:
-
Генетическая наследственная предрасположенность;
-
Нарушение режима питания, курение, чрезмерное употребление спиртных напитков;
-
Сердечнососудистые изменения, гипертонические заболевания, ожирение;
-
Наличие перенесённых травм и операций.
Данные факторы не оказывают прямого влияния на здоровье глаза. Хотя, косвенно, за счет провоцируемых биохимических реакций в организме, имеют существенно значение в протекании макулярной дегенерации сетчатки глаз.
Методы лечения макулодистрофии
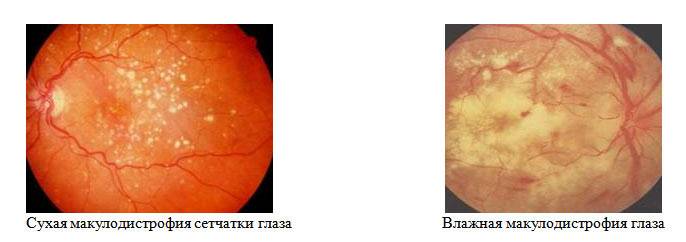
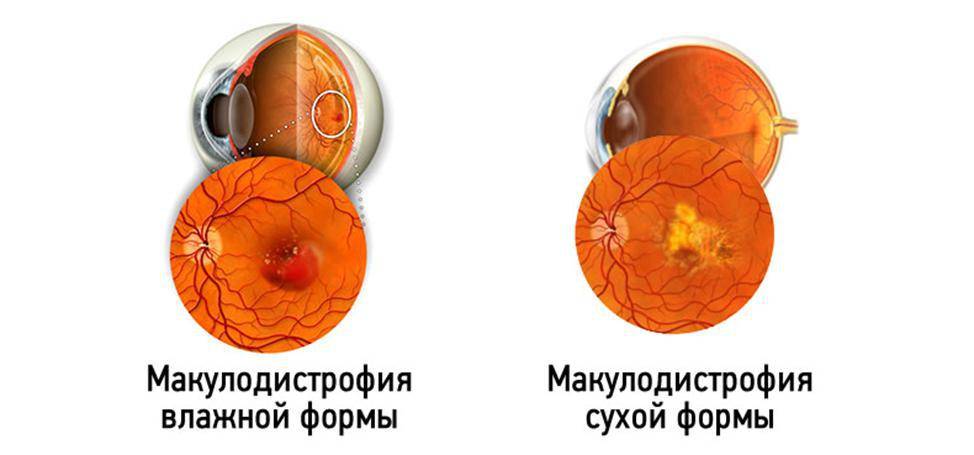
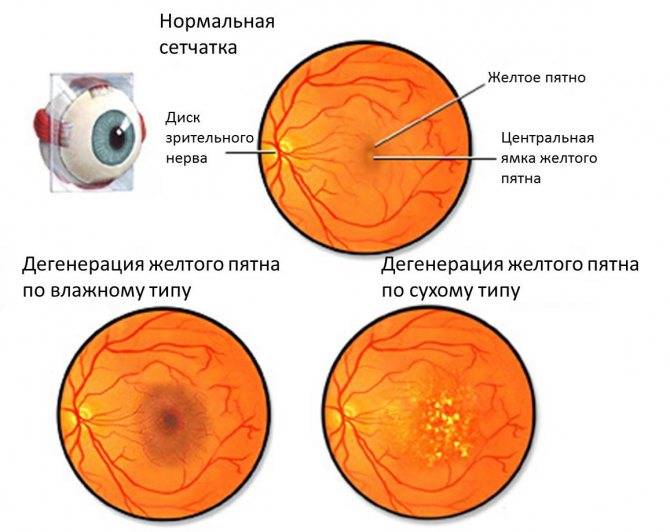
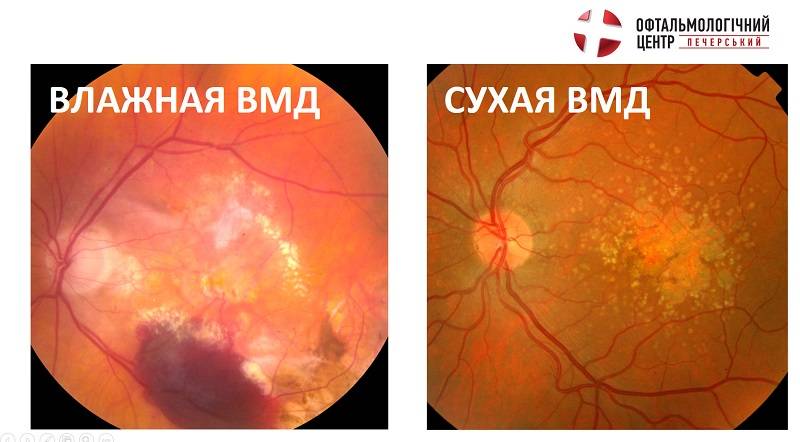
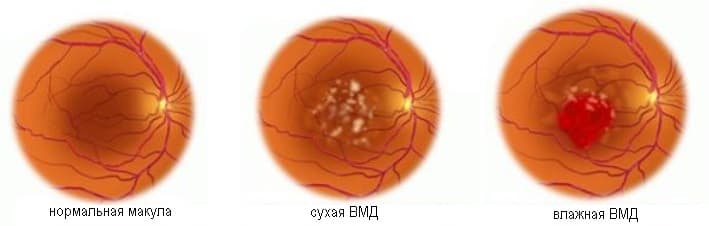
Выбор метода лечения возрастной макулярной дегенерации зависит от формы ВМД.
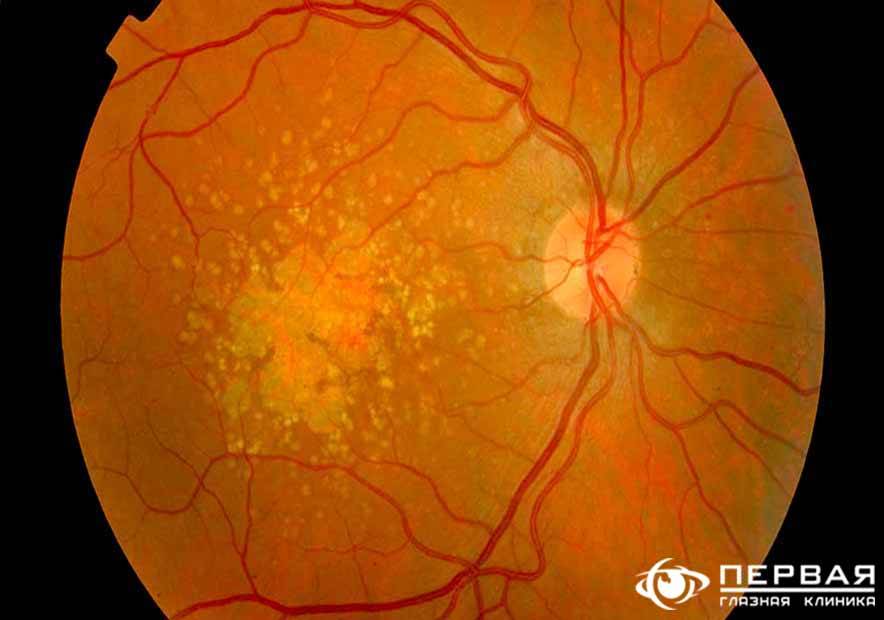
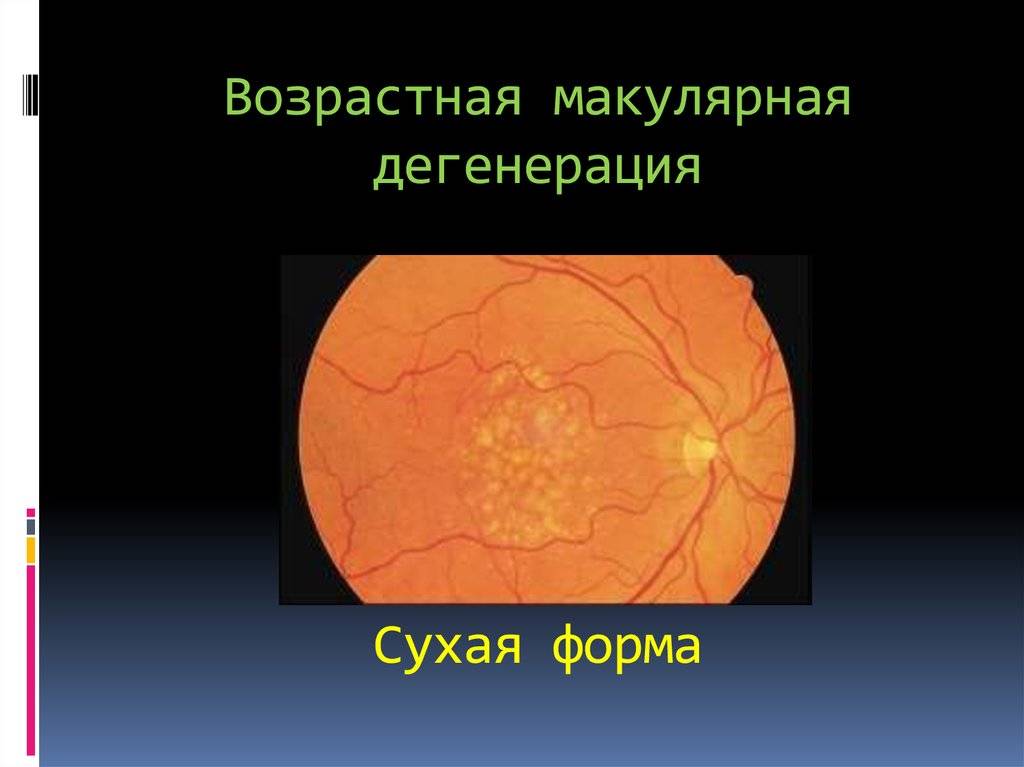
Лечение «сухой» формы
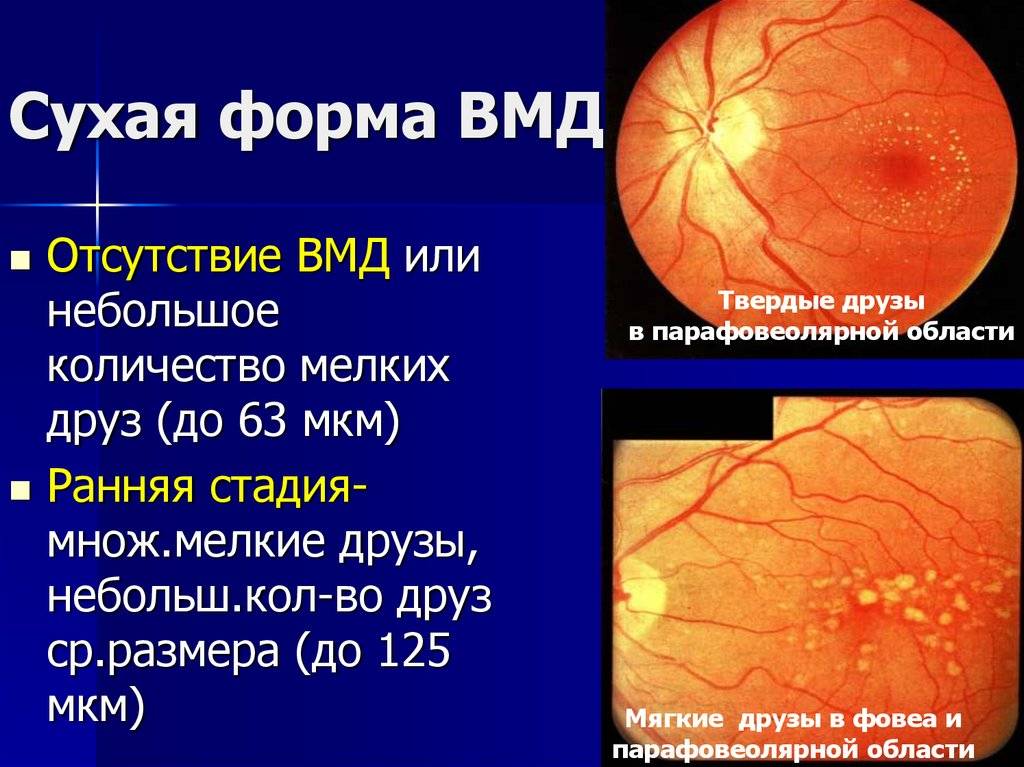
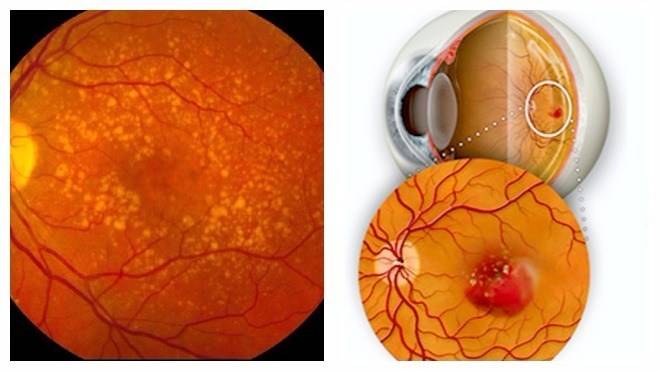
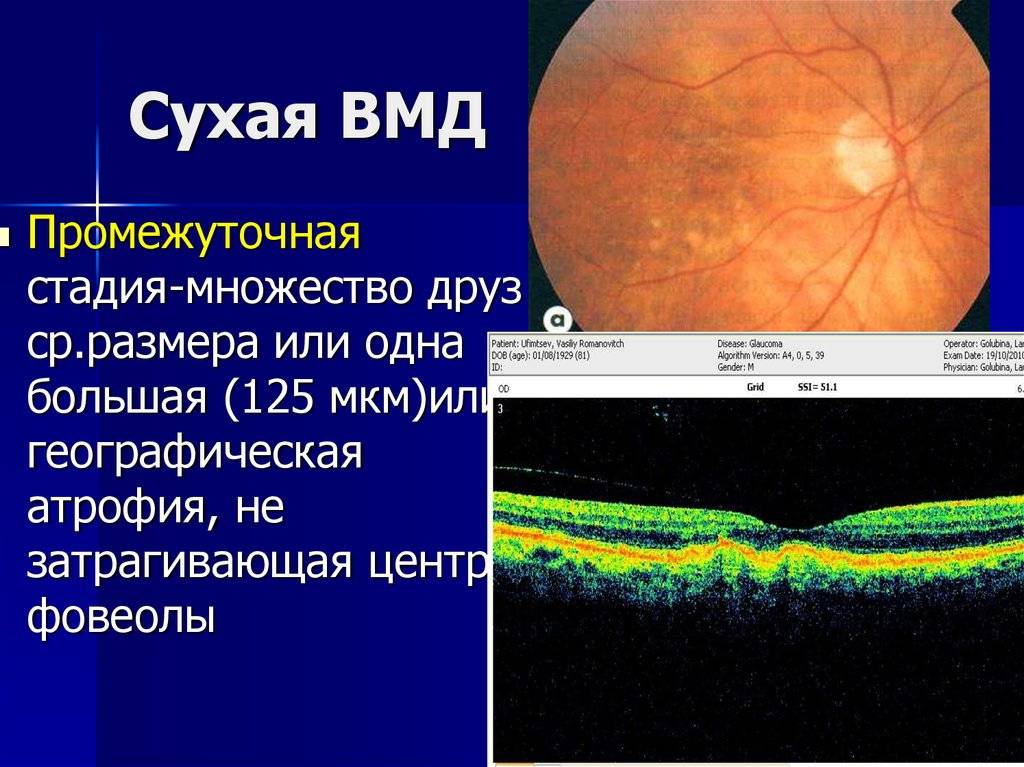
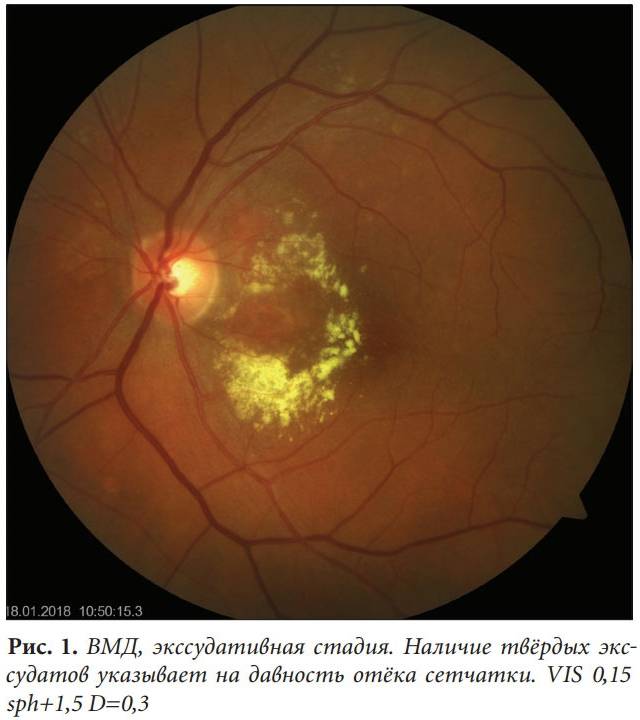
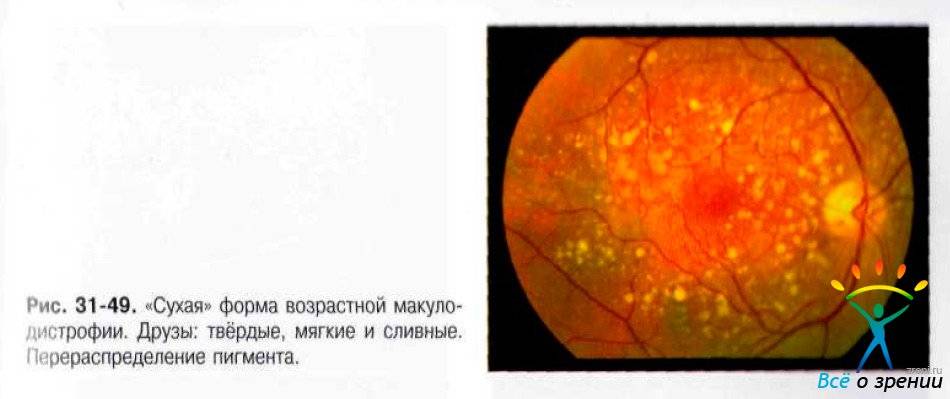
Эффективного лечения “сухой” формы макулярной дегенерации не существует. Для предотвращения прогрессирования заболевания применяют поливитаминные комплексы, включающие в себя витамин A, C, E, цинк и селен. Некоторый положительный эффект дают биологически активные добавки с черникой. Указанные вещества обладают антиоксидантными свойствами, препятствуют перекисному окислению липидов, тем самым предотвращают образование новых друз.
Для предотвращения деструктивных процессов в сетчатке и хориоидеи пациентам назначается ношение солнцезащитных очков вне помещения, что обеспечивает защиту от разрушающего действия солнечного света.
Для ускорения обменных процессов в некоторых случаях назначаются сосудистые лекарственные средства.
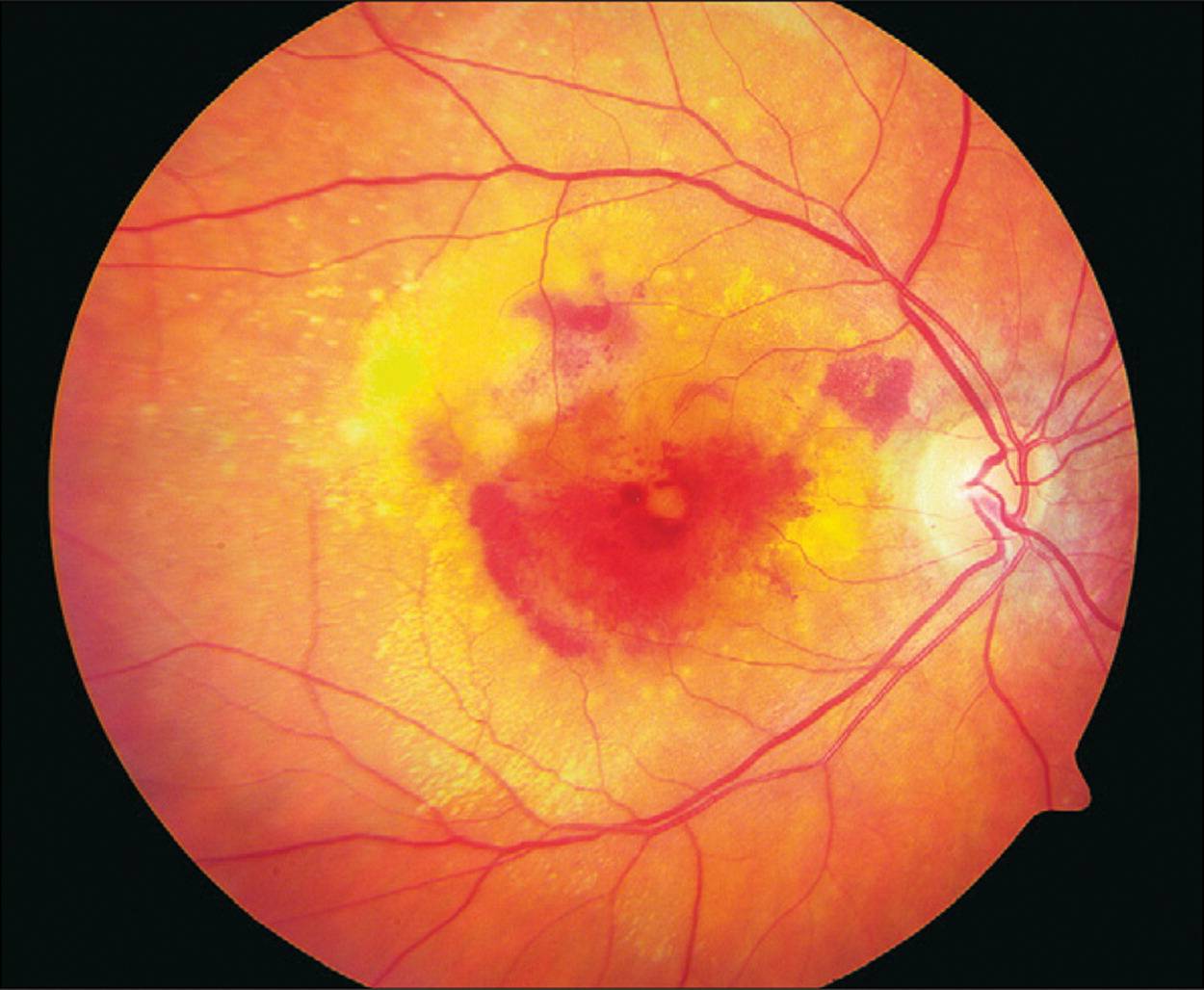
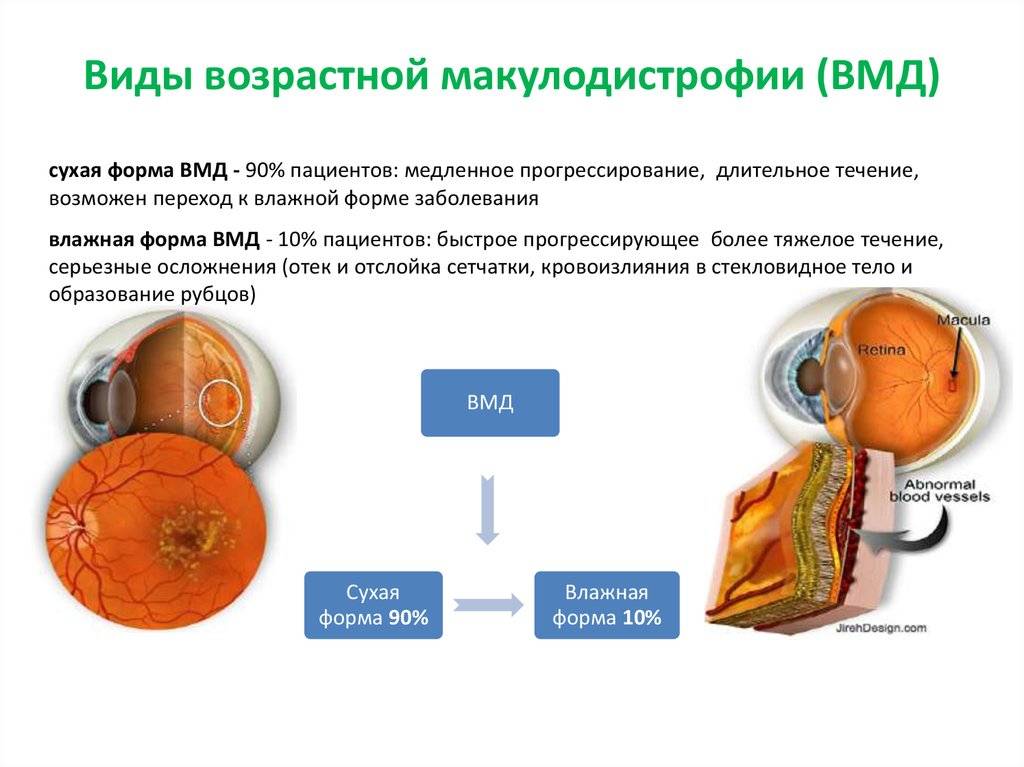
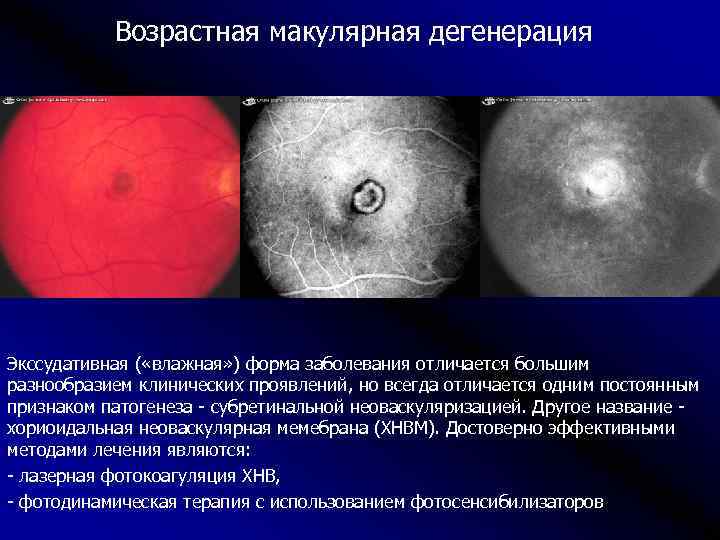
Лечение «влажной» формы
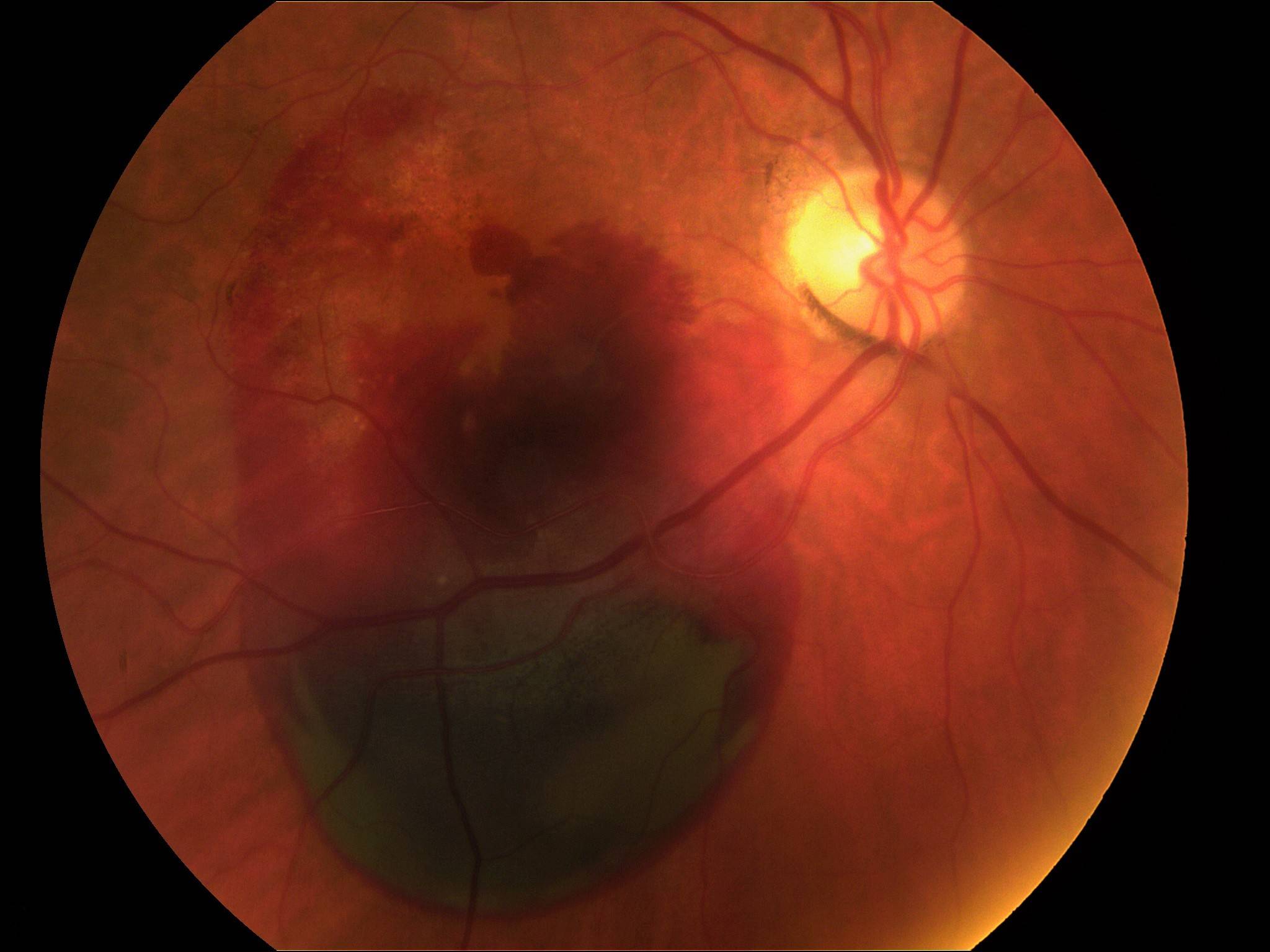
Главной задачей лечения “влажной” формы возрастной макулярной дегенерации становится разрушение и склерозирование новообразованных сосудов. Для этого применяется два основных метода: лазеркоагуляция сетчатки и фотодинамическая терапия.
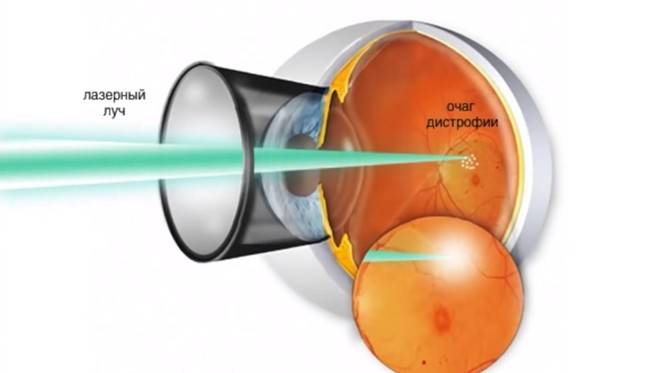
Лазеркоагуляция сетчатки при макулодистрофии
Перед выполнением лазерной фотокоагуляции проводят флюоресцентную ангиографию. Этот метод исследования сосудистой и сетчатой оболочек позволяет определить распространенность новообразованных сосудов. Проведение лазерной фотокоагуляции целесообразно только в случае, если сосуды не распространились под центральную ямку макулы – фовеолу. При помощи лазера хирург под микроскопом проводит прижигание сосудов и кровоизлияний, отграничивает область макулы от образования новых.
Если новообразованные капилляры распространились под фовеолу, проводится фотодинамическая терапия. В ходе этой операции пациенту внутривенно вводят специальный препарат в неактивной форме, накапливающийся в патологических капиллярах. Затем пациент устанавливает голову на специальную подставку лазерного аппарата, хирург направляет лазерный луч на область макулы. Под действием лазерного света лекарственное средство активируется, вызывая склероз капилляров.
Отличием фотодинамической терапии от лазерной фотокоагуляции является отсутствие повреждающего действия лазера на сетчатую оболочку.
Оперативное лечение
К новым методам лечения заболевания относится трансплантация пигментного эпителия и внутриглазное введение препаратов с антиангиогенным действием (то есть, препятствующим росту сосудов). Операции выполняются под общей анестезией в специализированных медицинских учреждениях высокого уровня.
Реабилитация пациентов
Прогноз заболевания в целом неблагоприятный. Для возрастной макулодистрофии характерно прогрессирующее хроническое течение с постепенным снижением остроты центрального зрения. Полного излечения не наступает.
Реабилитация после лазерного и оперативного лечения заключается в постепенном включении в работу органа зрения, правильном распределении зрительных нагрузок. Реабилитационные мероприятия после потери зрения включают использование специальных устройств, позволяющих читать и выполнять повседневные действия.
Лазерное лечение возрастной макулодистрофии
В современной медицине лазерная коагуляция практически не проводится, так по результатам исследования, спустя 5 лет после процедуры, результаты зрения у пациентов становились хуже, чем до вмешательства. При необходимости, медики могут назначить лазерное лечение, все зависит от индивидуальных особенностей пациента. Существуют следующие методы лазерной коррекции:
- микроимпульсная лазерная коагуляция. Данная манипуляция позволяет остановить течение болезни. При помощи лазера врач может уменьшить количество друз, тем самым снизив риск прогрессирования макулодистрофии. Чаще всего назначают на начальной стадии заболевания;
- лазерная коагуляция «приводящего сосудаЭто процедура считается самой высокотехнологичной и эффективной. В процессе операции, врач коагулирует «ствол» главного приводящего сосуда, который образовался под сетчаткой. Перед началом такого лечения проводится длительное обследование пациента, и может быть назначено не каждому больному. Однако, данный вид вмешательства для многих людей является единственным шансом остановить потерю зрения;
- транспупиллярная термотерапия при влажных формах ВМД. Данный метод лечения применяют на поздних стадиях для больных антивиджиэф резистентными формами ВМД (тем, для кого уколы в глаза не дали результата).
Течение болезни у каждого пациента проходит по-разному. Поэтому подобрать эффективный метод лечения может только лечащий врач, после комплексного обследования.
Причины и факторы риска
Главным фактором риска дистрофических и дегенеративных изменений в сетчатке глаза является возраст. Большую часть пациентов (около 87,1%) с дистрофией макулярной зоны сетчатки составляют пациенты старческого возраста – от 65 лет и старше. На пожилых пациентов в возрасте от 50 до 65 лет приходится примерно 10,2% случаев, и лишь 2,7% — на лиц моложе 50 лет.
Такой высокий риск ВМД у больных старше 50 лет объясняется естественными биохимическими реакциями, запускающими процесс хронологического (физиологического) старения. В данном возрасте происходит естественное обезвоживание организма, циркуляция крови и лимфы замедляется, нарушается клеточный и тканевый метаболизм. Все это приводит к недостаточному поступлению питательных веществ в макулярную часть глазной сетчатки и дистрофическим изменениям макулы, которые клинически проявляются стойким расстройством центрального зрения.

Несмотря на то, что большинство офтальмологов называют возрастную макулодистрофию необратимым процессом после достижения старческого возраста, существуют объективные факторы, способные ускорить дегенерацию макулярной ткани. В их числе:
- дефицит некоторых витаминов и минералов, например, цинка (большая часть его в организме человека накапливается в глазном яблоке), аскорбиновой кислоты и токоферола;
- несбалансированное питание с низким содержанием белковых продуктов и источников клетчатки на фоне обильного потребления насыщенных жиров;
- недостаточное поступление веществ, ингибирующих окислительные процессы (антиоксидантов), естественных пигментов макулярного пятна (каротиноидов) и омега-3-полиненасыщенных жирных кислот;
- вредные привычки (курение и злоупотребление спиртными напитками приводит к истончению сосудов внутренней оболочки глаза и нарушению их питания);
- заболевания сердца, сосудов и гематологические патологии (ишемическая болезнь, различные формы анемии, артериальная гипертензия и др.);
- офтальмологические травмы и хирургические операции на глазах в анамнезе.
Некоторые формы макулодистрофии могут наследоваться по аутосомно-доминантному типу наследования и быть следствием генетической мутации (например, вителиформная макулярная дистрофия).
Факторы риска ВМД