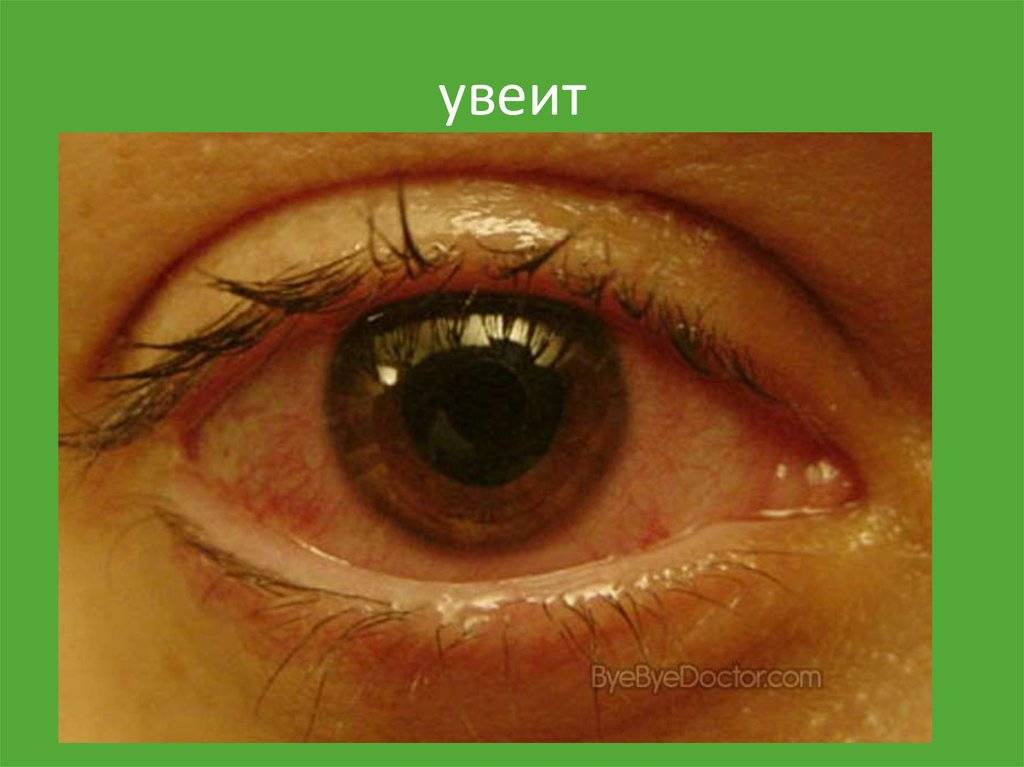
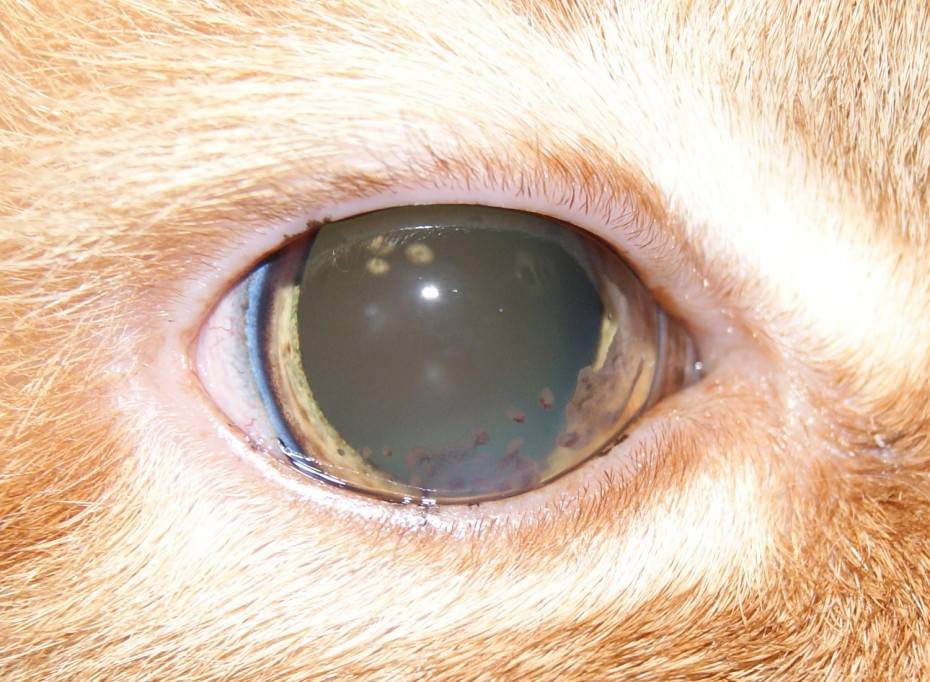
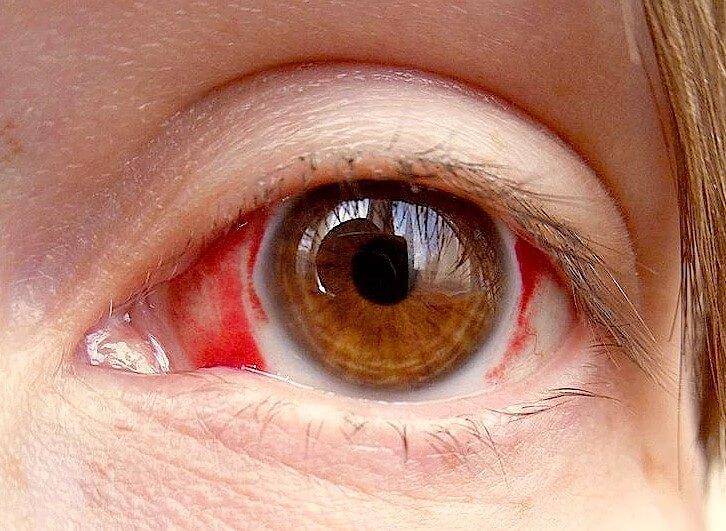
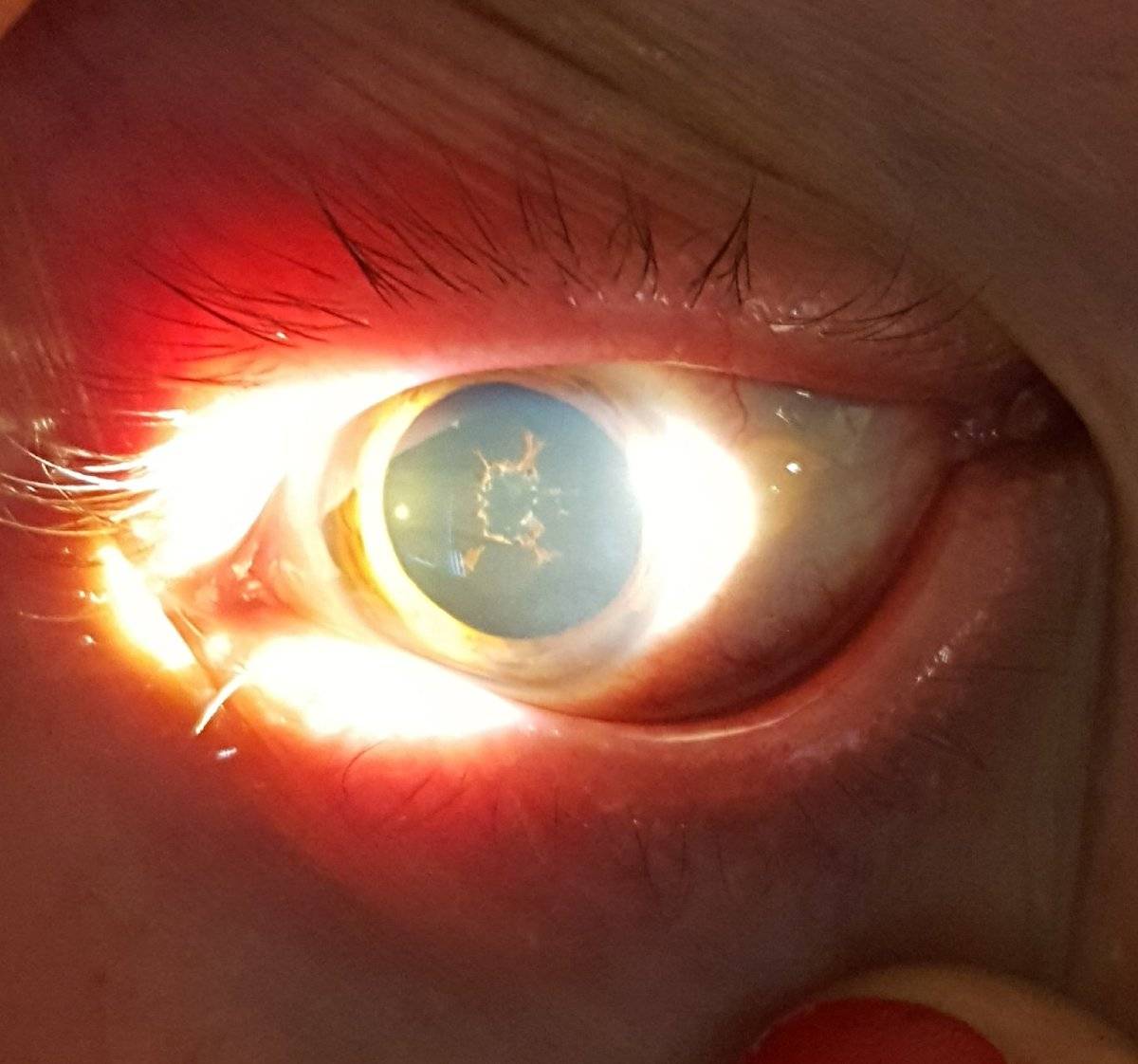
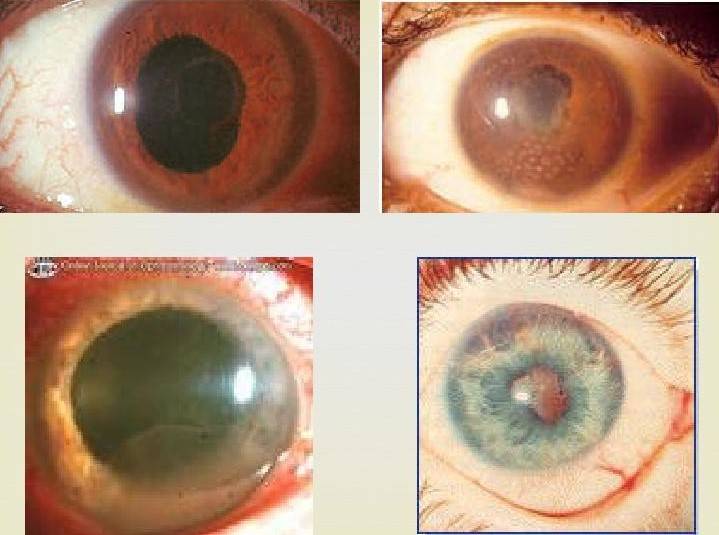
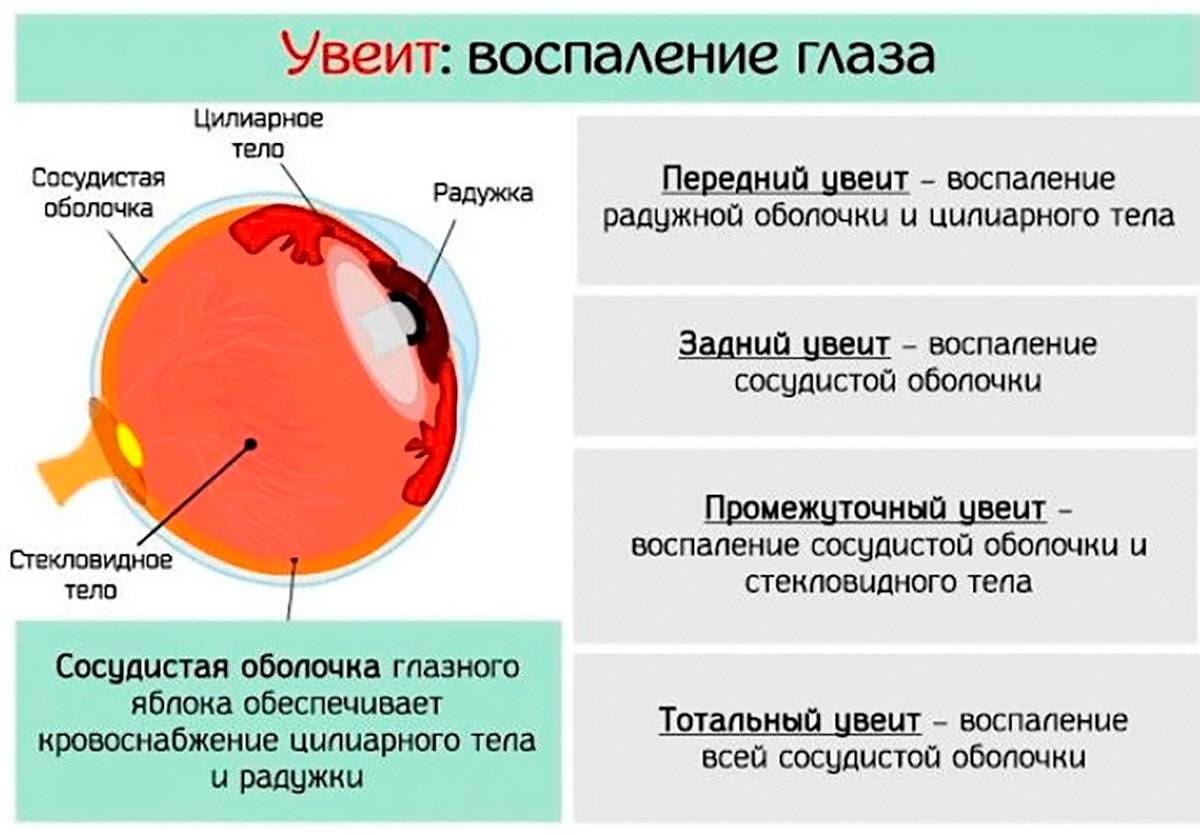
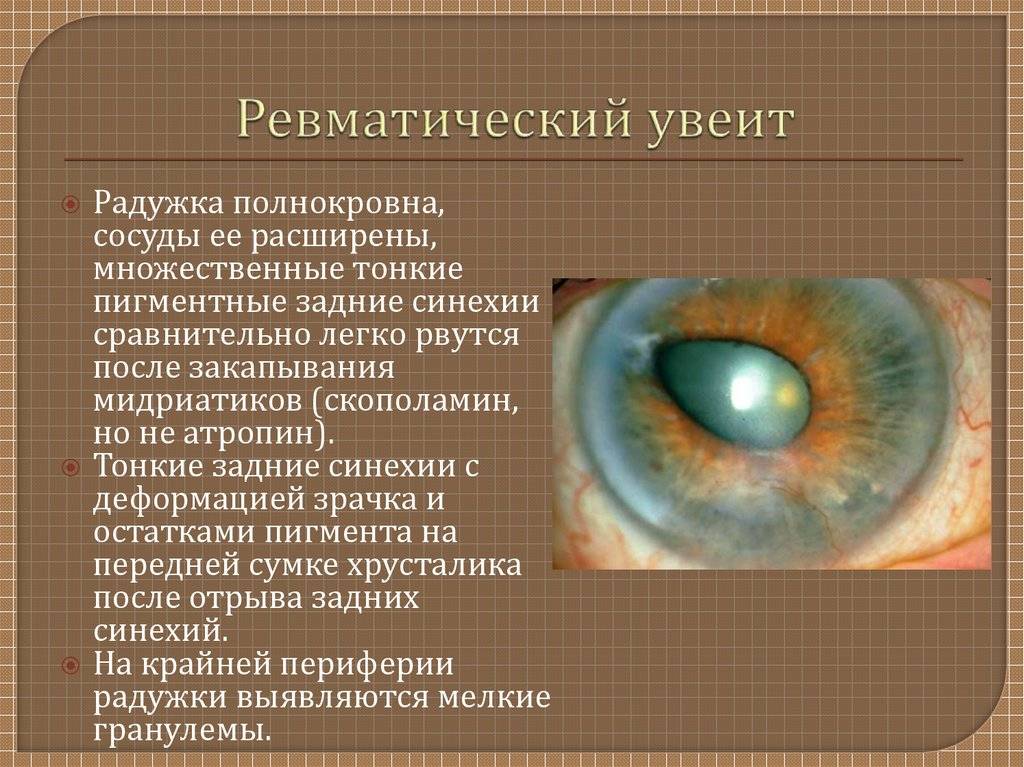
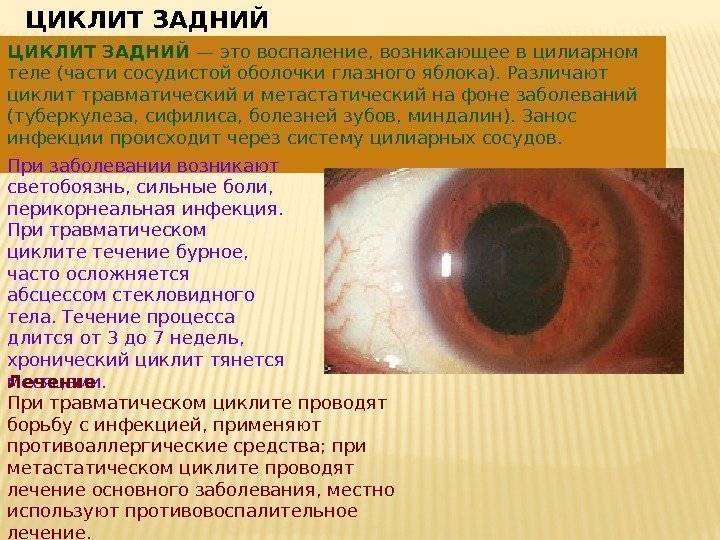
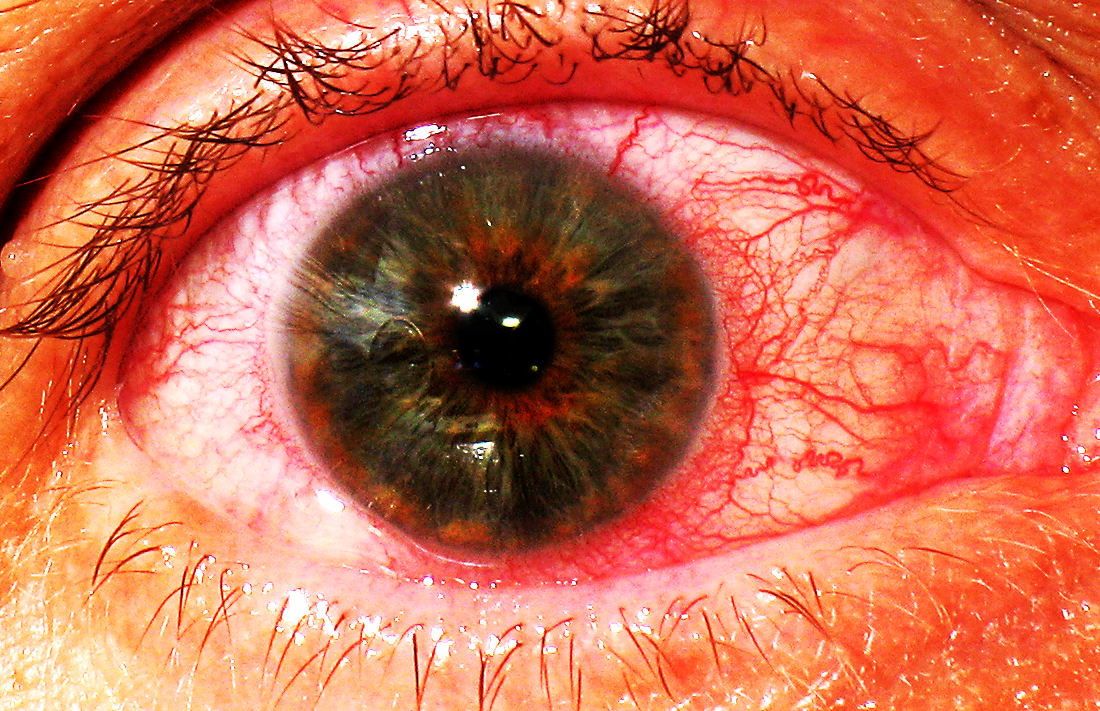
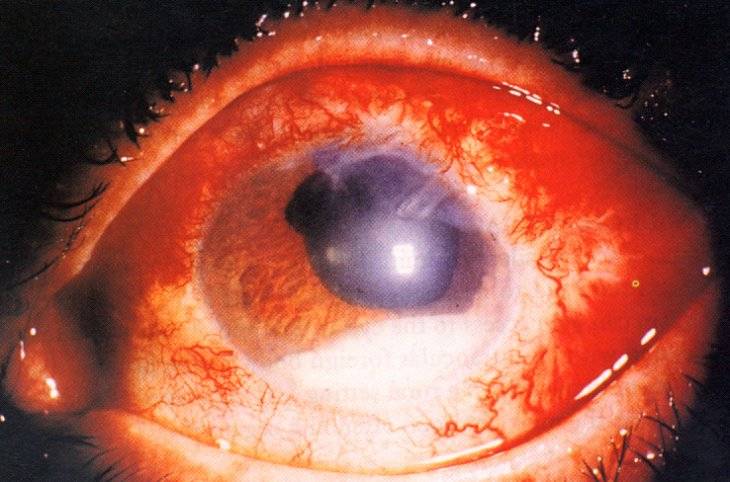
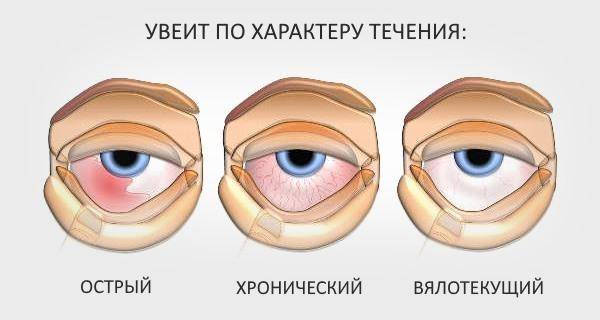
Основные способы лечения увеита
Лечением увеита глаза занимается, главным образом, офтальмолог. При необходимости к процессу подключаются другие специалисты, и проводится комплексная терапия
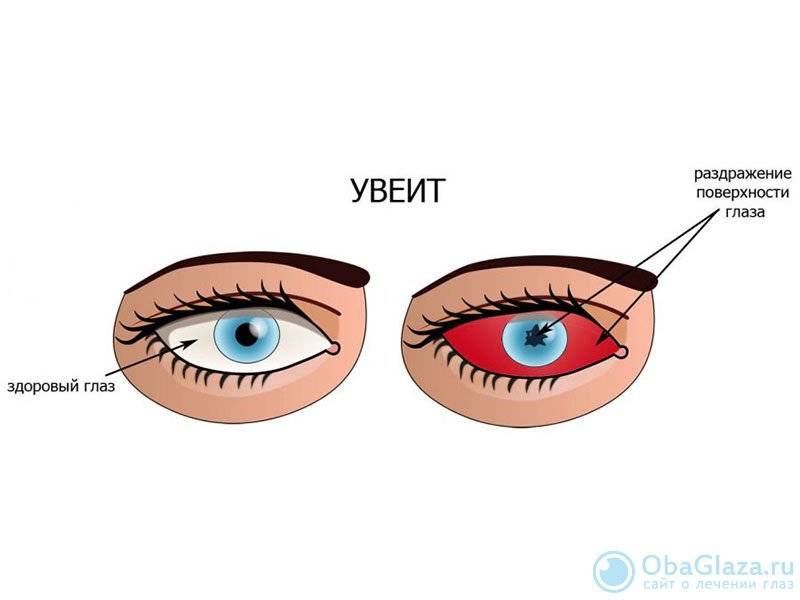
Важно как можно раньше диагностировать заболевание и установить его этиологию. В борьбе с увеитами большую роль играет не только лечение заболевания, но также предупреждение развития осложнений и снижение вероятности столкнуться с рецидивами, которые являются реальной угрозой полной потери зрения
Параллельно должно проводиться лечение первичной патологии, которой спровоцированы воспалительные процессы сосудистой оболочки.
При увеите врач назначает несколько видов лекарственных препаратов:
- Медриатики, которые расслабляют мышечные ткани зрительных органов. Такая мера направлена на предупреждение сращивания радужной оболочки и хрусталика глаза либо на разрыв уже имеющихся сращений.
- Стероиды в виде глазных капель или мазей. Обычно используются сильнодействующие препараты. Стероидные средства могут вводиться посредством суконьюнктивальной, парабульбарной, интравитриальной инъекции.
- Иммуносупрессивные средства. Вносятся в перечень назначений при условии, что стероидное лечение увеита глаз не приносит результатов.
Для борьбы с инфекционным увеитом прибегают к противовирусным и антибактериальным средствам. При наличии системных заболеваний, отмечает obaglaza, пользуются нестероидными противовоспалительными препаратами, а аллергический или токсический тип лечится антигистаминными медикаментами, как любая аллергия.
Существует и народное лечение увеита глаз, но применять бабушкины рецепты необходимо только после консультации офтальмолога и в качестве дополнения к основному лечению, считает обаглазаРу.
Так как увеиты сопровождаются изменениями внутриглазного давления, в дополнение к основным лекарствам подбираются подходящие капли для снижения ВГД.
Когда пациент идет на поправку, терапию могут дополнить физиолечением в виде электро- или фонофореза.
При тяжелом течении заболевания, когда медикаментозные лечебные методы не дают положительного эффекта требуется оперативное вмешательство. Иногда хирургическая операция необходима для рассечения слипания радужной оболочки с роговицей или хрусталиком, лечения дистрофии и таких глазных заболеваний и осложнений, как глаукома и катаракта, отслоение сетчатки и помутнение стекловидного тела.
Для лечения иридоциклохориоидита зачастую требуется хирургическая операция по частичному или полному удалению стекловидного тела. В ситуациях, когда пораженный зрительный орган сохранить невозможно, пациент направляется на эвисцерацию глазного яблока.
Лечение
Традиционное лечение
Лечение увеита направлено на скорейшее рассасывание воспалительных инфильтратов, особенно при вялотекущих процессах. Если пропустить первые симптомы заболевания, изменится не только цвет радужки, разовьется ее дистрофия, а закончится все распадом.
Для медикаментозного лечения переднего и заднего увеита используют:
- Антибактериальные средства широкого спектра действия из группы макролидов, цефалоспоринов, фторхинолонов. Препараты вводят субконъюнктивально, внутривенно, внутримышечно, интравитреально. Выбор препарата зависит от вида возбудителя. Для этого проводят микробиологическое исследование отделяемого глаз на микрофлору и определение чувствительности выделенного микроба к антибиотикам.
- Вирусный увеит лечат противовирусными препаратами – «Ацикловиром», «Зовираксом» в сочетании с «Циклофероном», «Вифероном». Их назначают для местного применения в виде интравитреальных инъекций, а также для приема внутрь.
- Противовоспалительные препараты из группы НПВС, глюкокортикоидов, цитостатиков. Больным назначают глазные капли с преднизолоном или дексаметазоном по 2 капли в больной глаз через каждые 4 часа – «Пренацид», «Дексофтан», «Дексапос». Внутрь принимают «Индометацин», «Ибупрофен», «Мовалис», «Бутадион».
- Иммунодепрессанты назначают при неэффективности противовоспалительной терапии. Препараты этой группы угнетают иммунные реакции – «Циклоспорин», «Метотрексат».
- Для предупреждения образования спаек применяют глазные капли «Тропикамид», «Циклопентолат»,«Ирифрин», «Атропин». Мидриатики снимают спазм цилиарной мышцы.
- Фибринолитические препараты оказывают рассасывающее действие – «Лидаза», «Гемаза», «Вобэнзим».
- Антигистаминные средства – «Клемастин», «Кларитин», «Супрастин».
- Витаминная терапия.
Хирургическое лечение увеита показано в тяжелых случаях или при наличии осложнений. Оперативным способом рассекают спайки между радужкой и хрусталиком, удаляют стекловидное тело, глаукому, катаракту, глазное яблоко, лазером припаивают сетчатку. Исходы подобных операций не всегда благоприятные. Возможно обострение воспалительного процесса.
Физиотерапию проводят после стихания острых воспалительных явлений. Наиболее эффективные физиотерапевтические методы: электрофорез, фонофорез, вакуумный импульсный массаж глаз, инфитатерапия, УФО или лазерное облучение крови, лазерная коагуляция, фототерапия, криотерапия.
Народная медицина
Наиболее эффективные и популярные методы народной медицины, которые могут дополнить основное лечение (по согласованию с врачом!):
-
Отвары лекарственных трав используют для промывания глаз.
- Сок алоэ разводят остывшим кипятком в пропорции 1:10 и закапывают в глаза.
- Примочки из измельченного корня алтея помогают ускорить процесс лечения увеита.
- Ежедневно обрабатывают глаза свежеприготовленным бледно-розовым раствором перманганата калия. Это хороший антисептик, применяемый в различных медицинских отраслях.
Профилактика увеитов заключается в соблюдении гигиены глаз, предупреждении общего переохлаждения, травм, переутомления, лечении аллергии и различных патологий организма. Любое заболевание глаз следует начинать лечить как можно раньше, чтобы не спровоцировать развитие более серьезных процессов.
Лечение увеита глаза
При развитии увеита лечение должно быть комплексным. В терапии применяют наружные средства и отвары для приема внутрь. Наружные снадобья оказывают противовоспалительное действие, подавляют размножение бактерий и способствуют скорейшему восстановлению тканей. Такую терапию целесообразно дополнить приемом общеукрепляющих отваров. Народные снадобья на основе целебных трав поддерживают организм изнутри. Они улучшают иммунную систему и стимулируют организм самостоятельно бороться с инфекцией.
Народные средства в борьбе с увеитом:
- Отвары лечебных трав. Травяные отвары используют для промывания глаз. Такие средства оказывают противомикробное действие, уменьшают воспалительную реакцию и способствуют более быстрому восстановлению тканей. Для промывания используют отвары ромашки, календулы, шалфея, березовых почек и других целебных растений, а также их смеси. Для приготовления отвара 1 ч. л. растительного сырья заливают 100 мл кипятка, настаивают 15 минут, затем процеживают. Используют настоя для промывания глаз 2–3 раза в сутки.
- Алоэ. Для лечения инфекционных увеитов используют капли из сока алоэ. Это снадобье помогает бороться с инфекцией и улучшает питание тканей. Свежеприготовленный сок алоэ разводят кипяченой водой в 10 раз. Закапывают по 2–3 капли в каждый глаз три раза в сутки.
- Корень алтея. Свежий корень этого растения измельчают в кашицу, заворачивают в марлю и прикладывают к глазам. Выдерживают компресс полчаса, затем промывают глаза травяным отваром.
Общеукрепляющие снадобья:
- Народное средство №1. 100 г листьев алоэ измельчают, смешивают с свежеотжатым соком трех лимонов и добавляют 5 г мумие. Дают снадобью настояться одни сутки. Принимают по 1 ст. л. такого средства три раза в день. Снадобье хранят в холодильнике в стеклянной посуде.
- Народное средство №2. Измельчают и смешивают в равном объеме курагу, изюм, инжир, грецкие орехи, ягоды клюквы и натуральный мед, добавляют 1 пакетик куркумы (специя). Такую смесь хранят в холодильнике и употребляют по 1 ч. л. три раза в день.
- Лавровый лист. В 300 мл кипятка добавляют 5 лавровых листочков, кипятят на медленном огне 5 минут, затем настаивают в термосе 4 часа. Отвар хранят в холодильнике и принимают по 1 ст. л. три раза в день. Лечение длится три дня, потом делают перерыв в полторы недели и повторяют курс.
Диагностика
Лабораторные исследования
Могут потребоваться следующие лабораторные анализы:
- специфическая для трепонемы серология, такая как флуоресцентный абсорбционный анализ трепонемных антител (FTA-ABS), для диагностики сифилиса
- скорость оседания эритроцитов, лизоцим сыворотки и ангиотензинпревращающий фермент могут помочь в оценке состояния пациентов с саркоидозом; однако они не являются специфическими или чувствительными;
- HLA-B27 генетическое типирование;
- анализ антител к ядерным антигенам (ANA) и ревматоидного фактора (РФ) может быть назначена, если подозревается ювенильный идиопатический артрит;
- серологию Лайма следует проводить, если есть подозрение на болезнь Лайма;
- креатинин сыворотки, анализ мочи, включая уровень бета-2 микроглобулина;
- ИФА тест на токсоплазмоз при заднем увеите.
Визуализационные исследования
- Рентгенография грудной клетки помогает исключить саркоидоз и туберкулез. Однако, она не очень специфична или чувствительна.
- КТ с высоким разрешением более чувствительна при обнаружении саркоидоза, чем обычная рентгенография, и ее следует делать, если рентгеновский снимок отрицательный, а саркоидоз подозревается в качестве этиологии воспаления глаз.
- Рентгенограммы крестцово-подвздошного, поясничного и грудно-поясничного отделов позвоночника могут потребоваться при подозрении на анкилозирующий спондилит.
- МРТ головного мозга может помочь в случаях подозрением на внутриглазную лимфому или на рассеянный склероз, причем эти два состояния связаны с промежуточным и стекловидным увеитом или субретинальными поражениями.
Дополнительные процедуры
- Биопсия любых субконъюнктивальных узлов или слезных желез может помочь в диагностике саркоидоза.
- Биопсия стекловидного тела может быть показана при наличии диагностической дилеммы или при подозрении на инфекцию или маскарадный синдром.
- Люмбальная пункция может потребоваться для исключения внутриглазной лимфомы.
Справочная информация
ДокументыЗаконыИзвещенияУтверждения документовДоговораЗапросы предложенийТехнические заданияПланы развитияДокументоведениеАналитикаМероприятияКонкурсыИтогиАдминистрации городовПриказыКонтрактыВыполнение работПротоколы рассмотрения заявокАукционыПроектыПротоколыБюджетные организацииМуниципалитетыРайоныОбразованияПрограммыОтчетыпо упоминаниямДокументная базаЦенные бумагиПоложенияФинансовые документыПостановленияРубрикатор по темамФинансыгорода Российской Федерациирегионыпо точным датамРегламентыТерминыНаучная терминологияФинансоваяЭкономическаяВремяДаты2015 год2016 годДокументы в финансовой сферев инвестиционной
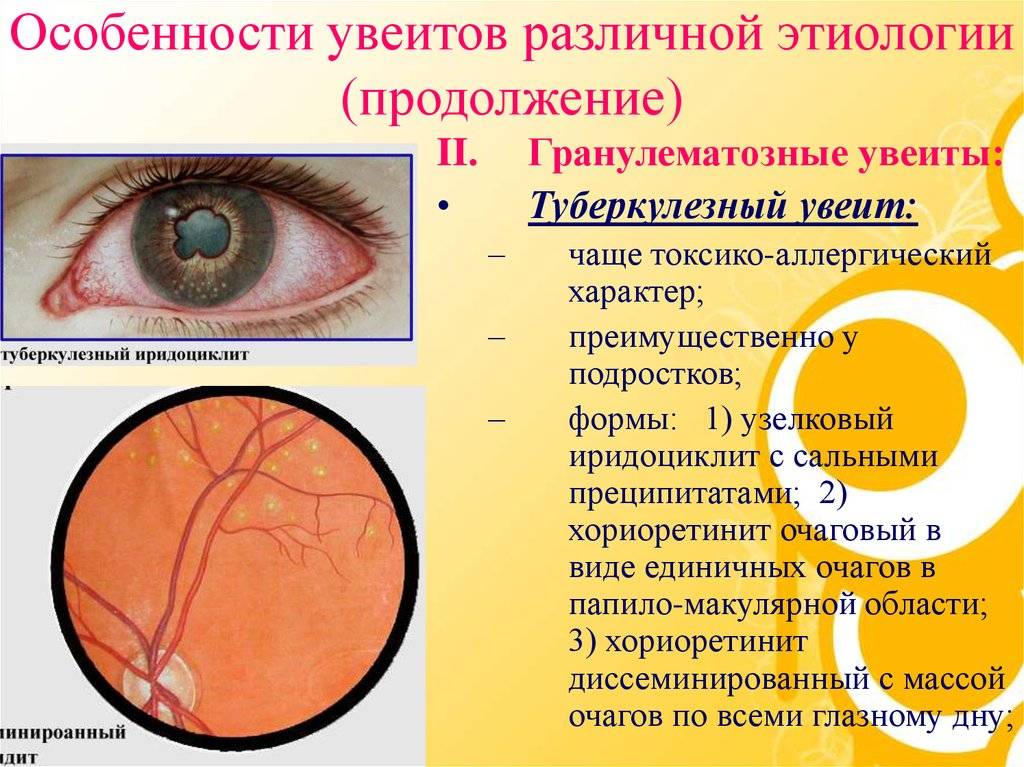
Особенности различных хориоретинитов
Классификация заболевания
Согласно анатомическому строению увеального тракта выделяют следующие виды увеита:
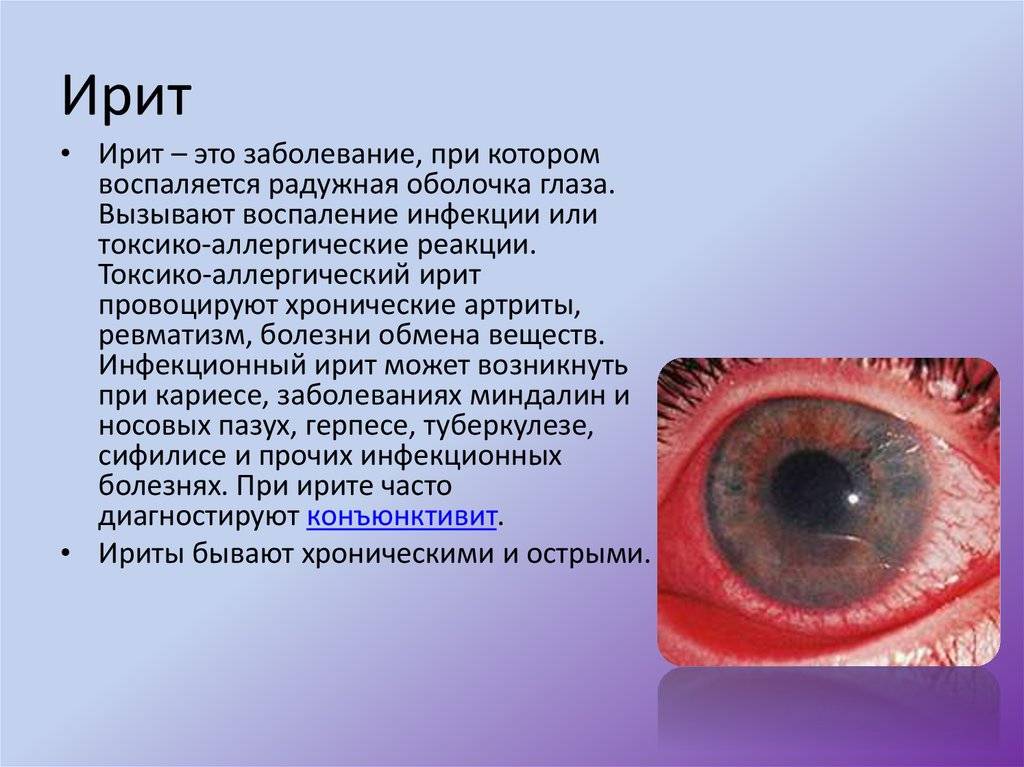
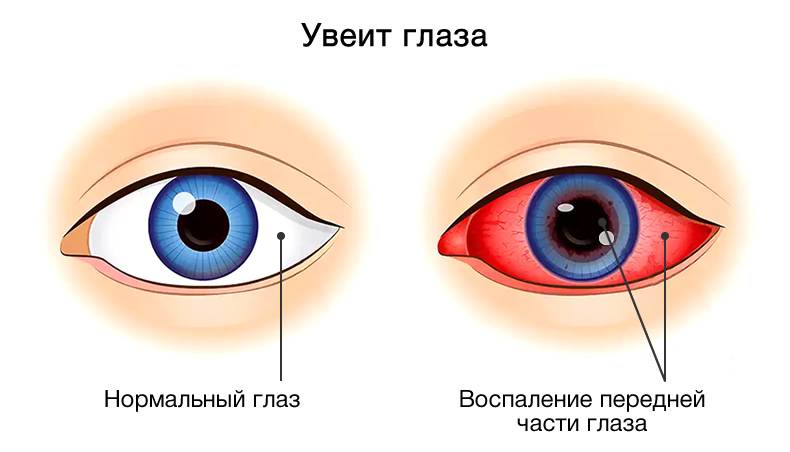
- Передний. Характерно развитие воспаления в радужной оболочке и стекловидном теле. Это наиболее распространенный вид заболевания, который может протекать в форме ирита, переднего циклита, иридоциклита;
- Промежуточный. Воспаление затрагивает ресничное тело, сетчатку, стекловидное тело, сосудистую оболочку. Патология протекает в форме заднего циклита, парс-планита;
- Задний. Характерно поражение сосудистой оболочки, сетчатки, зрительного нерва. В зависимости от локализации патологического процесса может возникать хориоретинит, ретинит, хориоидит, нейроувеит;
- Генерализованный. Воспалительный процесс затрагивает все отделы увеального тракта. В таких случаях говорят о развитии панувеита.
В зависимости от характера воспаления выделяют 4 формы патологии:
- Серозная;
- Гнойная;
- Фибринозно-пластическая;
- Смешанная.
По этиологическим факторам увеиты принято делить на:
- Эндогенные. Инфекционные агенты попадают в глаз с током крови;
- Экзогенные. Инфицирование происходит в результате травмирования сосудистой оболочки глаза.
Увеит может развиваться как первичное заболевание, когда ему не предшествуют патологические процессы. Выделяют вторичный увеит, когда патология возникает на фоне прочих глазных болезней.
По характеру течения выделяют:
- острый процесс, длительность которого не превышает 3 месяцев;
- хроническую патологию, которая протекает более 3-4 месяцев;
- рецидивирующий увеит, когда после полного выздоровления вновь развивается воспаление увеального тракта.
Увеит у детей
Увеит относится к группе воспалительных заболеваний, которые вызывают отек среднего слоя глаза и разрушают ткани.
Эти нарушения приводят к необратимому повреждению глаз, что вызывает потерю зрения или, в редких случаях, слепоту.
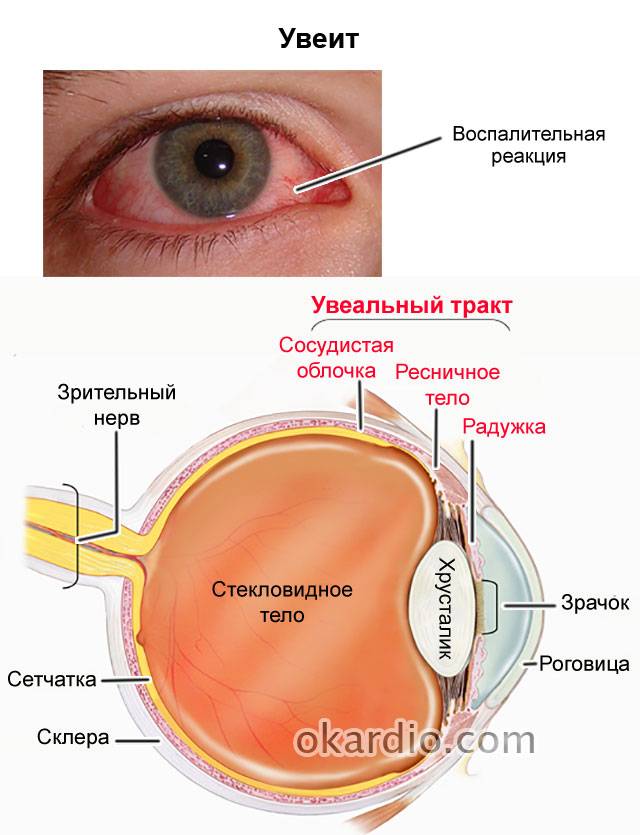
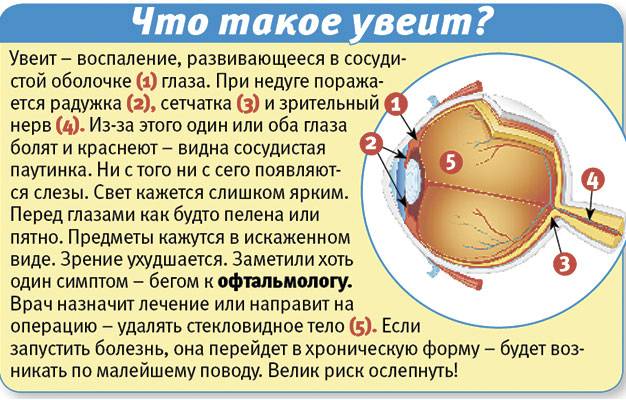
Глаз состоит из трех частей — радужка, цилиарное тело и хориоидея. Сосудистая оболочка (увеальный тракт) содержит много кровеносных сосудов, вен, артерий и капилляров.
Когда глаз воспаляется, могут быть повреждены различные структуры, включая хрусталик (катаракта), сетчатка или зрительный нерв (повышенное давление или воспаление).
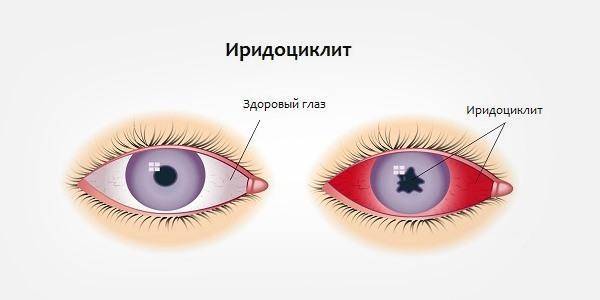
Увеит известен как ирит или иридоциклит, в зависимости от того, какая часть зрительного органа поражена воспалением.
В популяционном исследовании ежегодная заболеваемость увеитом составила 4,3 на 100 000 детей и 27,2 на 100 000 взрослых; показатели распространенности составили 27,9 и 93,1 на 100 000.
Причина детского увеита
Увеит может быть вызван инфекцией, травмой или аутоиммунным или воспалительным заболеванием. Однако во многих случаях точная причина не может быть определена. Этот тип известен как идиопатический, неинфекционный увеит.
Увеит вызван воспалительными реакциями внутри зрительного органа. Воспаление является естественной реакцией организма на микробы, токсины или повреждения тканей. Заболевание развивается на фоне:
- болезни Лайма или туберкулеза;
- вирусных инфекций — герпес или вирус Эпштейна–Барр;
- в редких случаях, грибковые и паразитарные инфекции;
- ювенильный идиопатический артрит, васкулит или воспалительные заболевания кишечника;
- травма органов зрения, в некоторых случаях один глаз может воспалиться из-за тяжелой травмы противоположного глаза (симпатический увеит).
Примерно в половине случаев причина воспалительного процесса остается неизвестной.
Группа риска
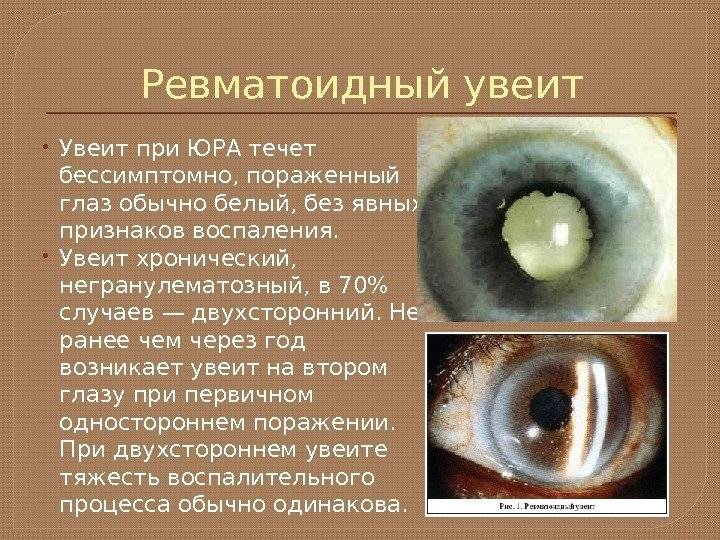
Все пациенты с ювенильным артритом имеют риск развития увеита, и должны проходить скрининг для выявления его осложнений. Развитию болезни подвержены дети с туберкулезом, травмами глаза, единичным поражением суставов нижних конечностей.
Хроническая форма воспалительного процесса развивается у половины больных детей к 6-летнему возрасту.
Медикаменты
Если диагностирован увеит, назначают различные типы капель. Глазные капли для расширения зрачков прописываются для того, чтобы предотвратить образование рубцов.
https://youtube.com/watch?v=SZCN_aUTGYQ
Исключение инфекционной причины воспалительного процесса имеет первостепенное значение перед назначением неспецифического противовоспалительного и иммуномодулирующего лечения. Кортикостероиды остаются первой линией лечения неинфекционного увеита у детей.
Местные кортикостероиды первоначально используются для лечения воспаления переднего сегмента. Периокулярные или субтеноновые инъекции кортикостероидов применяют для терапии промежуточного или заднего увеита, особенно в односторонних случаях или для лечения кистозного макулярного отека.
Длительное применение местных кортикостероидов связано с более высоким риском глазных осложнений у детей. Повышение внутриглазного давления и стероидиндуцированная глаукома происходят более быстро и могут быть невосприимчивы к лечению.
Метотрексат является наиболее широко используемым иммуномодулирующим агентом первой линии у детей с увеитом. Анти-ФНО препараты используются у пациентов, которые не реагируют на обычную иммуносупрессивную терапию и имеют высокий риск потери зрения.
Инфликсимаб и Адалимумаб успешно применяются для лечения резистентного детского увеита.
Чтобы вылечить заболевание лептоспирозного типа, потребуется на протяжении 2 лет или более принимать гамма-глобулины, доксициклин, сульфоны.
Хирургическая операция
Оперативное вмешательство или лазерное лечение назначают при развитии осложнений. Показания к проведению:
- отслоение ретины;
- глаукома;
- помутнение хрусталика.
Рецидивирующие формы заболевания лечат экстракорпоральным методом. Используют при сложных формах течения патологии. Чаще обращаются к применению ультрафиолетового или ультразвукового облучения крови, плазмафереза и гемосорбции.
После лечения окулист ставит ребенка на учет и назначает план посещения для профилактического осмотра. Это позволит своевременно обнаружить рецидив заболевания и предпринять соответствующие меры.
Прогноз
Увеит является серьезным заболеванием. При отсутствии лечения приводит серьезным и тяжелым осложнениям. При ранней диагностике и лечении — наряду с постоянным мониторингом — у ребенка будет меньше осложнений и улучшится зрение.
Диагностика увеита
Первичная диагностика заболевания подразумевает наружный осмотр кожи век и конъюнктивы, оценку реакции зрачков и проведение визометрии. Еще одной необходимой мерой является измерение внутриглазного давления, исходя из того, что увеиты могут развиваться на фоне как гипертензии, так и гипотензии.
Обследование с применением щелевой лампы позволяет обнаружить локализацию лентовидной дистрофии, скопление различного клеточного материала/эпителия на поверхности роговицы, выявить спайки радужки с , капсулярную катаракту и пр. Выявить патологическое разрастание сосудов радужной оболочки и угла передней камеры глаза, оценить объем экссудата и выявить прилипание радужки к роговице можно при помощи гониолинз (гониоскопов).
Преимуществами методов офтальмоскопии является то, что они дают возможность установить изменения глазного дна очагового характера, подтвердить явление отслаивания либо отека сетчатки. В случаях, когда подобные методы диагностирования неприменимы (низкая прозрачность оптических сред , например), пораженную зону поможет определить УЗИ глаза.
При диагностировании задних увеитов, оценке аномального разрастания сосудов хориоидеи и сетчатки, а также отека сетчатки и диска зрительного нерва рекомендованы такие методики как ангиография сосудов, оптическая когерентная томография диска зрительного нерва и макулы, а также лазерная сканирующая томография. 
Не следует исключать и такие способы оценки состояния глаза как измерение реакции скорости кровотока под воздействием электростимуляции (реоофтальмографию) и регистрацию биопотенциалов, позволяющую диагностировать функциональность сетчатки (электроретинографию). Способы инструментальной диагностики уточняющего характера объединяют дополнительный разрез – парацентез – передней камеры, а также биопсию хориоретинальной и витреальной локализаций.
Поскольку на риск образования и динамику развития увеитов разнообразной этиологии способны влиять различные расстройства, для уточнения диагноза могут понадобиться следующие консультации либо методы диагностики:
- Рентгенограмма легких;
- Проведение туберкулиновой пробы;
- Заключение фтизиатра;
- Заключение невролога;
- Организация люмбальной пункции;
- КТ или МРТ головного мозга;
- Заключение аллерголога-иммунолога;
- Заключение ревматолога;
- Рентгенограмма суставов и позвоночного столба.
Что касается лабораторных способов постановки/уточнения диагноза, то пациентам с увеитом могут назначить антикардиолипиновый тест, анализ уровня С-реактивного протеина, анализ уровня циркулирующих иммунных комплексов, оценку ревматоидного фактора и тест на выявление антител к уреаплазме, цитомегаловирусу, микоплазме, токсоплазме, хламидиям, герпесу и т.д.
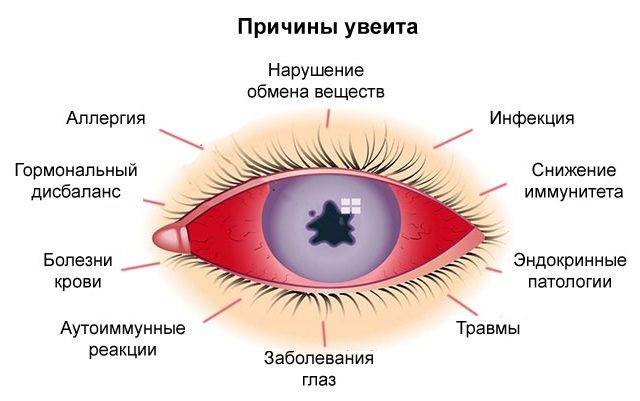
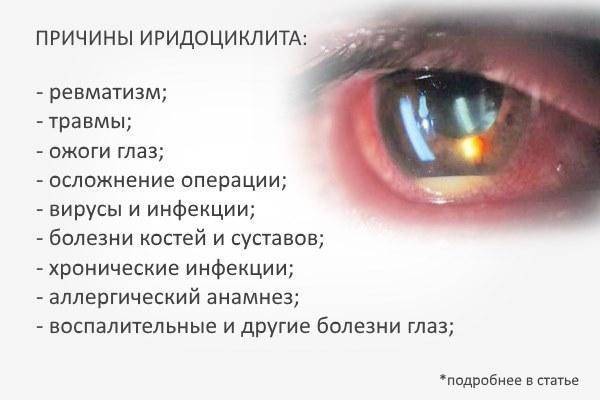
Причины заболевания
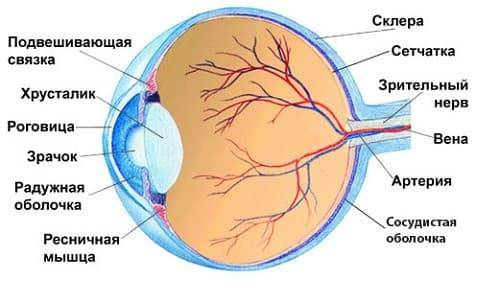
схема строения глазного яблока
Различные причины могут повлиять на состояние глаз. Главные причины появления увеита:
- Различные инфекции.
- Аллергия.
- Травмы.
- Синдромные заболевания.
- Нарушение гормональной функции.
- Генетические аспекты.
Самой главной причиной считают – инфекционные заболевания. В более 40% случаев причиной есть бактерии туберкулеза, стрептококка, трепонемы, герпевируса и различные грибки. Инфекция попадает в сосудистую систему при любой инфекционной болезни и быстро развивается, поражая ткани.
Если не лечить кератит последствия будут тяжелые, вплоть до потери зрения.
Сывороточный увеит может возникать по причине введения сывороток или при вакцинации.
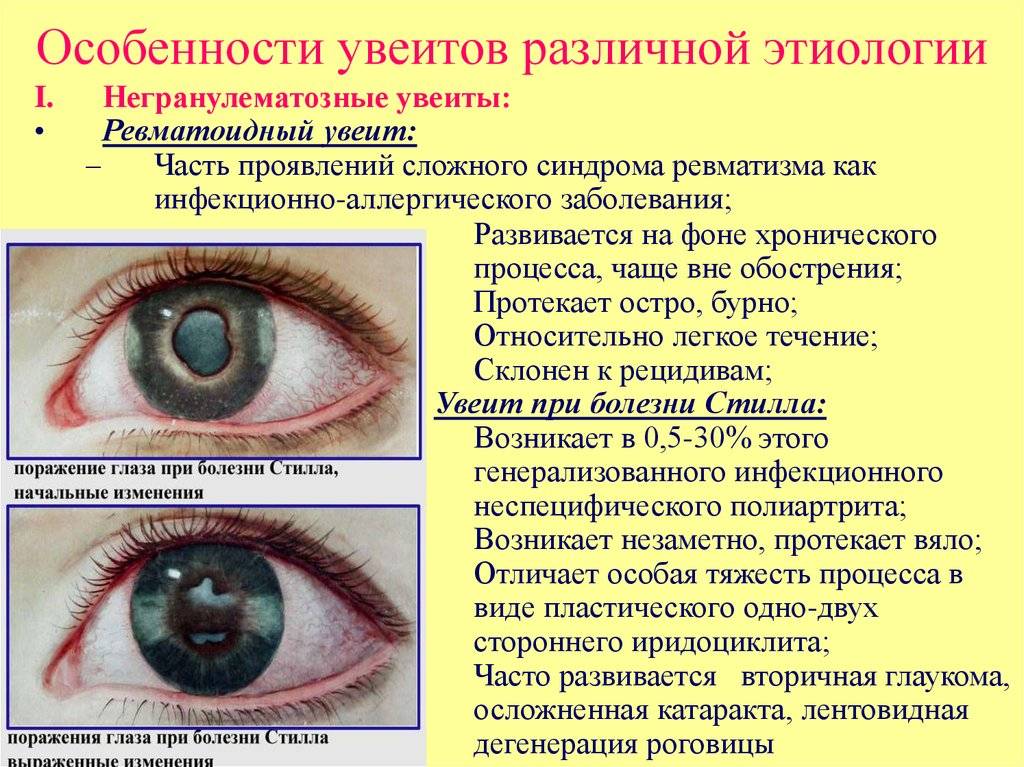
Синдромные заболевания. К ним относят ревматизмы, артриты, псориазы, рассеянный склероз и синдром Рейтера.
Травмы. К ним можно отнести ожоги глаз и возможное повреждение глазного яблока. А также возможное попадание инородных тел.
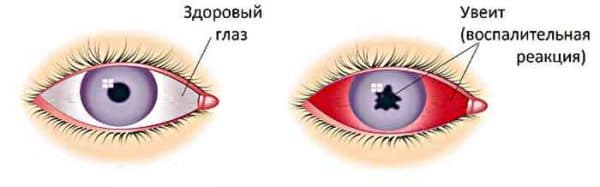
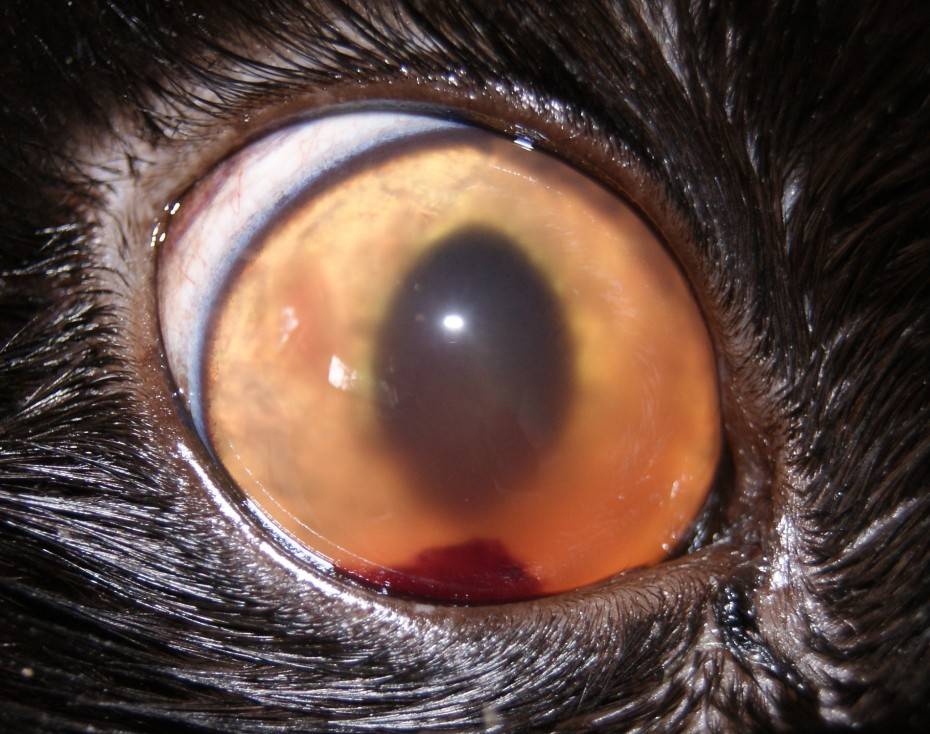
сравнение здорового глаза и глаза с уевитом
Гормональная дисфункция. Увеит часто развивается у людей, больных СД, климаксом. А также людям с болезнями кровяной системы и различными заболеваниями глаз (кератит, отслойка сетчатки, частичная слепота).
Генетика. В 70% случаев увеитом страдают те, у которых определили спондилит или же болезнь Райтера.
При заболевании птеригиум происходит разрастание конъюнктивы.
Прогноз и профилактика
Своевременно начатый курс лечения становится предпосылкой к положительным прогнозам в противостоянии болезни.
Из профилактических мер специалисты рекомендуют:
- систематические плановые осмотры не реже одного раза в полгода;
- соблюдение гигиенических правил;
- гимнастику для глаз;
- приём витаминов.
Укрепление иммунитета и внимательное отношение к своему здоровью – вот залог предупреждения патологических проявлений.
голос
Рейтинг статьи
Причины
Причины глазного увеита (воспаления глаза) могут быть разнообразными, поскольку возбудители заболевания крайне многочисленны. Однако помимо инфекционного увеита, у пациента может возникнуть заболевание неинфекционного характера.
К возникновению увеита неинфекционной природы относят:
- Развитие аутоиммунных заболеваний. К таким заболеваниям относятся: артрит, красная волчанка, ревматизм и другие.
- Попадание в глаз инородных тел или веществ, вызывающих ожоги слизистой;
- Генетическую предрасположенность;
- Проявление пищевой или лекарственной аллергии;
- Нарушения метаболизма и гормонального фона (сахарный диабет, заболевания эндокринной системы);
- Наличие у пациента других офтальмологических заболеваний.
Анатомия и виды
Увеальный тракт расположен между склерой (глазной капсулой) и задней поверхностью органа зрения (сетчаткой). В переднем отделе находится радужка со зрачком и реснитчатое (цилиарное) тело, которое обеспечивает изменение формы хрусталика и осуществление процесса аккомодации. Воспаление этой части глазного яблока носит название ирита и иридоциклита. Заднее отделение увеального тракта — это собственная сосудистая оболочка или хориоидея, которая выстилает поверхность сетчатки до самого зрительного нерва. Воспалительный процесс здесь называется хориоретинитом. При поражении нервного ствола может развиться нейроувеит.
Увеит является чрезвычайно распространенным заболеванием в связи с большой разветвленностью сосудов глаза и медленным током крови в них, что благоприятствует задержке попавших сюда микробов и их размножению. Еще одной особенностью сосудистого тракта является разделение источников кровоснабжения для структур переднего и заднего отделов из сети ресничных артерий. Это создает условия для изолированного возникновения воспалительного процесса и разделения патологии на задний и передний увеит. При этом причины, симптомы и лечение этих двух форм также будут отличаться. Иногда воспаление распространяется на все части увеального тракта, в этом случае говорят о панувеите.
В зависимости от способа появления заболевания различают следующие виды воспаления сосудистого тракта глаза:
- Экзогенный увеит — связан с проникновением инфекции извне во внутренние структуры глазного яблока (первичный процесс). Сюда относится посттравматическое поражение глаза.
- Эндогенный увеит — возникает при гематогенном распространении патогенной микрофлоры из других очагов в организме (тонзиллит, гайморит, менингит и т.д.). В данном случае говорят о вторичном характере заболевания.
План закупки инновационной, высокотехнологичной продукции и лекарственных средств
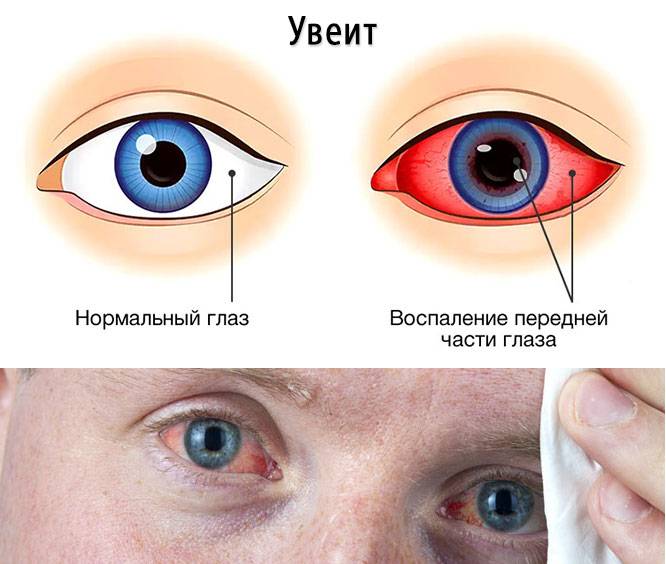
Симптомы увеита
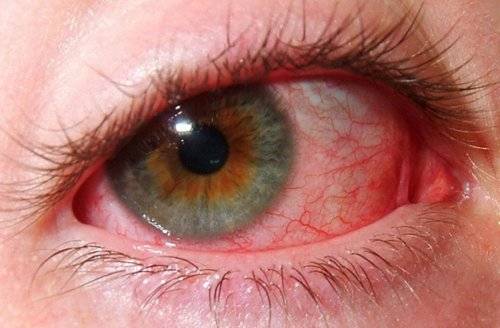
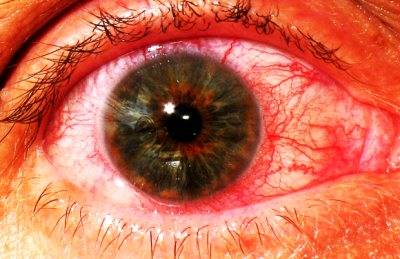
Клиническая картина увеита зависит от ряда факторов, главные из которых, это локализация процесса воспаления (передний, средний, задний), а также его продолжительность (острый, хронический). Специфические, характерные для текущей формы заболевания проявления обусловлены причиной его возникновения.
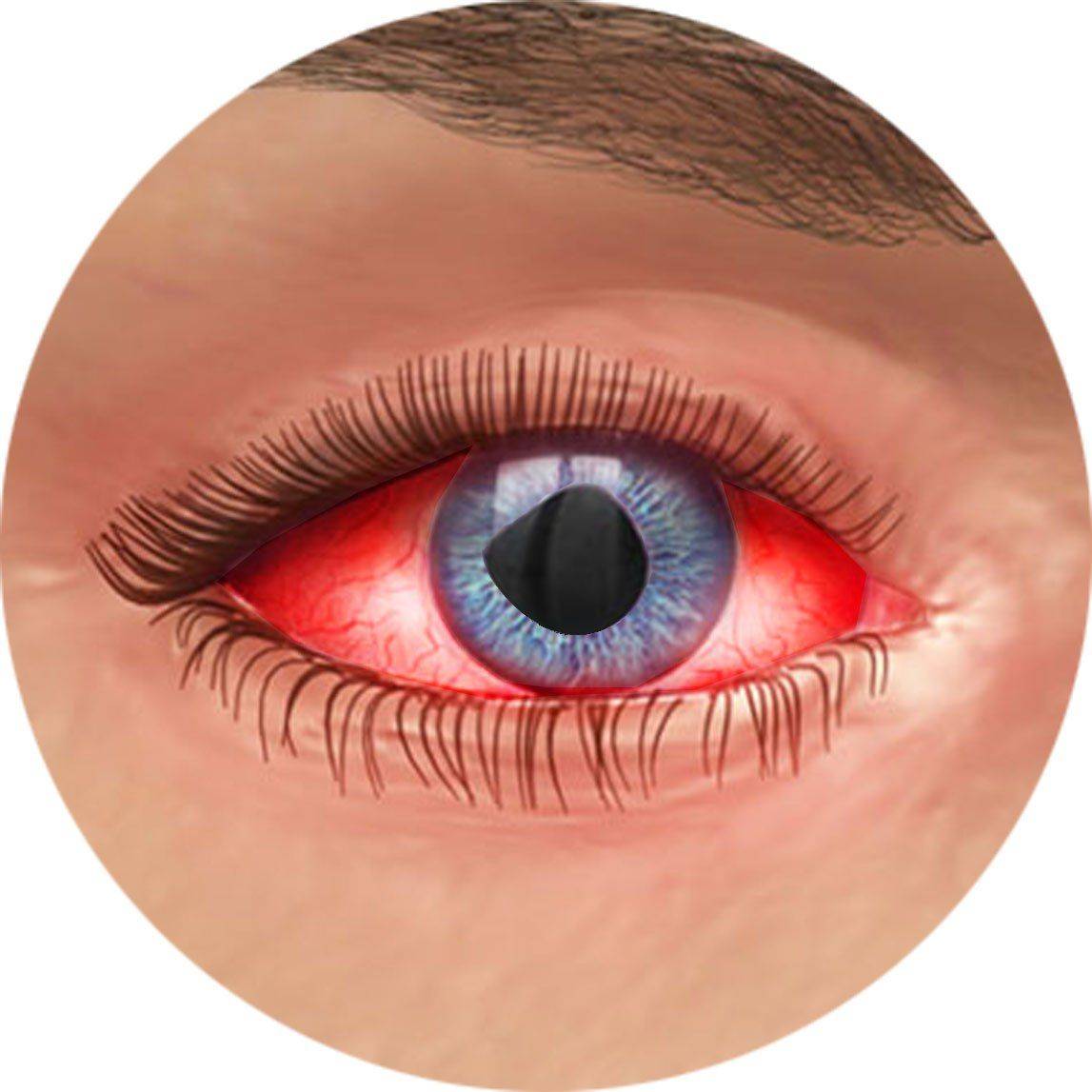
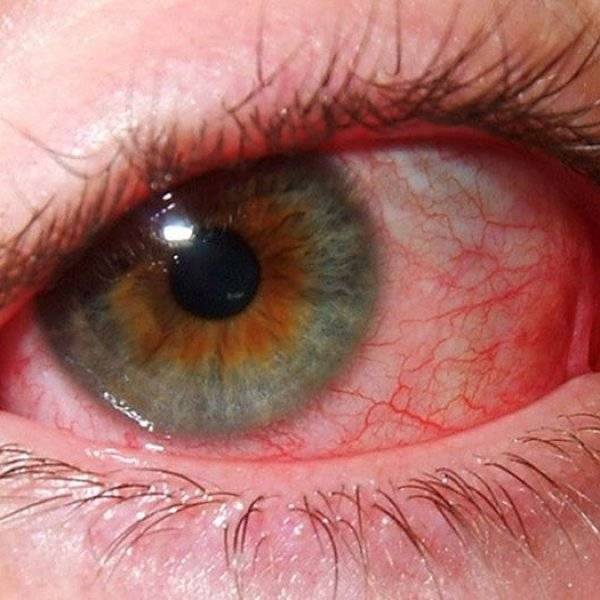
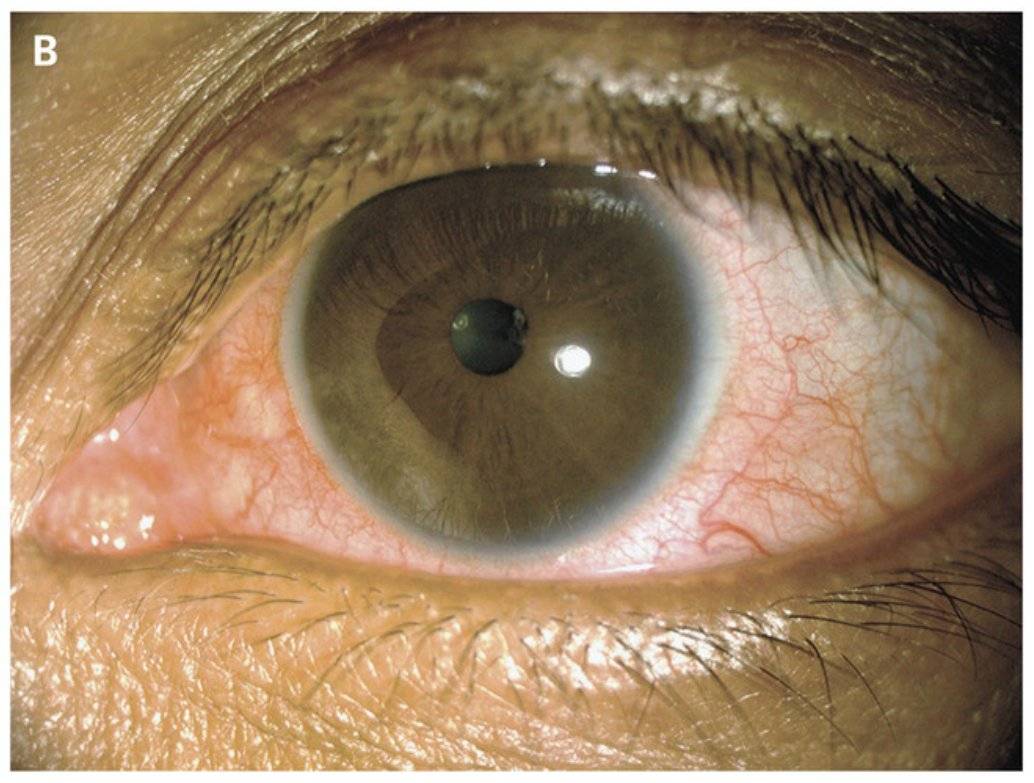
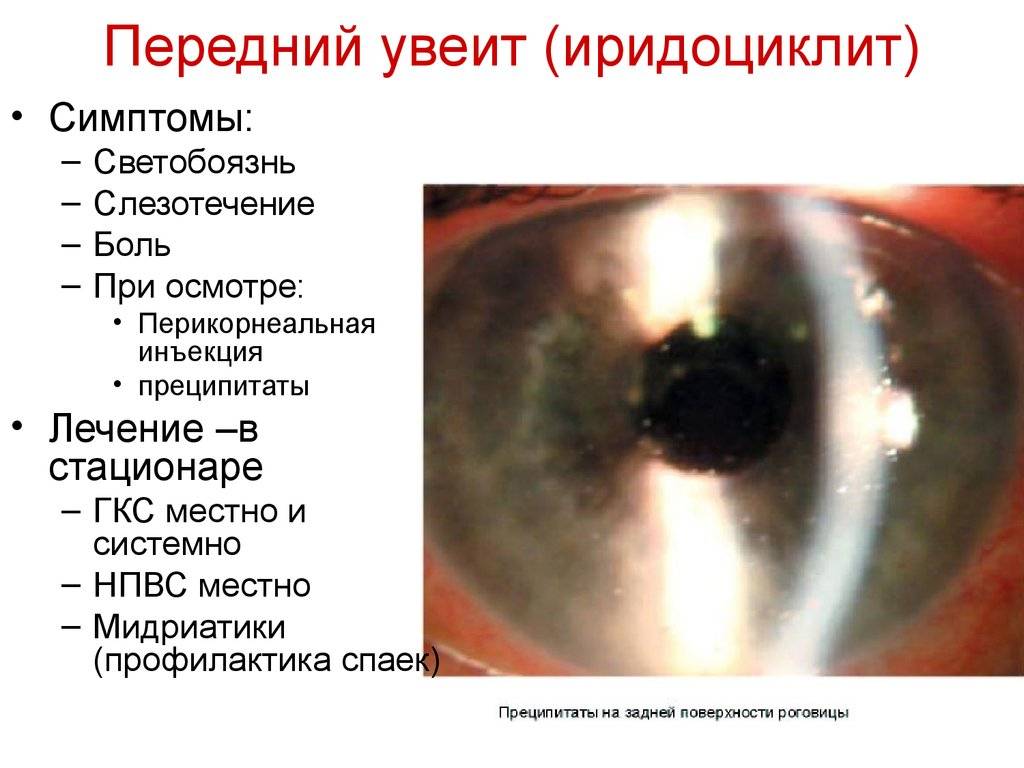
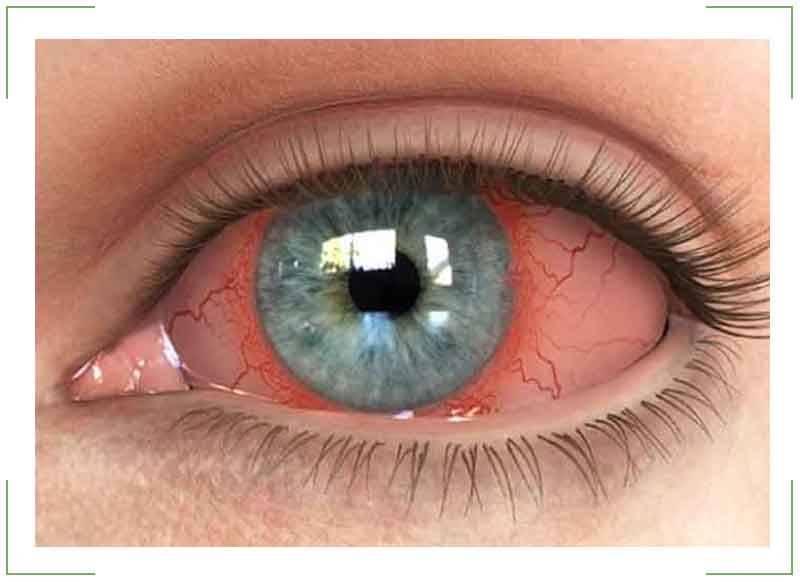
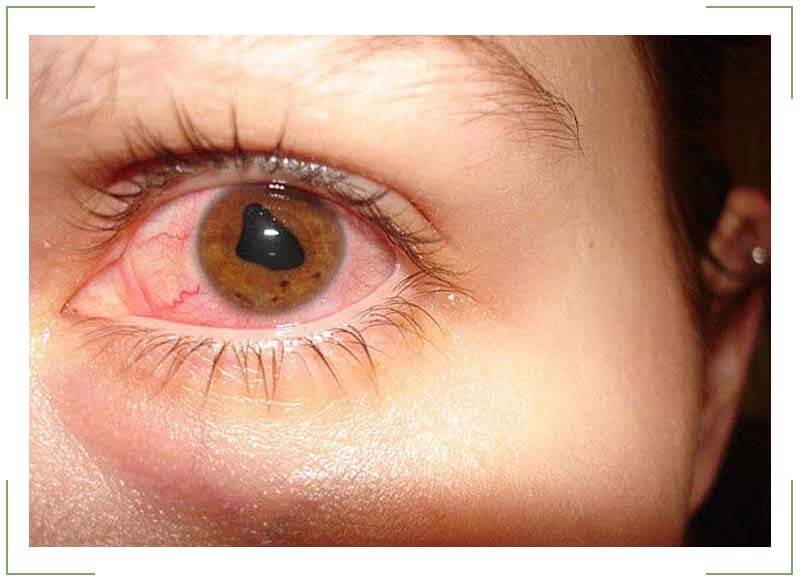
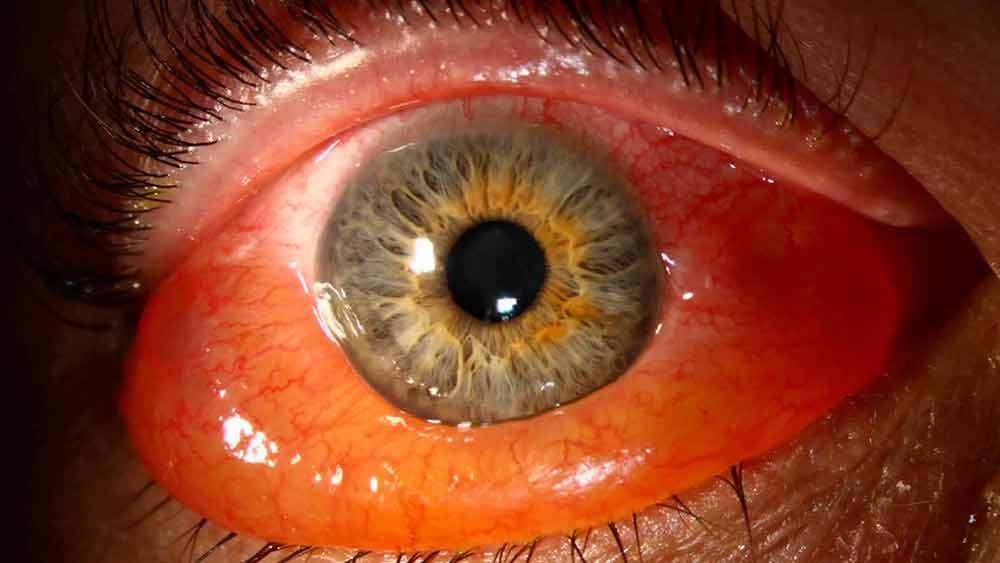
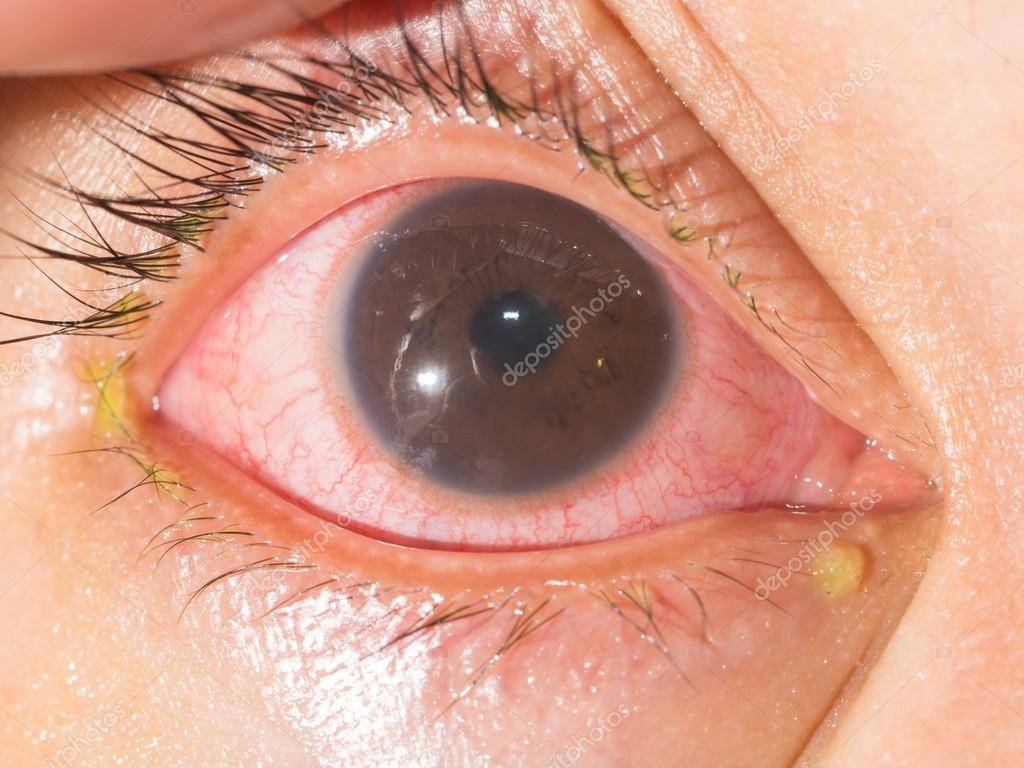
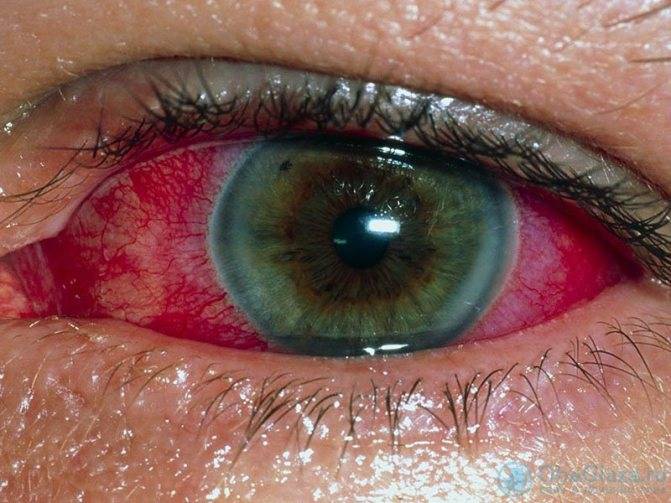
Передний увеит. Его чаще всего встречающейся формой является острый передний увеит. Как правило, заболевание сопровождается внезапным началом с выраженным болевым синдромом на стороне поражения (боль усиливается ночью, при нажатии на глаз в лимбальной области или изменении освещенности), светобоязнью, затуманиванием зрения или снижением его остроты, характерной гиперемией глаза (инъекция глазного яблока – цилиарная или смешанная), слезотечением, ослаблением реакции зрачка на свет и его сужением из-за спазма сфинктера. Клиническая картина при хроническом переднем увеите бывает схожей, но симптомы, как правило, имеют меньшую выраженность или частично отсутствуют.
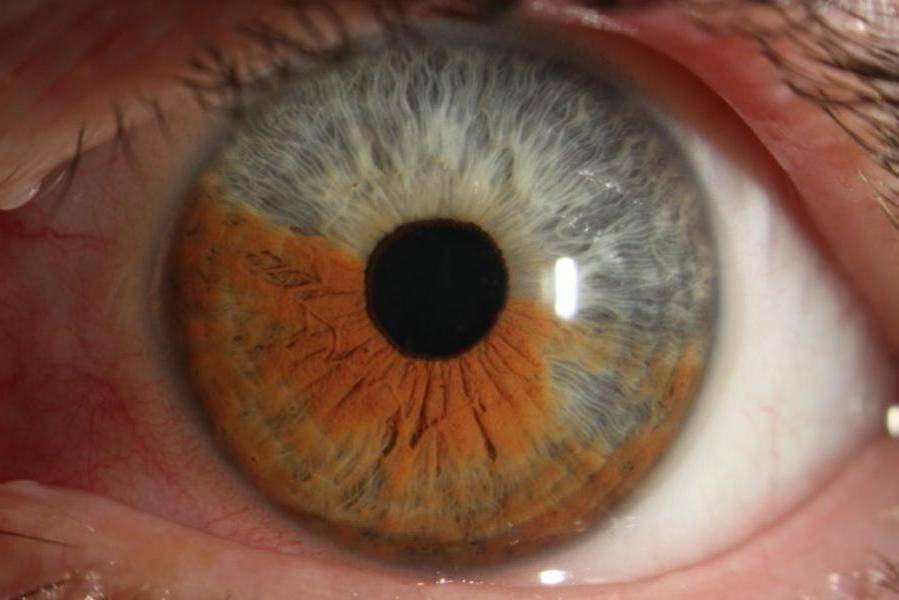
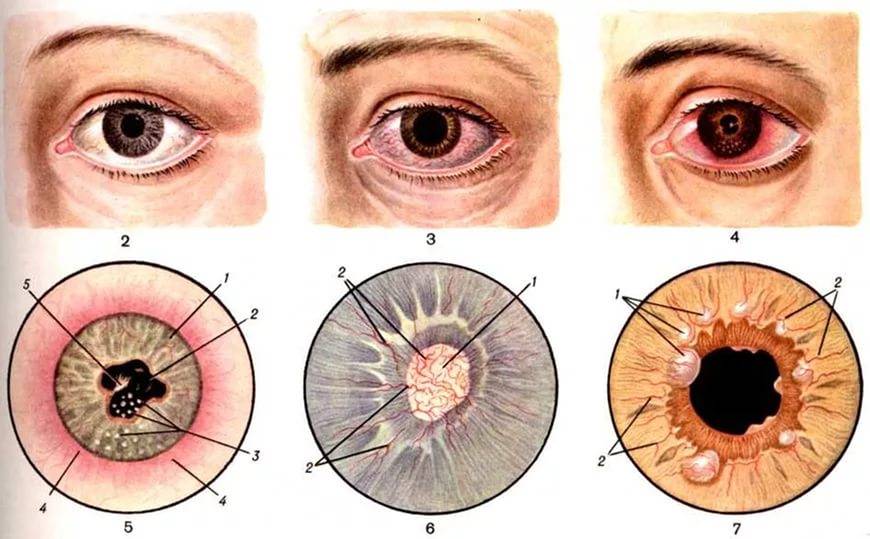
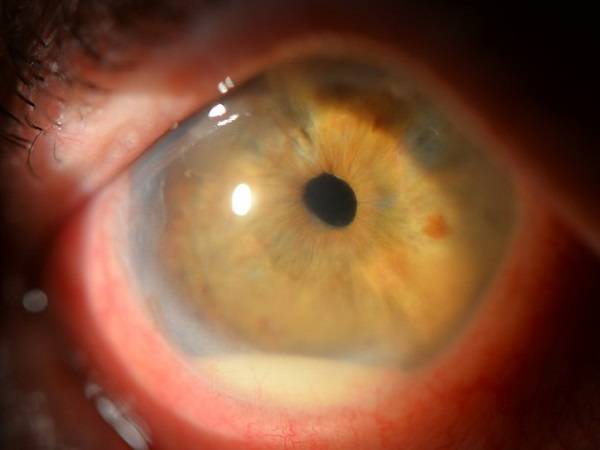
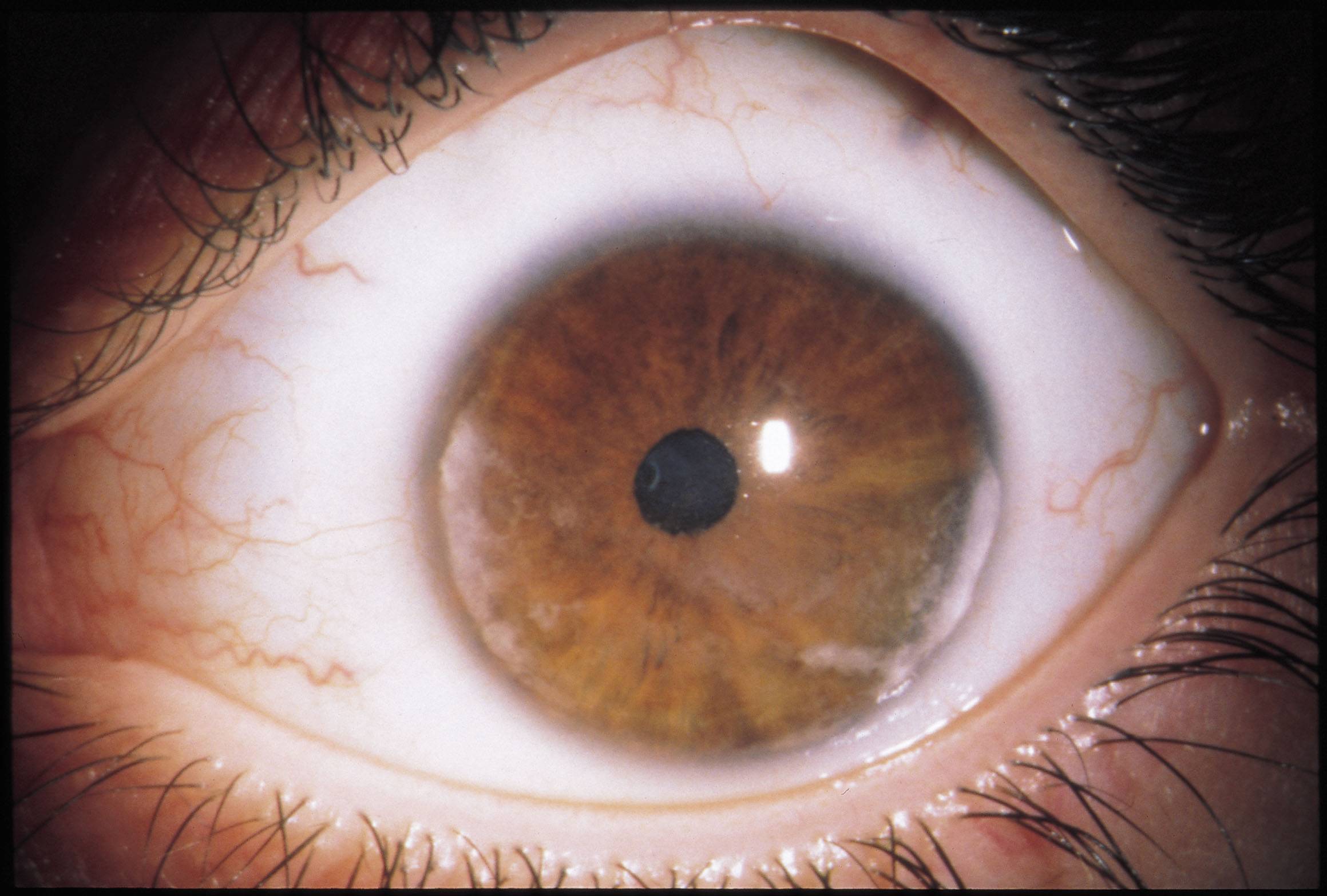
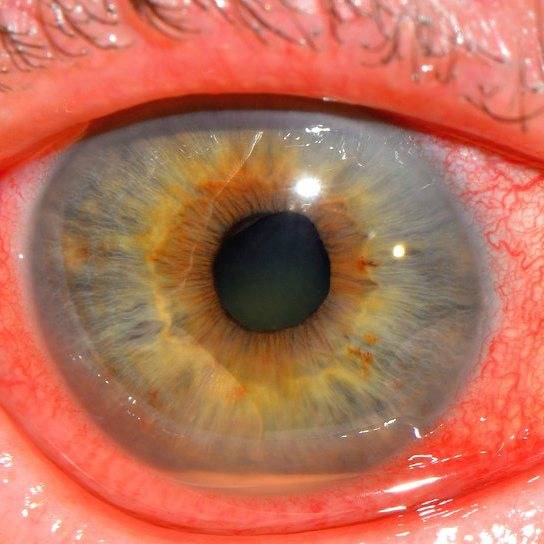
При диагностике переднего увеита, офтальмолог обращает внимание на клеточные элементы, гнойный или фибринозный экссудат во внутриглазной жидкости передней камеры, а также ее опалесценцию. На осмотре также могут быть обнаружены отложения на задней роговичной поверхности – преципитаты и характерные узелки Кеппе на зрачковом крае радужки либо в средней зоне на ее передней поверхности отложения – узелки Буссака
Характерными для данной формы заболевания являются задние или передние синехии – сращения радужки и окружающих тканей, ее изменения атрофического характера. Нередко выявляется различие в цвете одного и второго глаза (гетерохромия), патологические сосуды в радужной оболочке (рубеоз), пониженный или повышенный уровень ВГД.
Средний увеит. Заболевание сопровождается возникновением плавающих в поле зрения помутнений, отсутствием боли, но снижением остроты зрения и легкой фотофобией.
Задний увеит. Клиническая картина заднего увеита практически идентична таковой при среднем увеите и включает: затуманивание зрения, снижение его остроты, возникновение плавающих помутнений, отсутствии болевых ощущений, фотопсии и искажение изображения, покраснение глаза и светобоязнь. Если при заднем увеите появились болевые ощущения, это свидетельствует о вовлечении в процесс воспаления передней камеры глаза либо о возникновении бактериального эндофтальмита или заднего склерита.
Осмотр со щелевой лампой, как правило выявляет присутствие в стекловидном теле клеточного экссудата, преретинальные и интраретинальные экссудативные и геморрагические очаги различного вида и формы, в неактивной стадии способные превращаться в участки рубцевания и атрофии с вовлечением окружающих тканей.
Панувеит. Пациенты с этой формой заболевания обычно отмечают все перечисленные ранее симптомы.
Диагностика
Обследование пациента при подозрении на развитие увеита включает ряд процедур:
- Визометрия. Анализ остроты зрения с помощью офтальмологических таблиц.
- Периметрия. Оценка оптических полей, выявление «слепых» участков.
- Тонометрия. Измерение внутриглазного давления.
- Биомикроскопия. Детальный осмотр структур зрительного аппарата под микроскопом.
- Исследование реакций зрачка на световые раздражители.
- Ультразвук глаза.
- Гониоскопия. Методика, направленная на анализ состояния передней камеры органа зрения.
Для обнаружения заднего увеита дополнительно назначают лазерную томографию сетчатки, ангиографию сосудистой системы ока. В некоторых случаях чтобы уточнить причину, спровоцировавшую недуг, требуется проведение электроретинографии и реоофтальмографии.
Дополнительно может потребоваться консультация ревматолога, аллерголога и т. д. Для постановки точного диагноза назначается ряд лабораторных тестирований:
- RPR-обследование.
- Выявление антител к хламидиям, герпесу, токсоплазме и т. д.
- Обнаружение С-реактивного протеина, ревматоидного фактора и т. п.