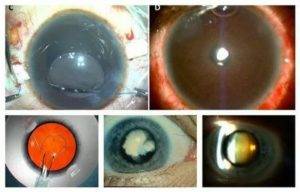
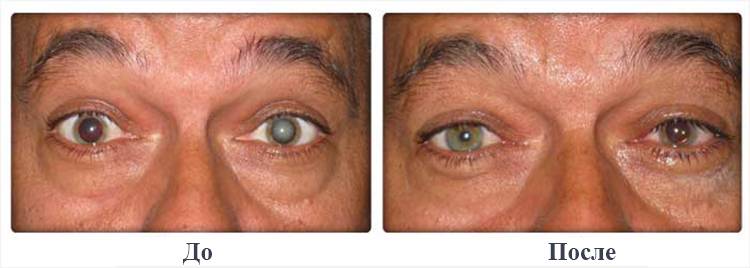
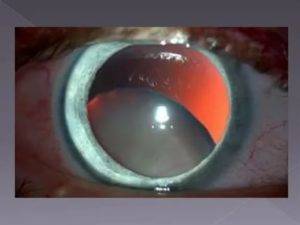
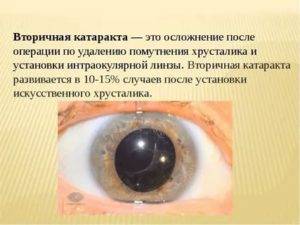
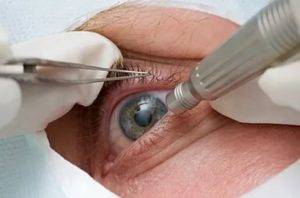
Вторичная катаракта
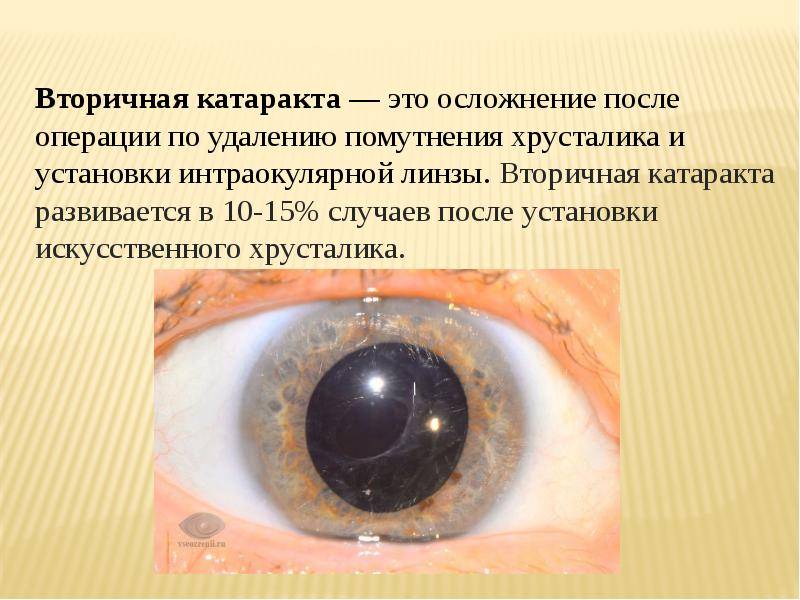
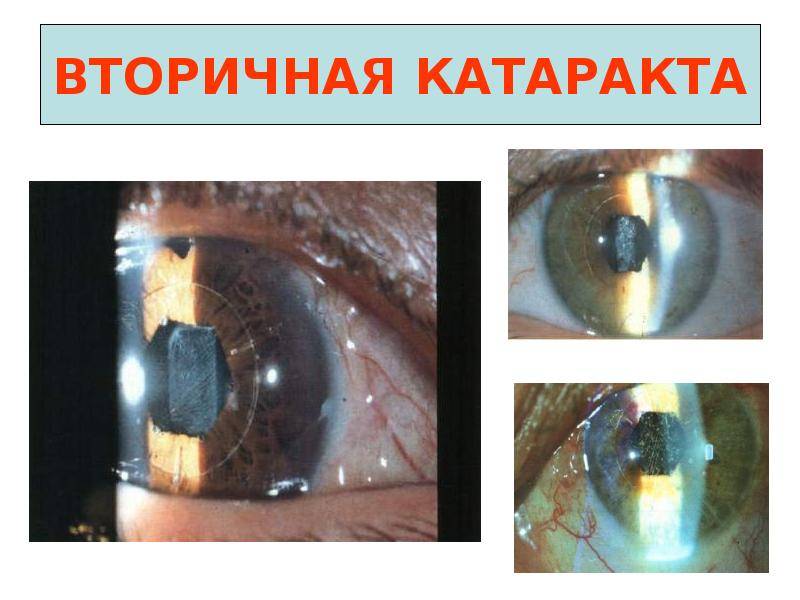
Вторичная катаракта – это позднее осложнение, которое возникает у пациентов после перенесенной хирургической операции по замене хрусталика. Патология проявляет себя медленным снижением остроты зрения, которое постепенно сводит на нет все результаты, достигнутые после проведенного хирургического вмешательства. По различным данным статистики данное осложнение может проявляться в 10–20% случаев.
Симптомы и причины вторичной катаракты
Проявления патологического процесса у пациентов, перенесших операцию по замене хрусталика таковы:
- постепенное ухудшение зрения;
- засветы в глазах, возникающие от солнечного света и источников освещения;
- проявляющаяся туманность зрения.
Нужно понимать, что артифакия – замена помутневшего хрусталика интраокулярной линзой, является довольно серьезным вмешательством, после которого возможно возникновение различных осложнений. Из них вторичная катаракта глаза является, пожалуй, самым распространенным. Однако не следует путать ее с другими послеоперационными осложнениями. Например, двоение глаза при вторичной катаракте не наблюдается, этот симптом относят к признакам смещения искусственного хрусталика (интраокулярной линзы).
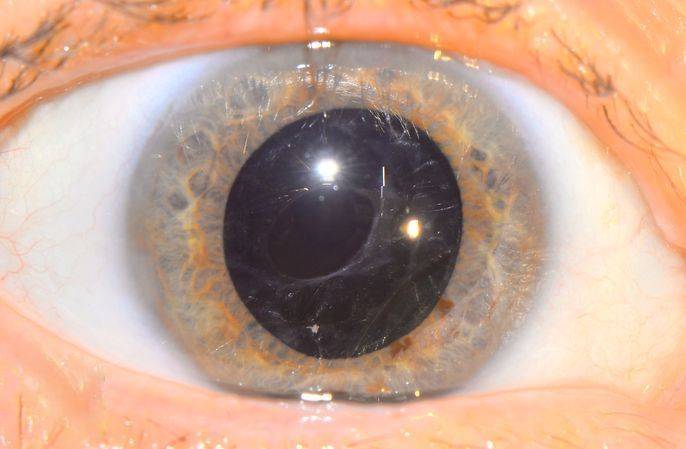
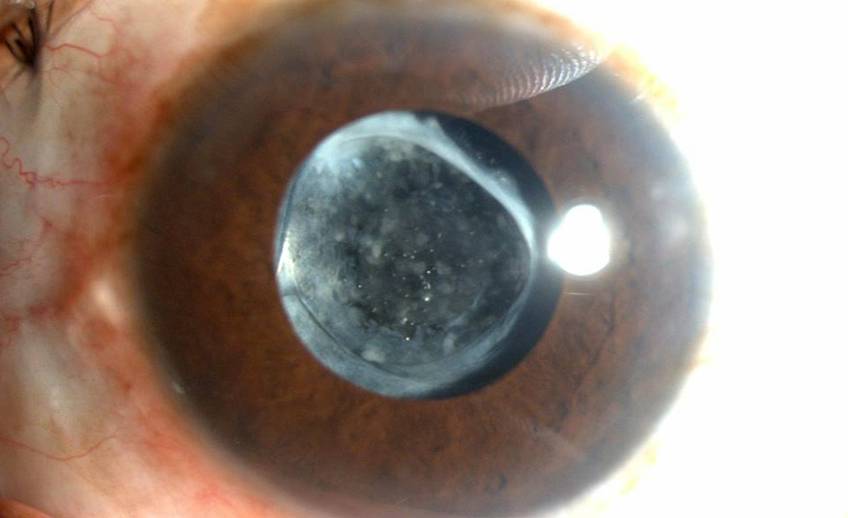
Вторичная катаракта возникает вследствие хирургического воздействия, направленного на устранение первичной формы заболевания. Развитие этого осложнения связано с патологическим разрастанием эпителиальной ткани на поверхности задней капсулы хрусталика. По этой причине происходит снижение прозрачности, образование помутнения и снижение остроты зрения.
Необходимо отметить, что проявление вторичной катаракты никак не связано с непрофессионализмом офтальмолога, проводившего хирургическое вмешательство, а является результатом клеточных реакций, происходящих в капсульном мешке, которые обусловлены индивидуальными особенностями организма.
Лечение вторичной катаракты
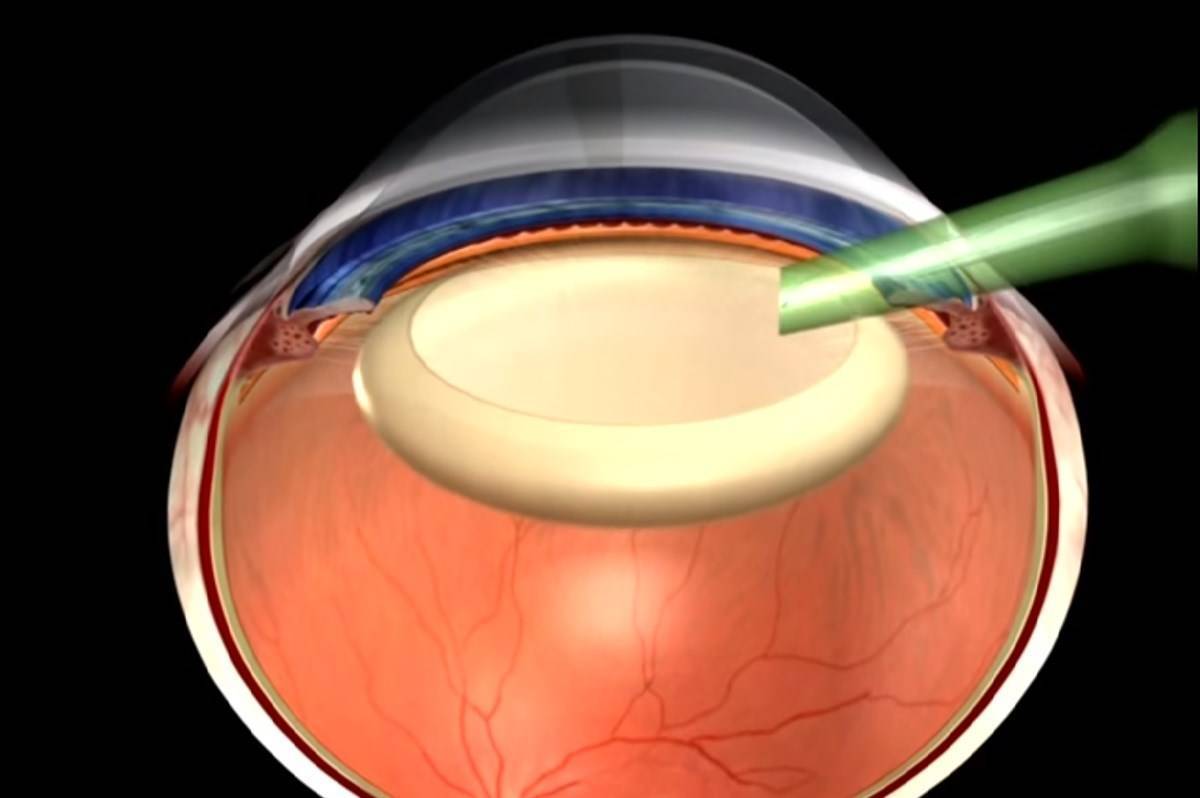
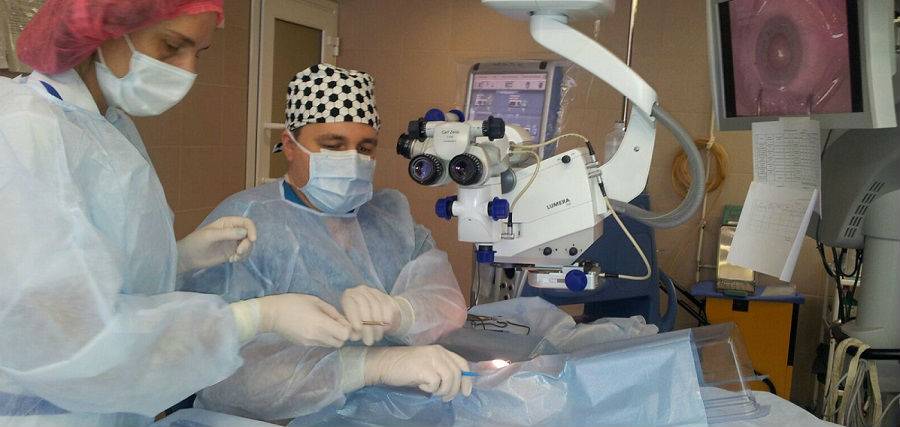
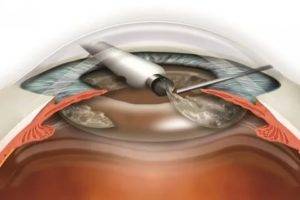
Единственным способом лечения данного осложнения является удаление вторичной катаракты хирургическим путем, которое позволяет устранить помутнения и разрастание эпителиальной ткани. При этом повторная замена хрусталика при катаракте. как правило, не требуется. В настоящее время самой распространенной методикой проведения хирургического лечения является лазерная дисцизия – удаление катаракты лазером. Суть этой процедуры состоит в воздействии на помутневшие участки поверхности задней капсулы хрусталика.
Лазерная операция на вторичную катаракту очень эффективна и безопасна и в 90% случаев помогает восстановить остроту зрения. Для ее осуществления используется очень точная лазерная система – YAG лазер, который позволяет очень тонко воздействовать на ткани, удаляя только помутневшую часть капсулы хрусталика в проекции оптической оси глаза. Операция по вторичной катарактепроводится амбулаторно и не причиняет пациентам существенного дискомфорта. При отсутствии осложнений через пару часов после операции человек может отправляться домой. В послеоперационном периоде ограничения минимальны.
В большинстве случаев для успешного излечения при диагнозе вторичная катаракта после замены хрусталика, операция лазерной дисцизии проводится только один раз, а повторное осуществление процедуры требуется крайне редко.
Осложнения после удаления вторичной катаракты
Воздействие точного лазерного оборудования при лечении вторичной катаракты малотравматично, что снижает вероятность возникновения осложнений. Однако в редких случаях все же возможно развитие нежелательных последствий. К таковым относятся:
- Повреждение искусственного хрусталика (интраокулярной линзы) лучом лазера. Причиной обычно является плохая калибровка устройства. Вследствие этого на линзе могут появляться точки или полоски, в некоторой мере ухудшающие зрение пациента.
- Кистозный отек сетчатки глаза, который обычно развивается, если лечение проводится менее чем через полгода после первичного хирургического вмешательства.
- Регматогенная отслойка сетчатки – очень редкое осложнение, обусловленное сложной глазной миопией.
- Инфицирование глаза, возникающее вследствие недостаточной гигиены или несоблюдения послеоперационных рекомендаций врача.
Где провести лечение вторичной катаракты?
В Москве цена на операцию повторная катаракта довольно высока и качество лечения может существенно отличаться. Клиника АРТОКС на Юго-Западной предлагает своим пациентам современное и эффективное лечение вторичной катаракты лазером. Цена на операцию является доступной, а большой опыт наших офтальмологов поможет Вам вернуть хорошее зрение.
Основные виды катаракты
Расположение катаракты, её локализация в хрусталике имеет для хирургов-офтальмологов большое значение: от них зависят стратегия и тактика как самой операции и применяемых для неё средств и методов, так и послеоперационного выхаживания больных
Поэтому, при похожести признаков, важно определить тип катаракты
Ядерная
При таком виде катаракты в первую очередь мутнеет центральная часть хрусталика. Болезнь более характерна для пожилого возраста, и её коварство в том, что помутнение белковой жидкости постепенно и человек не обращает внимания на медленное ухудшение оптических характеристик глаза, что часто кончается слепотой.
Субкапсулярная катаракта
Развивается в ещё более позднем возрасте (обычно после 60 лет), хотя этот вид катаракты бывает связан и с периодом, когда наступает половозрелость, то есть в возрасте около 20 лет, что бывает при нестабильной работе желез внутренней секреции.
Субкапсулярная форма характерна помутнением задней, обращённой сетчатке (реже – передней) полусферы хрусталика. Её считают осложнённой формой болезни.

Кортикальная
Диагностируется проще и чаще других видов. Имеет чёткую классификацию развития: начальная, незрелая, зрелая и перезрелая. При таком виде катаракты хрусталик начинает мутнеть со своих внешних краёв неравномерно, в виде «спиц колеса» и клиньев, направленных своими остриями к центру зрачка. Представляет собой потерю прозрачности корки капсулы хрусталика, поэтому кортикальную катаракту называют ещё и «корковой».
Диагностика
Первое, и самое важное, что должен сделать пациент — рассказать врачу о своих негативных ощущениях. Даже если его опасения окажутся напрасными, лучше перестраховаться
Чаще всего врачи используют стандартный офтальмологический осмотр. При осмотре с помощи щелевой лампы хорошо видна пелена на поврежденном хрусталике. Усли у врача остаются сомнения, он может прибегнуть к следующим методикам исследования:
- измерения остроты зрения;
- замер давления внутриглазного дна;
- биометрия роговицы;
- изучение уровня периферического зрения.
Данные меры помогают поставить взвешенный диагноз, после чего прописывается лечение.
Своевременная диагностика и лечение помогут избежать потери зрения
Ищем “корень зла” – причины возникновения воспаления роговицы глаза.
Код по МКБ-10
Q12.0 Врожденная катаракта.
Послеоперационный уход
Опасность болезни или что будет, если не делать операцию
При отсутствии лечения катаракты около половины пациентов теряют зрение или приобретают такие необратимые заболевания, как глаукома, отслоение сетчатки, косоглазие.
Возможные осложнения болезни
Развитие болезни может привести к развитию таких осложнений:
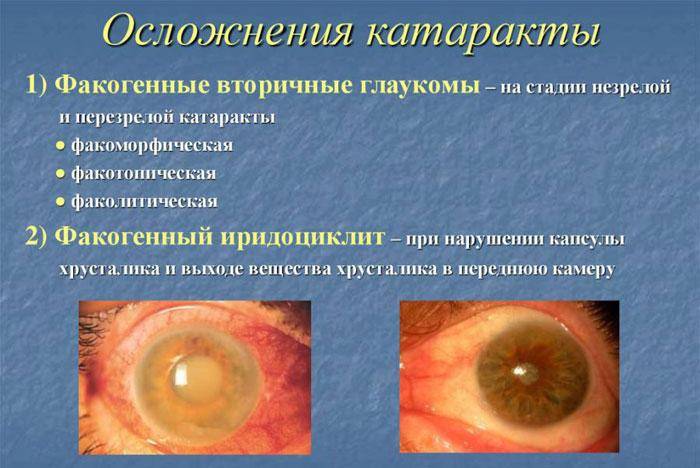
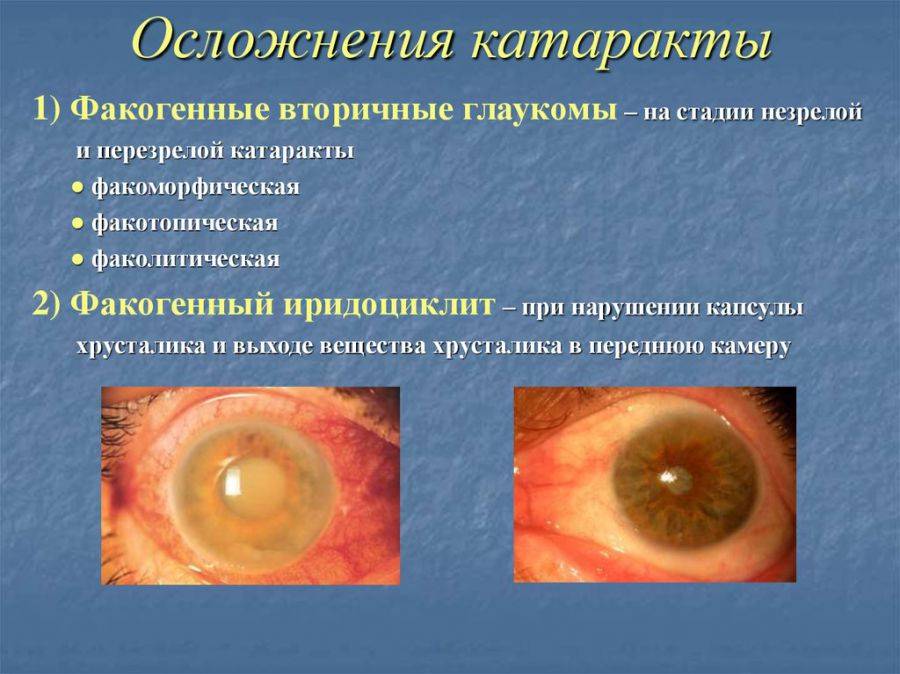
Факогенная глаукома
Оставленная без лечения катаракта может спровоцировать резкое повышение внутриглазного давления в результате затрудненного оттока внутриглазной жидкости, которое вызывает увеличенный в размере хрусталик.
Факолитический иридоциклит
Патология сопровождается воспалением ресничного тела и радужной оболочки глаза, при котором больной испытывает сильные головные боли. Сосудистая сетка органа зрения приобретает красноватый или синюшный оттенок. Подвижность зрачка резко снижается.
Для заболевания характерно снижение остроты зрения в результате нарушения зрительной функции, также наблюдается атрофия сетчатки глаза, отсутствие реакции на свет, при этом структурные изменения в органах зрения не происходят. Обычно болезнь появляется вследствие врожденной катаракты. Лечение проводится только хирургическим путем.
Возможные осложнения
Восстановление организма после удаления катаракты
Реабилитация после операции занимает продолжительное время (может длиться до полугода). Условно его можно поделить на три стадии:
- Первая стадия – самая тяжёлая, по времени занимает первую неделю после операции. В этот период могут отмечаться боли и отечность в области глаз. Такие проявления являются обычной ответной реакцией организма на вмешательство. В течение первой недели больной замечает улучшение зрения
- Второй этап – с восьмого дня по тридцатый. В этот период качество зрения не стабильно. Необходимо не перегружать глаза. Следует ограничить просмотр телевизора, чтение книг, работу за компьютером. Возможно для этого понадобятся очки.
- Третий этап – следующие 4-5 месяцев.
Особенности послеоперационного периода
В послеоперационном периоде есть свои особенности. Давайте рассмотрим их:
- После операции обычно надевают повязку, которую не желательно снимать в течение половины суток после операции. Эта повязка защищает глаза от пыли, дыма и прочих агрессивных веществ, а также от яркого света.
- После снятия повязки глаза стоит обработать антисептическим раствором (фурациллином, хлоргекседином).
- В первые несколько недель нужно капать в глаза противовоспалительные капли. Для того чтобы не присоединилась вторичная инфекция.
- В течение первой недели врачи не советуют покидать пределы дома без острой необходимости.
- После того как проходят болезненные ощущения в глазах (обычно они продолжаются три – четыре дня) можно читать или смотреть телевизор, но все-таки время таких мероприятий следует ограничить до минимума.
От чего зависит длительность реабилитационного периода?
Пациентов нередко волнует, как долго длится период восстановления. И почему у некоторых он длится дольше, чем у других. Так давайте выясним от чего зависит срок сосстановления.
- В первую очередь , конечно, от состояния пациента до операции. Закономерность простая: чем хуже состояние больного, тем дольше будет происходить восстановление.
- Также срок реабилитации зависит от типа вмешательства. Большую роль играет то, как именно вам проводили удаление катаракты: ультразвуковым или лазерным методом.
Какие рекомендации следует соблюдать?
После замены хрусталика нужно с особой тщательностью заботиться о своем состоянии. Общие рекомендации:
Избегайте нагрузки на глаза
Это, пожалуй, самое важное правило. Нагрузку на глаза следует избегать весь реабилитационный период
При желании, вы можете немного почитать книгу, посмотреть телевизор или поработать за компьютером через один-два дня после выписки. Но если у вас устают глаза, то нужно немедленно прекратить нагрузку.
В течение первого месяца следует не водить автомобиль. Так как это перегружает глаза и может спровоцировать развитие осложнений.
Соблюдать режим сна. В первый месяц нельзя допускать недосыпов. Специалисты в послеоперационный период рекомендуют десятичасовой сон. Также имеются ограничения по положению во время сна. Недопустимо спать на животе и на том боку, со стороны которого был прооперирован глаз. Лучшей позой является лежа на спине.
Соблюдать правила гигиены
После вмешательства местные защитные силы организма ослаблены, поэтому стоит особенно осторожно относиться к гигиеническим процедурам. В течение двух первых недель врачи советуют исключить использование косметики, а также попадания воды, мыльной пены, пыли в глаза
Мыть голову следует наклонив ее назад, а не вперед.
Избегать физических нагрузок рекомендуется первый месяц. Исключите все виды занятия спортом: тренажерный зал, гимнастика, йога, конный спорт, прыжки, плавание. Так же следует огранить подъем тяжестей, не рекомендуется поднимать более трех килограмм. Также категорически запрещено находиться в положении вниз головой. Чрезмерные физические нагрузки грозят вам серьезными осложнениями: повышается давление, в том числе внутриглазного и сосуды могут не выдерживать и образуются кровоизлияния.
Запрещено применение высоких температур. Это так же может послужить развитию глазных кровотечений. В первый месяц запрещено ходить в баню, сауну или находиться под прямым действием солнечных лучей, также следует отложить походы в солярий.
Воздерживайтесь от употребления алкоголя и никотина. Они пагубно влияют на состояние сосудов. Особенно это касается алкоголя, его употребление следует исключить в первый месяц. Курение старайтесь ограничить до минимума.
Патогенез дальтонизма
Чтобы понять суть дефекта, необходимо разобраться в особенностях строения человеческого глаза. В центральной части его сетчатки расположены особые нервные клетки – цветочувствительные рецепторы, именуемые колбами. Для каждого вида колб характерно наличие пигмента, восприимчивого к основным цветам спектра (красному, зеленому, синему). Как лечить неврит зрительного нерва мкб 10 можно прочитать тут.
Существует несколько разновидностей дальтонизма, каждая из которых имеет разную степень нарушения цветовосприятия
При отсутствии одного или нескольких таких пигментов можно делать вывод про тот или иной вид дальтонизма.
Наследственный характер заболевания связан с передачей мутационного Х-хромосома, носителем которого может быть только женщина. Мужские клетки состоят из Х и У хромосом и это генетическое нарушение не компенсируется в связи с отсутствием дополнительной, «запасной» Х-хромосомы. Это основная причина, по которой процент мужского дальтонизма значительно превышает женский. А вот атрофия зрительного нерва приводит к потере зрения.
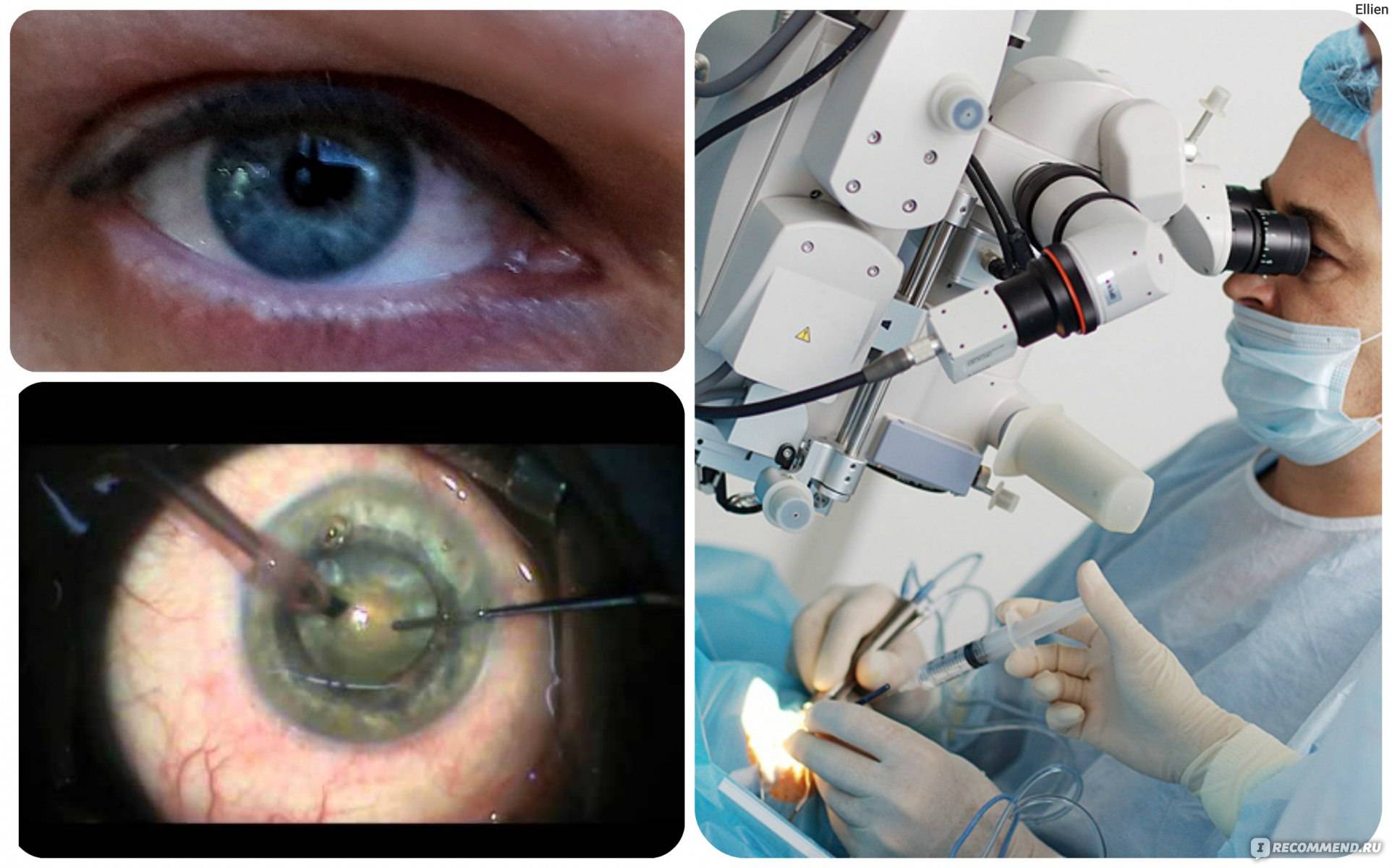
Как проходит операция (этапы, анестезия)
Осложнения катаракты
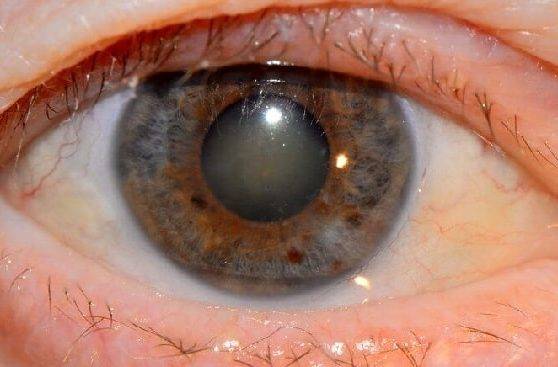
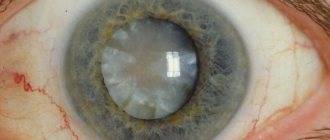
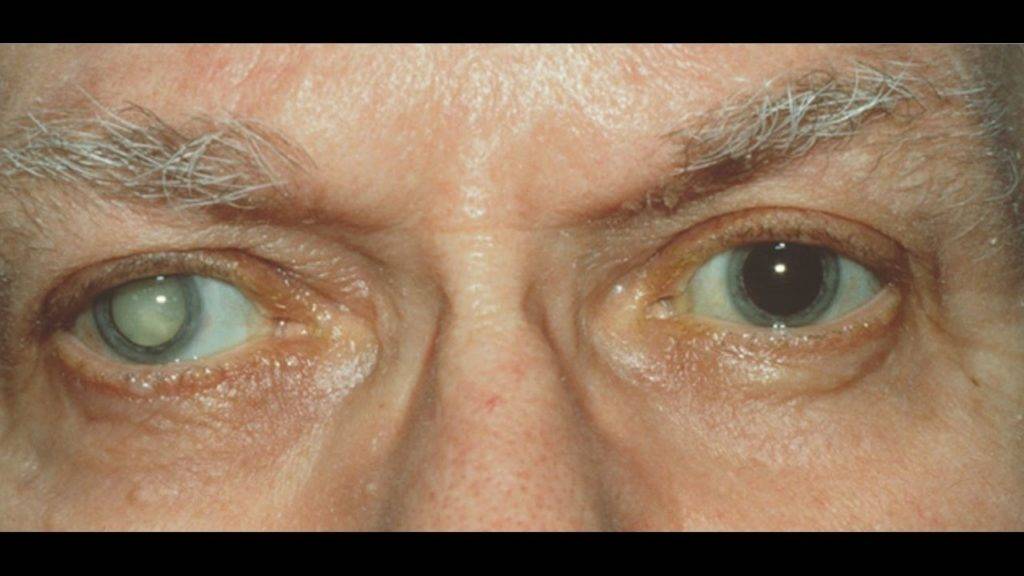
Катаракта является офтальмологическим заболеванием, при котором вследствие частичного либо полного помутнения хрусталика возникают нарушения зрения различного уровня, которые при отсутствии своевременного лечения могут привести к слепоте. Существует катаракта травматическая, врожденная, осложненная, лучевая и катаракта, которая вызвана общими заболеваниями организма. Наиболее распространенной является старческая (возрастная) катаракта, развивающаяся у людей, достигших 50-летнего возраста и старше.
В случае, если была выявлена катаракта, и для лечения назначено хирургическое вмешательство, не стоит пренебрегать рекомендациями врача и откладывать лечение на длительный срок. Сформировавшаяся катаракта приводит к существенному увеличению в размерах хрусталика глаза, который, занимая значительную область передней камеры, нарушает отток жидкости внутри глаза, что может провоцировать повышенное глазное давление и привести к такому тяжелому осложнению, как вторичная глаукома.
Повышенная ввиду наличия глаукомы нагрузка на зрительный нерв и другие структуры глаза ведет к нарушению кровообращения, вследствие чего кора головного мозга перестает получать сигналы. Этот необратимый процесс неизбежно ведет к ухудшению зрения (в особенности периферического), утраченное зрение не поддается восстановлению. Во избежание безвозвратного ухудшения зрения необходимо своевременное проведение лечения.
Послеоперационные осложнения катаракты
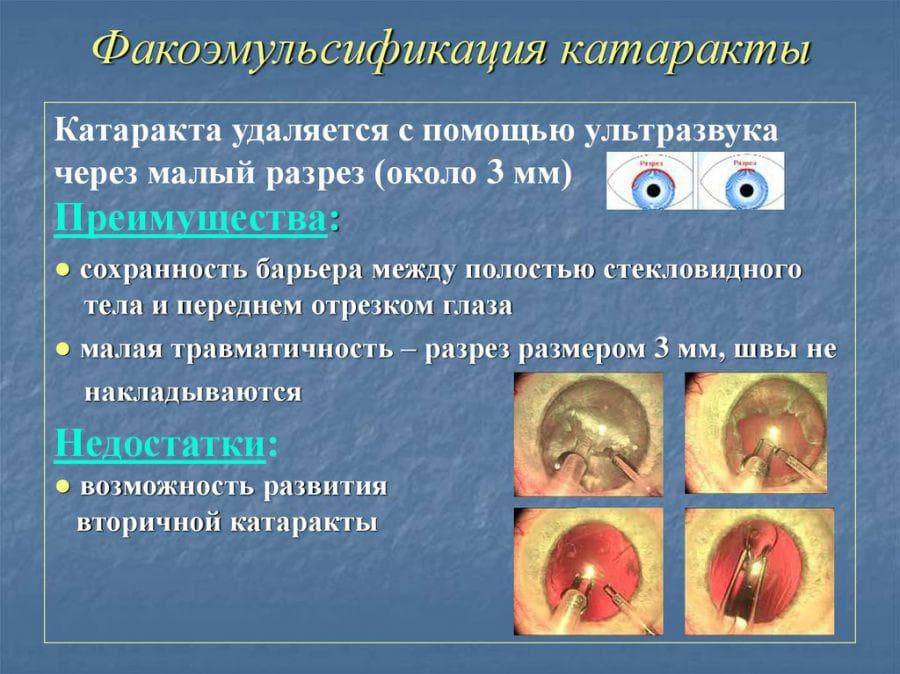
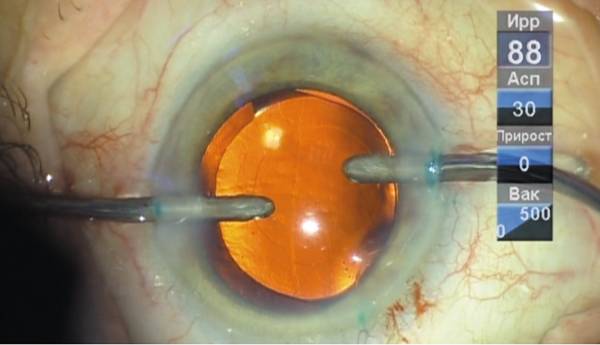
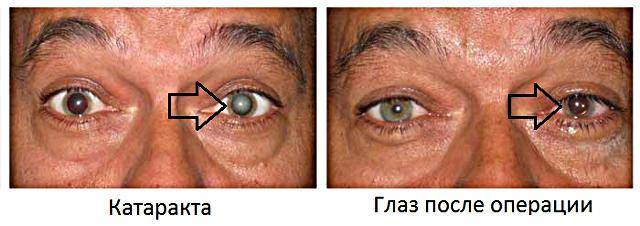
Операция по удалению мутного хрусталика (экстракция катаракты) является быстрой, простой и, как правило, безопасной операцией. Однако даже при проведении данного хирургического вмешательства опытным хирургом иногда возникает ряд осложнений.
Осложнения хирургии катаракты подразделяются на интраоперационные (возникающие во время проведения операции) и послеоперационные.
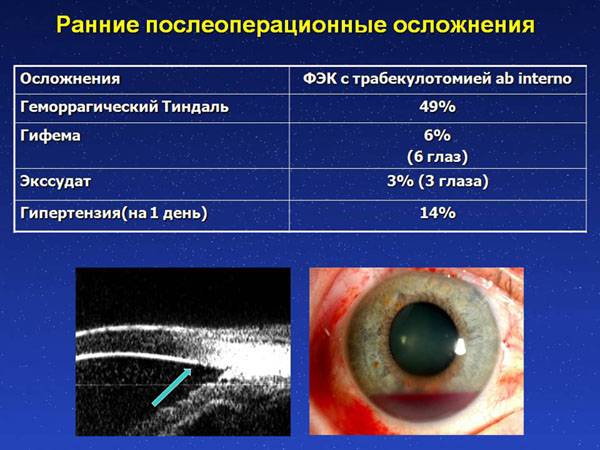
Послеоперационные осложнения, вероятность развития которых небольшая и составляет лишь около 1,5% случаев, могут быть ранними или поздними.
Ранние послеоперационные осложнения
Ранние послеоперационные осложнения заключаются в следующих патологических процессах:
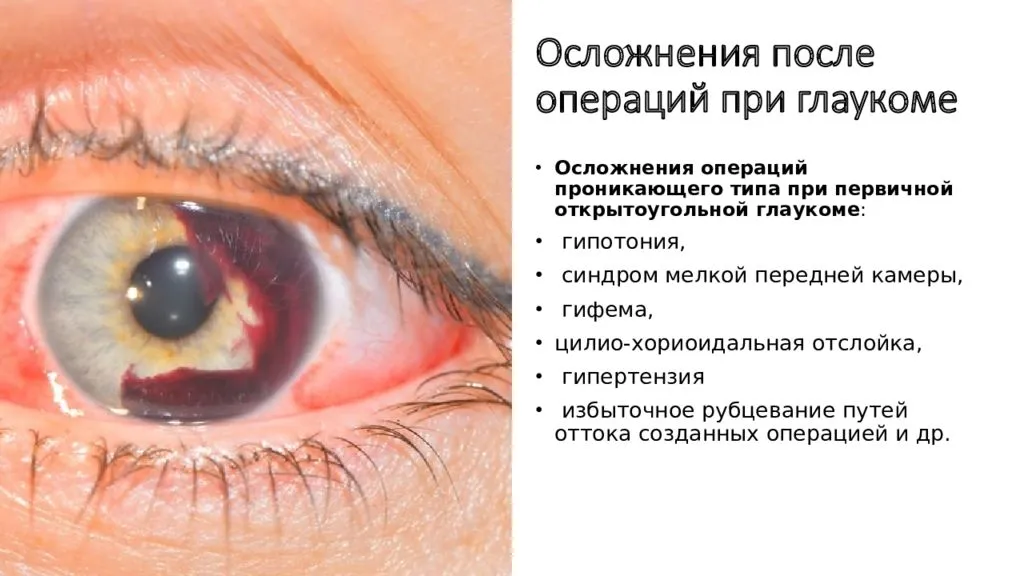
- кровоизлияние в переднюю глазную камеру – редкое осложнение, связанное с повреждением радужной оболочки во время проведения хирургического вмешательства;
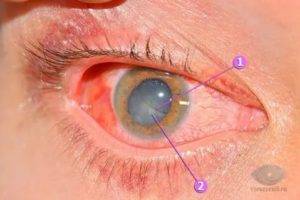
- воспалительная реакция (увеит, иридоциклит) – осложнение, возникающее вследствие операционной травмы, предупредить которое можно путем введения в конце операции под конъюнктиву препаратов антибактериального и противовоспалительного действия;
- повышение внутриглазного давления – осложнение, которое может возникнуть в силу ряда причин: засорение вискоэластиками дренажной системы в случае их плохого вымывания из глазной полости, развитие зрачкового блока и т.д.;
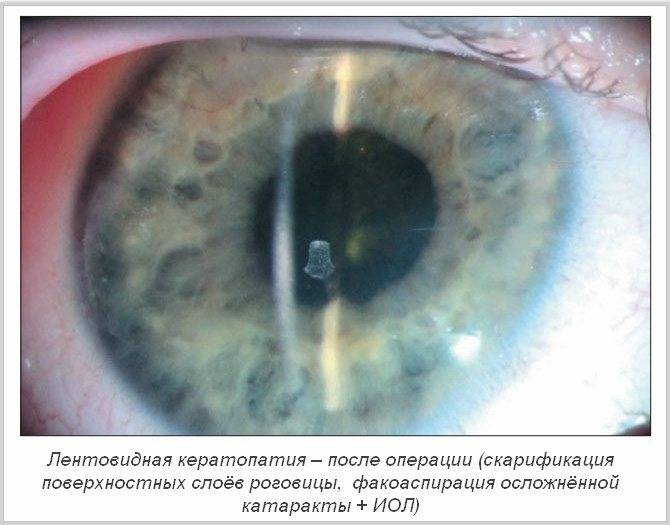
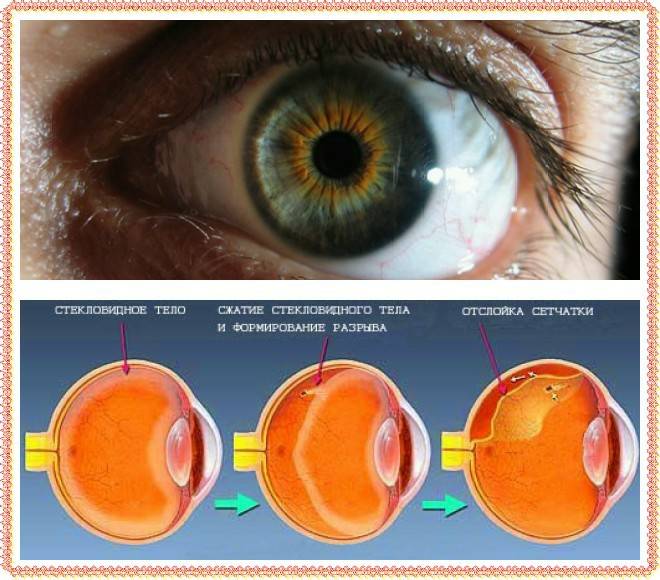
- отслоениесетчатки – осложнение, возникающее при наличии таких предрасполагающих факторов, как послеоперационная травма глаза, близорукость, некоторые другие осложнения после операции;
- смещение искусственного хрусталика глаза – в случае неправильной фиксации в капсульном мешке искусственной линзы, а также несоответствия опорных размеров капсульного мешка и хрусталика.
Поздние послеоперационные осложнения
К поздним осложнениям после операции по удалению катаракты относятся:
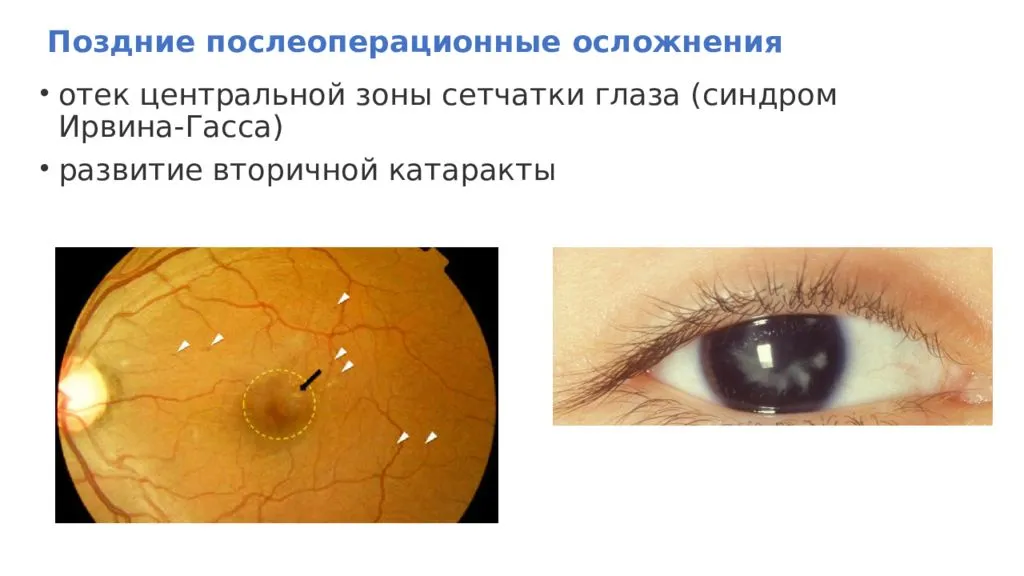
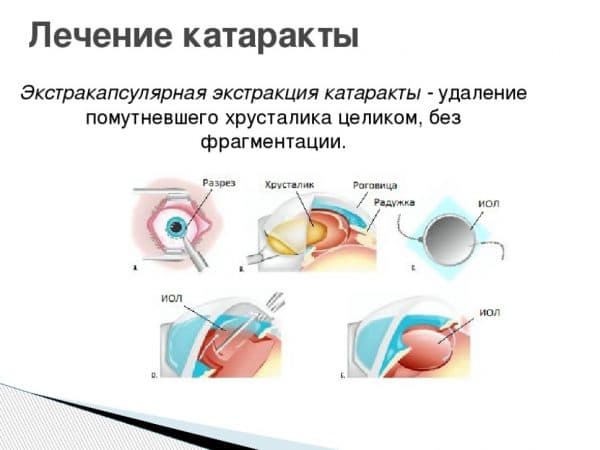
- отек макулярной области сетчатки, вызванный вмешательством на переднем сегменте глазного яблока, развивающийся после проведения экстракапсулярной экстракции катаракты чаще, чем после факоэмульсификации (может возникнуть через 1-4 месяца после хирургического вмешательства);
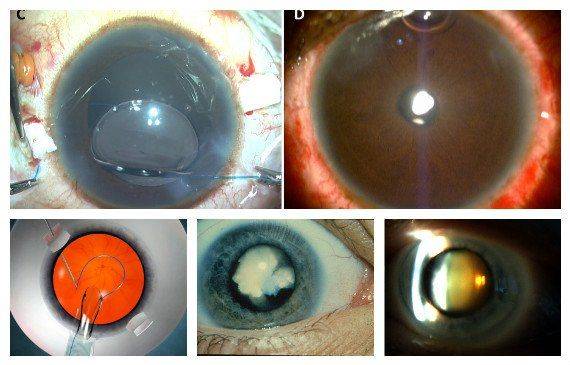
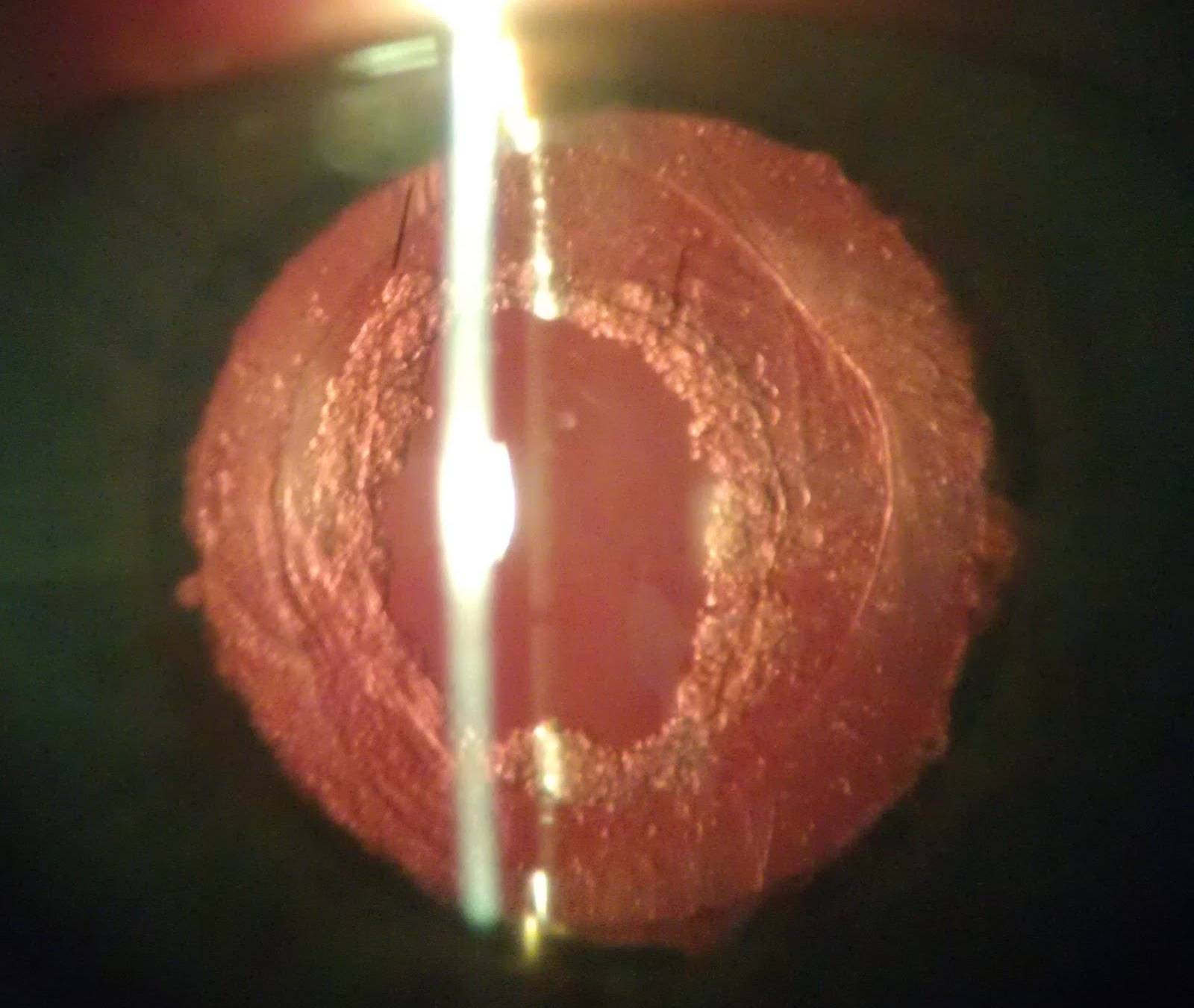
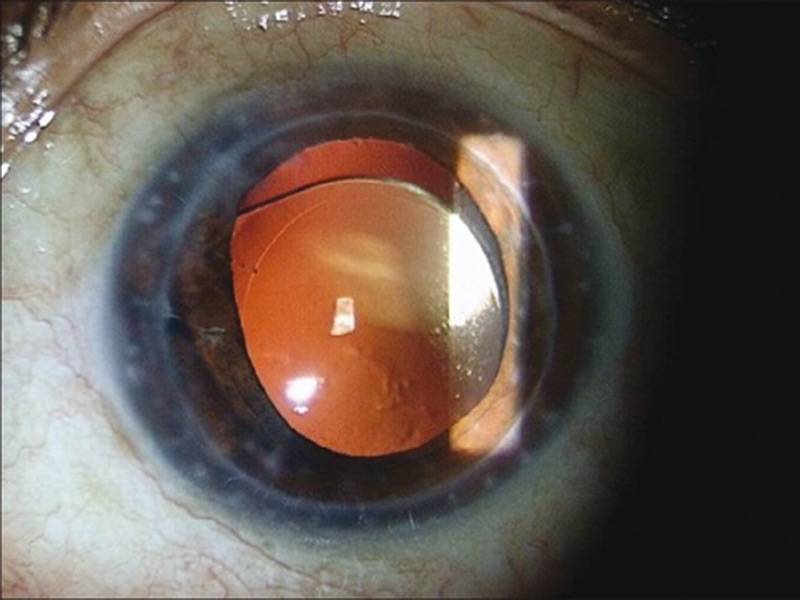
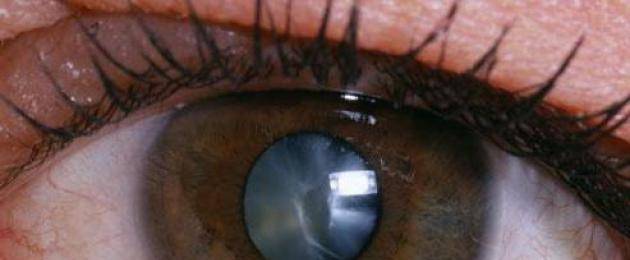
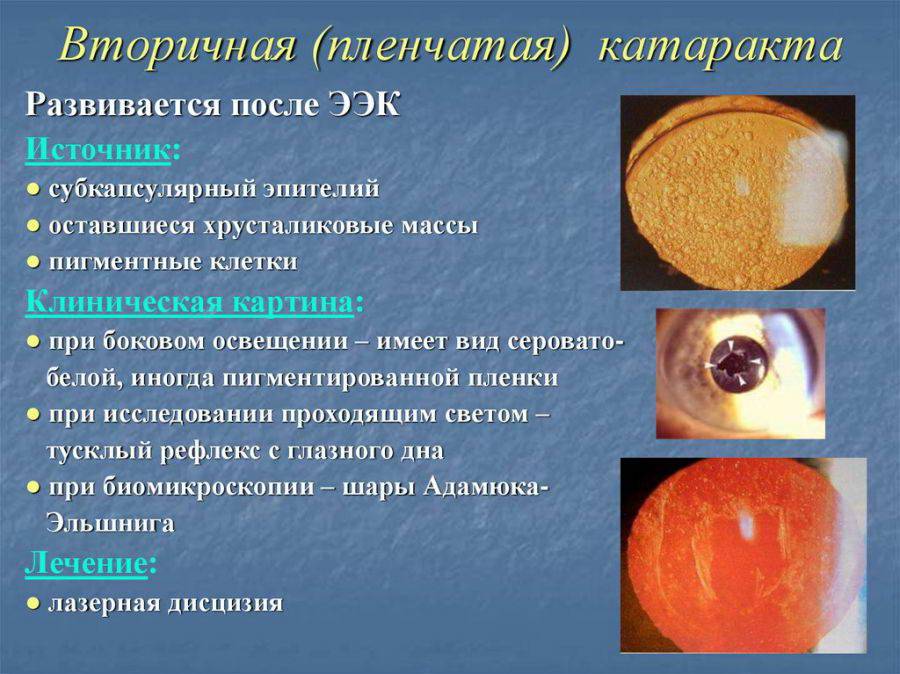
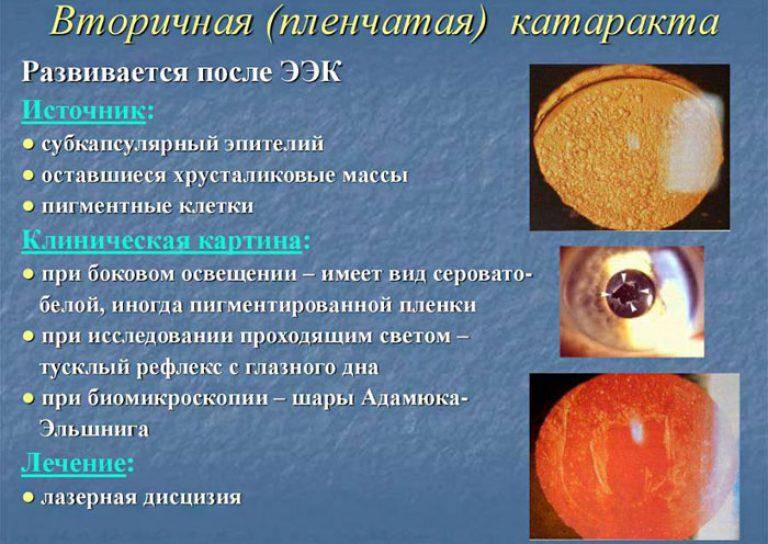
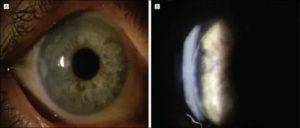
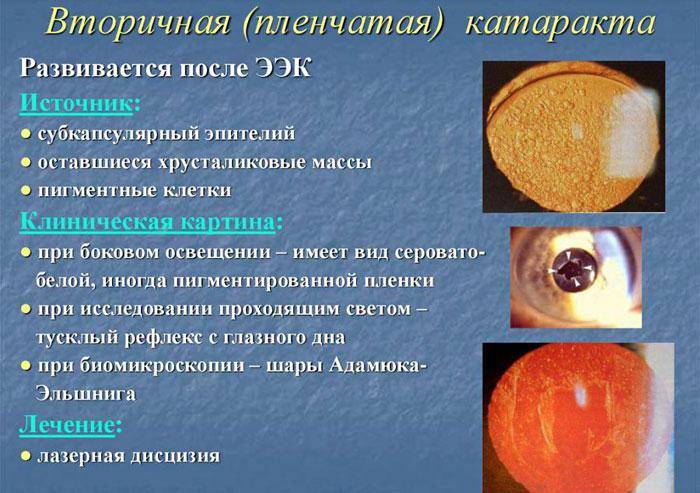
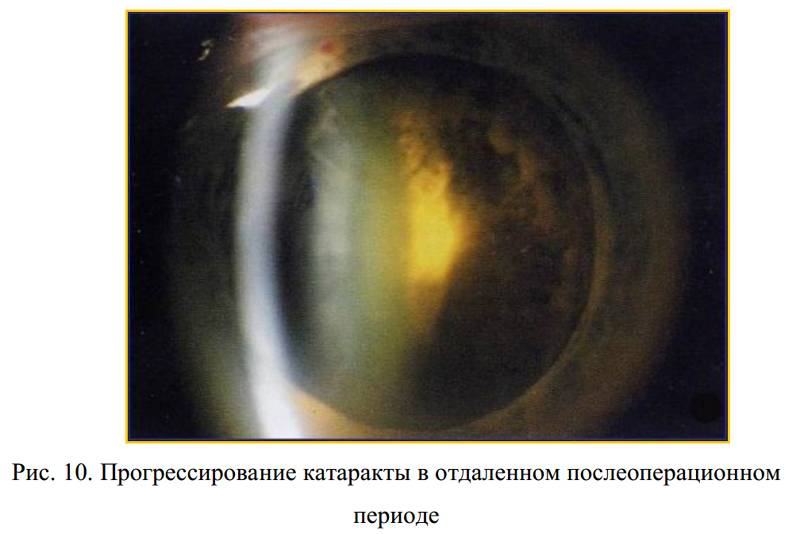
- вторичная катаракта – одно из самых распространенных послеоперационных осложнений, развивающееся вследствие преобразования в волокна неудаленных эпителиальных клеток хрусталика. Волокна непрозрачные, не являются функционально и структурно полноценными, имеют неправильную форму. В процессе их перемещения из зоны роста в центральную зону происходит помутнение, приводящее к снижению остроты зрения. Для того чтобы предотвратить возникновение вторичной катаракты проводят полировку капсулы хрусталика с удалением клеток. Развитие вторичной катаракты может происходить как через месяц после проведения хирургического вмешательства, так и через несколько лет после него.
https://youtube.com/watch?v=Zb7_glviWRk
Смещение интраокулярной линзы
Смещение интраокулярной линзы встречается редко, но может сопровождаться как оптическими дефектами, так и нарушениями структур глаза. При смещении края интраокулярной линзы в область зрачка больных беспокоят зрительные аберрации, блики и монокулярная диплопия.
Причины
- Смещение интраокулярной линзы в основном возникает при операции. Может быть обусловлено диализом цинновой связки, разрывом капсулы, а также может произойти после обычной факоэмульсификации, когда одна гаптическая часть помещается в капсульную сумку, а вторая – в цилиариую борозду.
- Послеоперационными причинами являются травмы, раздражение глазного яблока и сокращение капсулы.
Лечение миотиками благоприятно при незначительном смещении. Существенное смещение интраокулярной линзы может потребовать ее замены.
[], [], [], [], [], [], [], [], []
Как предотвратить развитие осложнений
Снизить риски развития осложнений можно путем соблюдения несложных рекомендаций в послеоперационный период:
Избегать физического перенапряжения и резких повторов головы.
Исключить попадание воды в глаза во время принятия душа, а посещение бассейна и сауны отложить на месяц.
Ограничить чтение и просмотр телевизора, чередуя отдых и зрительные нагрузки.
Придерживаться здорового питания и употреблять дополнительно витамины для поддержания иммунной системы.
Отказаться от употребления алкоголя.
Ограничить подъем тяжестей, а лучше вообще отказаться от физических нагрузок.
Не садиться за руль автомобиля.
Соблюдать осторожность, чтобы исключить любые риски травмирования глаз.
Также немаловажным является регулярное послеоперационное наблюдение у офтальмолога для обеспечения постоянного контроля состояния глаз и процесса заживления.
Причины
Несмотря на то что истинные причины до сих пор изучаются специалистами, установлены провоцирующие причины данного осложнения:
Признаки афакии глаза
- отягощенная наследственность;
- возрастные изменения;
- механические повреждения;
- воспалительные процессы;
- ультрафиолетовое излучение;
- нарушение метаболизма;
- заболевания глаз – миопия, глаукома;
- нарушение метаболизма;
- радиация;
- нарушение обмена веществ;
- прием препаратов со стероидами;
- вредные привычки (курение, алкоголизм);
- интоксикация.
Специалисты отмечают роль некачественно проведенной операции и врачебной ошибки в возникновении осложнения. Возможно, что вся проблема заключается в реакции клеток капсулы хрусталика на искусственный материал.
Дислокация ЗК-ИОЛ в полость стекловидного тела
Дислокация ЗК-ИОЛ в полость стекловидного тела — явление редкое и сложное, свидетельствующее о неправильной имплантации. Оставление интраокулярной линзы может привести к витреальной геморрагии, отслойке сетчатки, увеиту и хроническому кистовидиому отеку макулы. Лечение — витрэктомия с удалением, репозицией или заменой интраокулярной линзы.
При адекватной капсульной поддержке возможна репозиция той же интраокулярной линзы в цилиарную борозду. При неадекватной капсульной поддержке возможны следующие варианты: удаление интраокулярной линзы и афакия, удаление интраокулярной линзы и замена ее на ПК-ИОЛ, склеральная фиксация той же интраокулярной линзы нерассасывающимся швом, имплантация ирис-клипс линзы.
Осложнения После Операции Катаракты
Лицам, которым пришлось столкнуться с такой офтальмологической проблемой, как помутнение хрусталика, знают, что единственной возможностью избавиться от нее является операция по удалению катаракты, то есть имплантация ИОЛ. В США за год выполняется более 3 млн. таких операций, причем 98% из них успешные. В принципе операция эта простая, быстрая и безопасная, однако она не исключает развития осложнений. Какие осложнения после операции катаракты могут появиться и как исправлять их, узнаем, прочитав данную статью.
Виды осложнений
Все осложнения, которые сопровождают имплантацию ИОЛ можно разделить на произошедшие непосредственно во время хирургического вмешательства или же послеоперационные. К послеоперационным осложнениям стоит отнести:
- подъем внутриглазного давления;
- уевит, иридоциклит – воспалительные глазные реакции;
- отслойка сетчатки;
- кровоизлияние в переднюю камеру;
- смещение искусственного хрусталика;
- вторичная катаракта.
Воспалительные глазные реакции
Ответные воспалительные реакции практически всегда сопровождают операцию по удалению катаракты. Именно поэтому сразу по завершению вмешательства под конъюнктиву глаза больного вводят стероидные препараты или же антибиотики широкого спектра действия. В большинстве случаев примерно через 2-3 дня симптомы ответной реакции полностью исчезают.
Кровоизлияние в переднюю камеру
Это довольно редкое осложнение, которое связано с травматизацией или повреждением радужной оболочки во время операции. Обычно кровь самостоятельно рассасывается за несколько дней. Если же этого не происходит, врачи промывают переднюю камеру, а при необходимости и дополнительно фиксируют хрусталик глаза.
Подъем внутриглазного давления
Данное осложнение может появиться в виду засорения дренажной системы высокоэластичными вязкими препаратами, которые применяются во время операции для защиты роговицы глаза и других внутриглазных структур. Обычно закапывание капель, снижающих внутриглазное давление, решает эту проблему. В исключительных случаях появляется необходимость в проколе передней камеры и тщательном ее промывании.
Отслойка сетчатки глаза
Такое осложнение считается тяжелым, а происходит оно в случае травмы глаза после операции. К тому же отслойка сетчатки наиболее характерна для людей с близорукостью. В этом случае офтальмологи чаще всего решаются на операцию, которая заключается в пломбировании склеры – витрэктомии. В случае небольшой площади отслойки может быть проведена ограничительная лазерокоагуляция разрыва глазной сетчатки. Кроме прочего, отслойка сетчатки приводит и к еще одной проблеме, а именно к смещению линзы. Пациенты при этом начинают жаловаться на быструю утомляемость глаз, на болевые ощущения, а также на появившееся двоение при взгляде вдаль. Симптомы эти непостоянные, и обычно исчезают после короткого отдыха. Когда же происходит значительное смещение (1 мм и более), больной ощущает постоянный дискомфорт зрения. Данная проблема требует повторного вмешательства.
Полное смещение линзы
Дислокация имплантированного хрусталика считается наиболее тяжелым осложнением, которое требует безоговорочного оперативного вмешательства. Операция заключается в подъеме хрусталика с последующей его фиксацией в правильном положении.
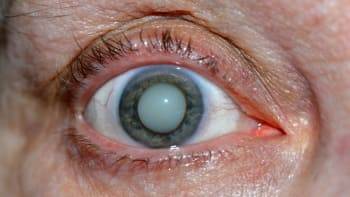
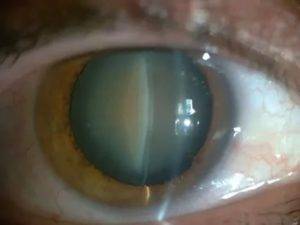
Вторичная катаракта
Еще одним осложнением после операции катаракты является образование вторичной катаракты. Происходит оно из-за размножения оставшихся клеток эпителия от поврежденного хрусталика, которые распространяются в область задней капсулы. Больной при этом ощущает ухудшение зрения. Для исправления такой проблемы необходимо пройти процедуру лазерной или хирургической капсулотомии. Берегите свои глаза!
Послеоперационный период после удаления катаракты — этапы восстановления после операции
Реабилитация после экстракции катаракты зависит от типа вмешательства. Наиболее быстро восстанавливаются пациенты, перенесшие ультразвуковую или лазерную факоэмульсификацию.
Реабилитационный период условно можно разделить на три этапа:
- Первый этап. 1-7 день после операции.
- Второй этап. 8-30 день после операции.
- Третий этап. 31-180 день после операции.

На первом этапе пациент отмечает явное улучшение зрения, но полностью эффект от экстракции катаракты проявляется позже.
Первый этап характеризуется острой реакцией организма на вмешательство. После завершения действия анестезии могут появится боли различной интенсивности в глазу и окологлазничной области. Для купирования боли окулист чаще всего назначает нестероидный противовоспалительный препарат в стандартной дозировке.
Кроме болевых ощущений, пациента на первом этапе послеоперационного периода часто беспокоит отечность век. Ограничения в питании, приеме жидкости, положение во время сна помогают преодолеть это явление без применения лекарственных средств.
Второй этап послеоперационного периода характеризуется нестабильной остротой зрения и требует соблюдения щадящего режима. Для чтения, просмотра телепередач, работой за компьютером могут потребоваться временные очки.
В течение всего второго этапа восстановительного периода пациенту назначают глазные капли по индивидуальной схеме. Обычно врач подбирает противовоспалительные и дезинфицирующие растворы. Кратность введения и доза препарата постепенно уменьшаются.
Третий этап послеоперационного периода занимает большой отрезок времени. В течение всех пяти месяцев сохраняются некоторые ограничения в режиме. Если пациенту была проведена ультразвуковая или лазерная факоэмульсификация, то к началу третьего периода, зрение восстанавливается максимально. При необходимости можно подбирать постоянные очки (контактные линзы).
В том случае, если проводилась экстракапсулярная или интракапсулярная экстракция катаракты, то полное восстановление зрения вероятно только к конце третьего этапа после снятия швов. Тогда же можно будет при необходимости подобрать постоянные очки.