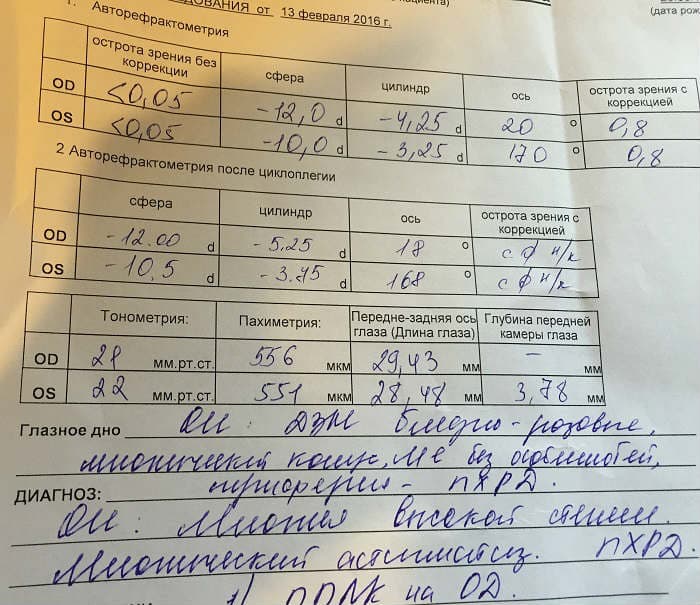
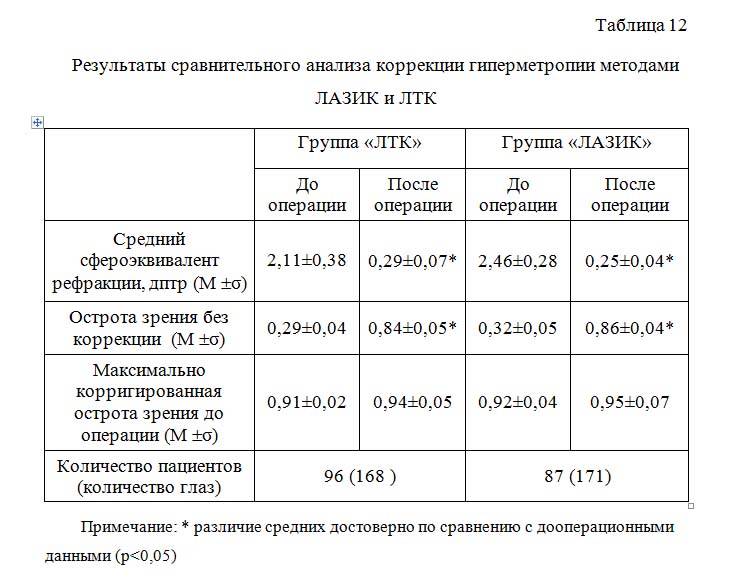
Если анализы плохие
Противопоказания к удалению катаракты бывают разной природы. От них зависит возможность проведение процедуры. Это остается на рассмотрение врача.
- Пожизненные . Врач порекомендует не проводить процедуру, если она вызовет резкое ухудшение самочувствия, риск потери зрения или гибели человека. Например, при возможности инфаркта, инсульта от применяемой анестезии, проведения операции. Пожизненные противопоказания бывают при серьезных психических нарушениях (шизофрения).
- Временные . К ним относятся острые инфекционные и вирусные заболевания, онкологические патологии, воспалительные процессы в глазах, обострение хронической болезни.
Пожизненные противопоказания появляются редко. Чаще возникают заболевания, после лечения которых, возможно проведение операции. По результатам тестирования могут появляться незначительные отклонения от нормы. Это не означает наличие патологии. Врачи допускают колебания параметров, вызванных физиологическими изменениями.
Как проводится лазерная коррекция
Этапы проведения процедуры:
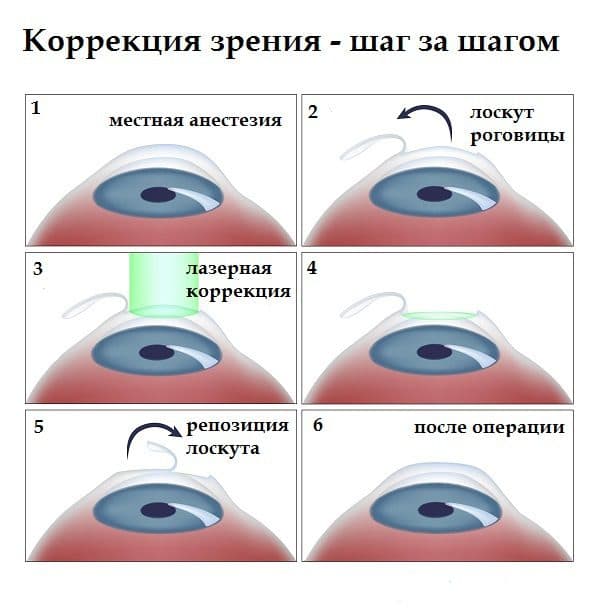
Закапывание капель. Используют анестезирующие лекарства, чтобы процедура прошла максимально комфортно и безболезненно. Некоторым пациентам проводят операцию без капель, если имеется аллергия. В таких случаях возможно использование общего наркоза, но используется крайне редко. Веки зажмут специальными щипцами, чтобы во время вмешательства пациент не моргал
Это очень важно. Затем удаляется верхний клеточный слой роговой оболочки
Пластинка роговицы вместе с эпителием откидываются назад. В глазах появляется красный свет. Это лазерный луч. Он снимает тонкий слой центральной роговой оболочки, создавая новую поверхность. Лазер моделирует имеющуюся ткань, устраняя нарушение рефракции. Пациент ничего не чувствует, слышен только шум устройства
Лоскут осторожно укладывается обратно. Благодаря этому сохраняется послойная структура роговой оболочки
Оканчивается процедура сильным зажмуриванием, что есть силы, чтобы роговица хорошо приклеилась на место.
«Осложнения» как часть процесса восстановления
Самыми распространенными являются последствия процедуры, осложняющие прохождение реабилитационного периода. Скорее, такие «осложнения» можно назвать частью процесса нормального восстановления, – как правило, они проходят по истечении нескольких дней после операции. К ним относятся:
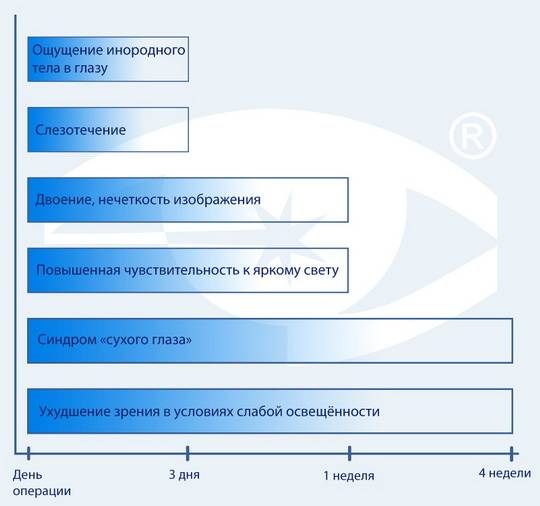
- Ощущение инородного тела в глазу может доставлять дискомфорт в течение нескольких дней после прохождения процедуры лазерной коррекции.
- Слезотечение также обычно проходит по истечении нескольких дней после операции.
- Синдром «сухого глаза» является временным симптомом, при возникновении которого необходимо увлажнять глаз специальными каплями, рекомендованными лечащим врачом.
- Двоение, нечеткость изображения – в основном может наблюдаться в первые часы после операции.
- Повышенная чувствительность к яркому свету, как правило, доставляет особенный дискомфорт в первые дни после процедуры.
- Ухудшение зрения в условиях слабой освещенности: в сумерках, ночью, – может беспокоить в течение нескольких недель или месяцев после лазерной коррекции.
Какими еще бывают осложнения после лазерной коррекции?
Иногда после процедуры отмечается врастание эпителиальных клеток под роговичный лоскут, за исключением редких случаев это не вызывает ухудшения зрения. При необходимости такое осложнение может быть устранено посредством проведения дополнительной операции, направленной на удаление разросшегося эпителия.
Крайне редким осложнением после лазерной коррекции может быть опущение верхнего века. Обычно птоз (другое название этого состояния) проходит сам в течение нескольких месяцев. При удалении слоя роговицы, не совпадающего с расчетным, могут произойти гиперкоррекция или недокоррекция. Оптимальная острота зрения в таких случаях достигается посредством проведения дополнительной операции.
Иногда не до конца испарившиеся частички роговицы остаются под поверхностным лоскутом. Как правило, дебрис (так называется это послеоперационное осложнение) никак не влияет на остроту зрения и со временем самостоятельно рассасывается. Однако в некоторых случаях частички роговицы все-таки мешают взгляду, тогда эта проблема решается путем проведения дополнительного хирургического вмешательства.
В чрезвычайно редких случаях осложнением лазерной коррекции зрения может быть кератит или воспаление роговицы. Лечится такое осложнение медикаментозно.
У меня проблемы со зрением, неужели обязательно нужна операция?
Проблемы со зрением — это очень широкое понятие. Существуют такие состояния, при которых нельзя обойтись без хирургического вмешательства, — например, катаракта. При многих проблемах с оптикой глаза можно жить и без операции.
Близорукость, дальнозоркость, пресбиопия и астигматизм (вместе их называют нарушениями рефракции) — это состояния, которые исправляют с помощью очков или контактных линз, если они вас устраивают. Но многим людям они доставляют массу неудобств: очки изменяют внешний вид, их линзы запотевают и искажают пространство, оправы нужно менять и подбирать под одежду, они мешают при занятиях спортом. Наконец, качественные очки и линзы недёшевы и требуют постоянной заботы и внимания.
Сон
Метод фоторефракционной кератэктомии
ФРК (Photorefractive keratectomy, PRK) – метод создан в 1985 г. в Германии и считается самым ранним основоположником ллазерной коррекции. До этого офтальмологи применяли радиальную кератэктомию, основателем которой был Святослав Фёдоров. Изменение кривизны роговицы при этом достигалось нанесением на её поверхность насечек в нужных местах.
ФРК имеет схожий принцип коррекции, но путь воздействия на роговицу бесконтактный. В данной процедуре используется эксимерный лазер, ультрафиолетовый холодный луч которого под контролем компьютера выпаривает роговичную ткань до необходимых размеров. Защитный лоскут здесь не формируется.
Лазер как бы шлифует слои роговицы, поэтапно удаляя часть её клеток. В итоге достигается нужная кривизна роговицы для нормализации рефракции. В основе лежит способность лазерного луча выпаривать воду из клеток, что кардинально видоизменяет роговицу.
Методику ФРК применяют: при близорукости до − 6D, дальнозоркости до + 3D и астигматизме от − 0.5 до + 3D.
Ход операции:
- Анестезия глазными каплями.
- Установка векорасширителя для исключения моргания.
- Фиксация взгляда на определённом светящемся объекте.
- Механическое удаление с нужной зоны глаза тонкого поверхностного эпителиального слоя с помощью специального инструмента — микрошпателя.
- Изменение конфигурации роговицы и придание ей необходимой кривизны лазерным лучом для коррекции нарушения рефракции.
- Промывание глаза стерильным раствором и противовоспалительным препаратом.
- Установка искусственной мягкой контактной защитной линзы на зону операционного воздействия. Она и устраняет боль, и ускоряет процесс заживления. Снимается линза через 5-6 суток в кабинете врача.
Восстановление зрения после ФРК проходит постепенно: первые 1-4 суток могут возникать ощущения дискомфорта в глазах в виде жжения, слезотечения, зуда и болезненности. На 4 день врач снимает защитную линзу, дискомфорт к этому времени уже проходит. Острота зрения восстанавливается до 60-100% в течение месяца, редко больше.
Достоинства
К достоинствам ФРК можно отнести:
- ФРК — полностью бесконтактный способ, применим при истончённой роговице (ЛАСИК нельзя).
- Операцию ФРК может выполнить хирург-офтальмолог без высшей докторской степени.
- Отсутствует этап формирования лоскута, поэтому сама операция проходит быстрее, чем при ЛАСИКе.
- Экономичность метода.
- Меньшая глубина вмешательсттва, чем при ЛАСИК.
- После восстановления не видно даже специалистам, что производилась операция.
- Гарантия чёткости зрения.
- Незначительность негативных проявлений после операции и во время неё.
- Не требуется дорогостоящее оборудование.
Недостатки
Как и любой другой метод ФРК имеет и недостатки:
- По сравнению с ЛАСИК, повышена вероятность помутнения роговицы (хейз) в послеоперационный период.
- Период восстановления занимает 4-5 дней, всё это время присутствует дискомфорт в виде слезотечения, жжения и покраснения глаз.
- Операция не проводится сразу на 2 глазах.
- Верхний слой роговицы гибнет полностью и не восстановится.
- Неэффективна при сильных степенях миопии и гиперметропии.
- Капать в глаза нужно в течение месяца после операции.
- Полное восстановление зрения через месяц.
Также недостатком можно считать выпаривание большой площади роговицы с уничтожением самых прочных её поверхностных слоёв и пограничной боуменовой мембраны.
Возможные осложнения
У каждого метода лечения имеются достоинства и недостатки – опытный специалист обязательно учитывает множество факторов, которые могут оказать негативное влияние на послеоперационный период. Все осложнения лазеротерапии в глазной практике разделяются на следующие группы:
- Интраоперационные (произошедшие во время хирургического вмешательства);
- Ранние послеоперационные;
- Отдаленные последствия после лазерной коррекции зрения.
Важно выделять побочные эффекты, носящие временный преходящий характер, и неприятные последствия, при которых необходимо повторять хирургическое вмешательство
Интраоперационные проблемы
Любая микрохирургическая операция – это технически сложная процедура, требующая нормального функционирования и слаженных действий опытного врача-офтальмолога и современного высокотехнологического оборудования. В некоторых случаях невозможно точно рассчитать выраженность воздействия лазерного луча на роговичный слой, имеющий индивидуальные механические особенности у каждого человека. Обязательным условием предоперационной подготовки, снижающим риск осложнений, является составление карты роговицы с применением волнового анализатора. Во время проведения операции возможны следующие редко возникающие проблемы:
- потеря вакуума;
- эктазия (расширение) роговицы с выпячиванием;
- обострение хронического воспаления.
Чаще всего врач сразу проведет необходимые лечебные мероприятия для коррекции интраоперационных нарушений.
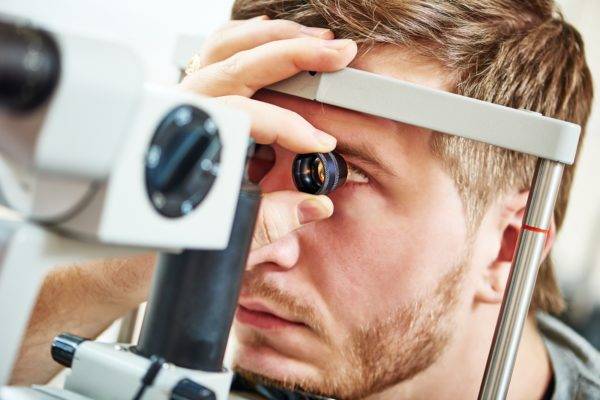
Ранние побочные эффекты
В первые дни после оперативного вмешательства могут проявиться неприятные отклонения в восстановительном периоде, из которых чаще всего возникают следующие побочные эффекты:
- незначительные болевые ощущения в периорбитальной области;
- ощущение наличия инородного тела в глазном яблоке;
- отек роговицы;
- мелкие кровоизлияния в структуры глаза;
- непроизвольное слезотечение;
- светобоязнь или неприятные ощущения, возникающие при ярком свете;
- размытость видимого изображения;
- диплопия;
- ухудшение сумеречного и ночного зрения;
- синдром сухого глаза.
Все эти неудобства преходящи – не стоит волноваться, в течение 2-3 дней все временные нарушения исчезнут самопроизвольно. Необходимо прислушиваться к рекомендациям врача и аккуратно использовать лекарственные назначения специалиста.
Кроме побочных эффектов, в раннем послеоперационном периоде могут возникнуть серьезные осложнения, из которых наиболее актуальными будут следующие проблемы:
- разрастание эпителиальных клеток с проникновением под разрез роговицы;
- изменение кривизны рогового слоя с выпячиванием и нарушением зрения (чаще всего при не выявленном до операции кератоконусе);
- отрицательный результат для зрительных функций (ухудшение остроты зрения, гипокоррекция или гиперкоррекция);
- воспалительный процесс (кератит);
- потеря срезанного лазером лоскута роговицы (обычно это возникает на фоне любой травмы глаза в первый месяц после операции).
Практически все виды постоперационных дефектов требуют проведения повторного микрохирургического вмешательства. Часть неприятных последствий можно лечить медикаментозно. В каждом конкретном случае для пациента подбирается оптимальный вариант терапии, с помощью которого врач добивается положительного результата лечения.
Отдаленные последствия
Длительное наблюдение после микрохирургической операции необходимо для своевременного выявления отдаленных последствий вмешательства на глазном яблоке. Через несколько месяцев или лет возможны следующие состояния и заболевания, связанные с оперативным лечением:
- постепенно прогрессирующее помутнение роговицы;
- рецидив миопии или дальнозоркости с резким падением остроты зрения (послеоперационный регресс);
- повышение внутриглазного давления;
- истончение рогового слоя с формированием кератоконуса;
- деформация роговицы с возникновением кератэктазии и нарушением светопроводимости;
- индуцированный операцией астигматизм;
- ухудшение питания наружного слоя зрительного анализатора с формированием рецидивирующего синдрома сухого глаза и частыми воспалительными процессами.
Необходимо строго следить за состоянием органа зрения, регулярно посещая врача и используя рекомендации специалиста по профилактике осложненного течения болезни.

Противопоказания к лазерной коррекции зрения
Лазерная коррекция зрения – все-таки микрооперация, поэтому проводят ее не всем. Существует ряд медицинских противопоказаний, которые исключают проведение лазерной коррекции зрения:
- глаукома, катаракта;
- прооперированная отслойка сетчатки в прошлом;
- прогрессирующая миопия;
- изменения со стороны глазного дна;
- дегенерация либо дистрофия сетчатки;
- воспалительные заболевания глазного аппарата;
- беременность и период кормления грудью;
- сахарный диабет в форме декомпенсации;
- наличие герпетической инфекции;
- аутоиммунные заболевания (артриты, коллагенозы) и иммунодефицитные состояния (например, СПИД).
Ответы, которые я получила:
Если вы много работаете или просто долго сидите за компьютером, то вы в зоне риска. При сохранении пассивно-сидячего образа жизни зрение понемногу начнет падать. Дело в том, что если беспрерывно сидеть у монитора, то глаза перенапрягаются. В какой-то момент это перенапаряжение можно снять каплями для глаз. Но если оставить всё как есть, то в определенный момент ими уже не обойдешься: начнет развиваться близорукость.
С самого начала доктор предупредил меня о необходимости выполнять элементарную зарядку для зрения. При этом следовало сделать акцент на упражнение с переводом фокуса с кончика носа на дальний объект и обратно. Оно позволяет держать глаза в тонусе и избегать губительного перенапряжения, которое возникает при длительной беспрерывной фокусировке на близком объекте (к примеру, на ноутбуке, который стоит перед вами).
По второму и третьему вопросам я ничего страшного не накопала, и в итоге всё обошлось. Кровоподтеки после операции были, конечно, но успешно зажили, и сейчас глаза выглядят нормально.
Выбор клиники проходил исключительно на основе отзывов людей, делавших подобные операции в нашем городе, которых я лично знаю.
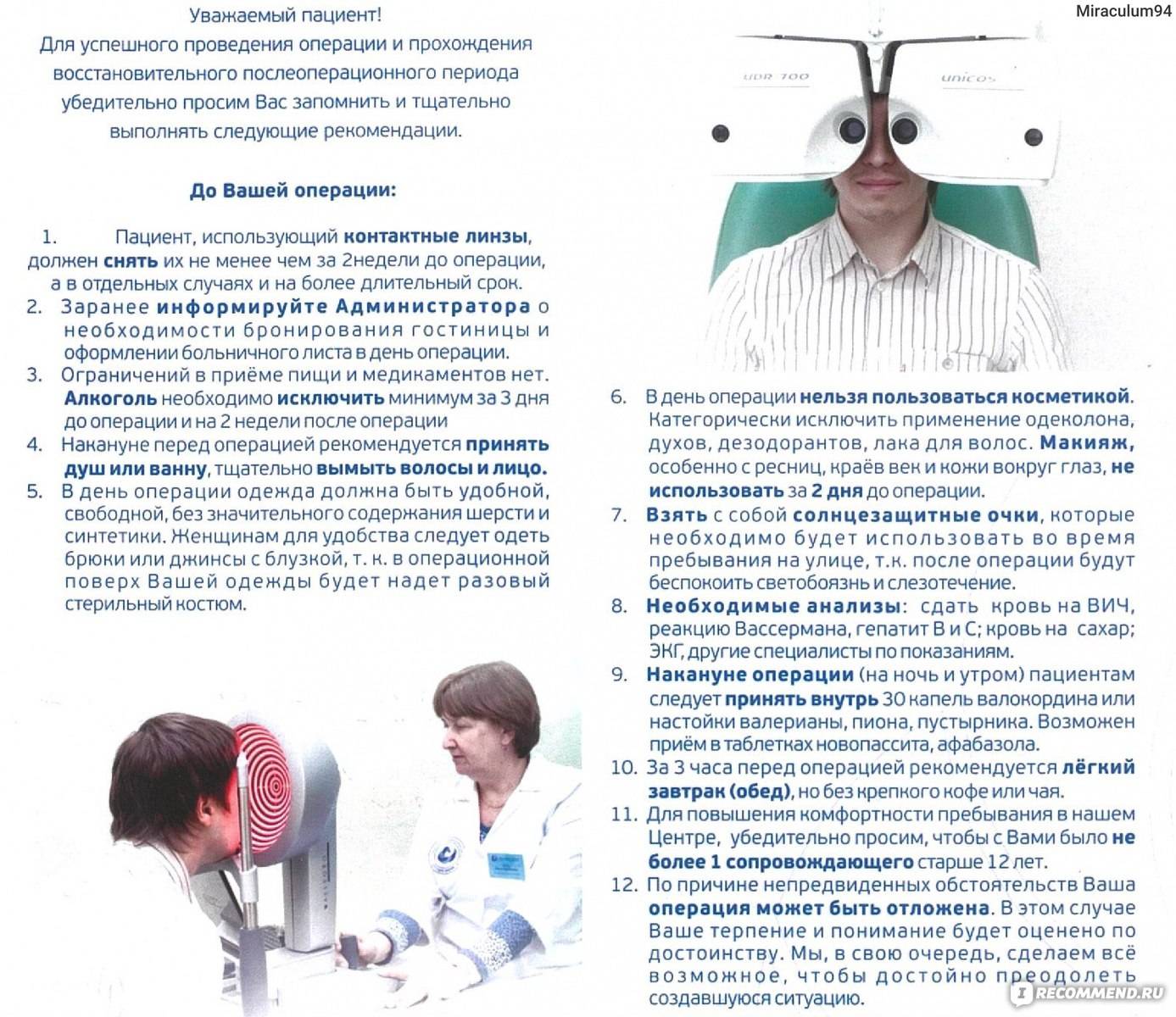
Какие обследования необходимо пройти перед операцией
Анализы перед операцией (катаракта диагностируется врачом-офтальмологом по результатам комплексного обследования органа зрения) назначаются доктором, который занимается лечением больного. Определяется спектр инструментальных и лабораторных исследований.
Каждому пациенту, которому показано хирургическое лечение катаракты, перед операцией необходимо пройти следующие виды обследований глазного яблока и всего организма в целом:
-
визометрия – с помощью специальных таблиц определяется степень остроты зрения;
Визометрия — анализ перед операцией катаракта
- рефрактометрия – устанавливается способность глаза к преломлению лучей света;
- тонометрия – измеряется внутриглазное давление и риск развития глаукомы;
- периметрия – определяется состояние здоровья зрительного нерва, а также признаки его атрофии;
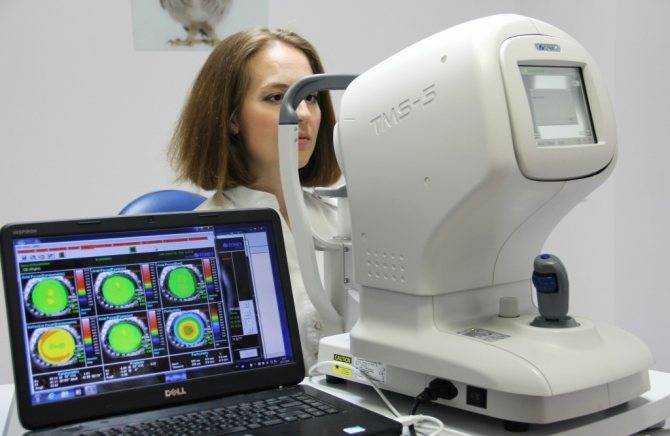
- оптическая томография – исследуется структура всей зрительной системы;
- аберрометрия – сканирование глазного яблока с учётом оптических искажений;
- гониоскопия – обследование передней камеры глаза;
- электроретинография – исследуется сетчатка и чувствительность зрительного нерва;
- офтальмоскопия – предусматривает диагностику глазного дна и обнаружение изменений в его структуре;
- пахиметрия – исследование, направленное на измерение толщины общего слоя роговицы;
- биометрия – анализ параметров глазного яблока в целом, определение размеров стекловидного тела, передней камеры органа зрения, что необходимо для подборки искусственной линзы;
- сдача капиллярной крови с пучки пальца, утренняя моча, ЭКГ – проводятся для получения информации об общем состоянии здоровья пациента, возможного обнаружения сопутствующих заболеваний, исключающих оперативное лечение катаракты.
Все виды диагностического обследования выполняются с использованием современного и высокоточного медицинского оборудования. Особенно это касается исследований зрительной системы человека. После получения результатов диагностики и отсутствия противопоказаний, назначается дата факоэмульсификации.
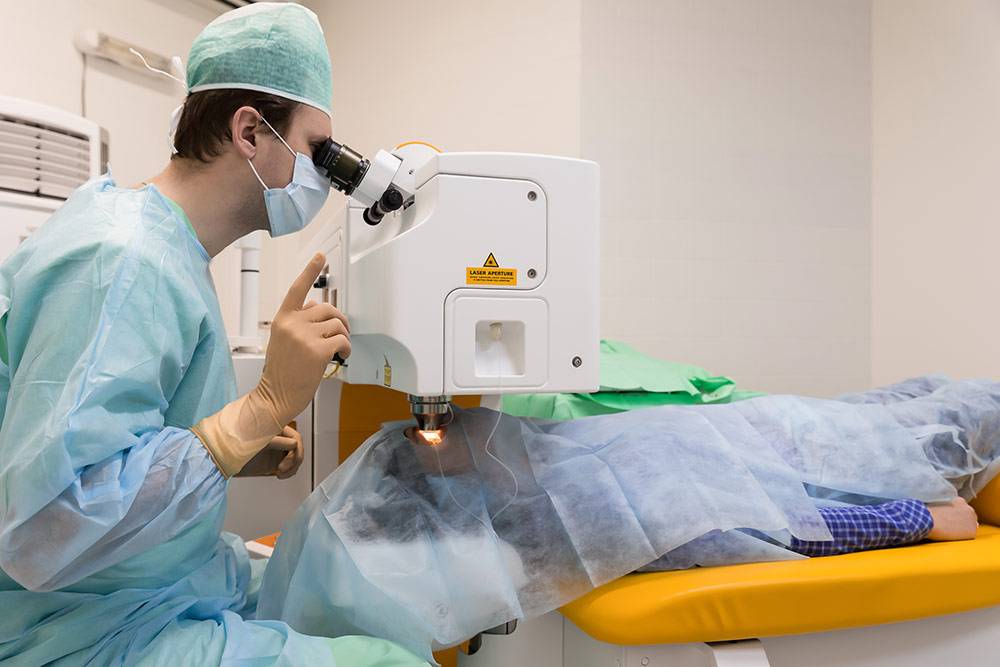
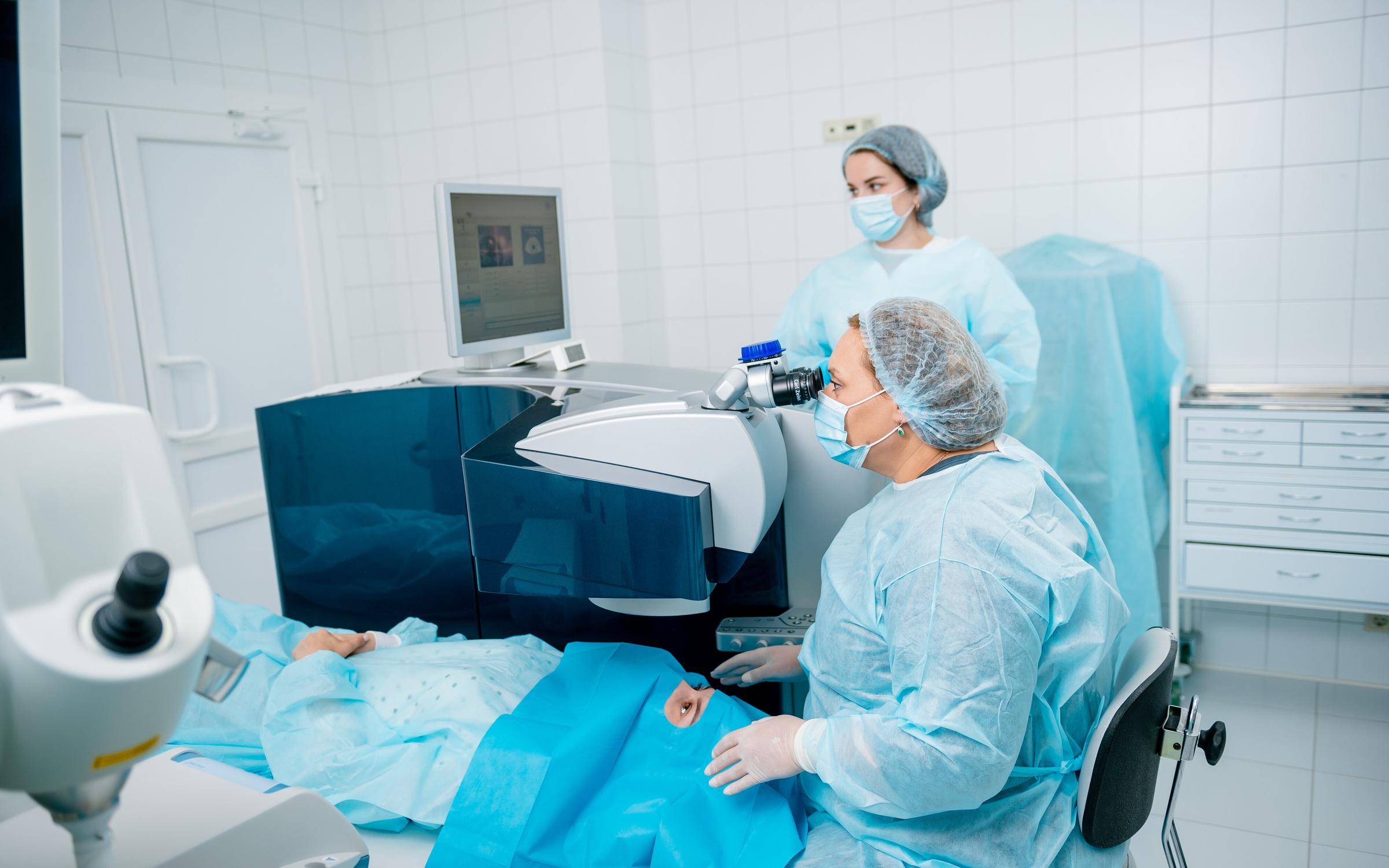
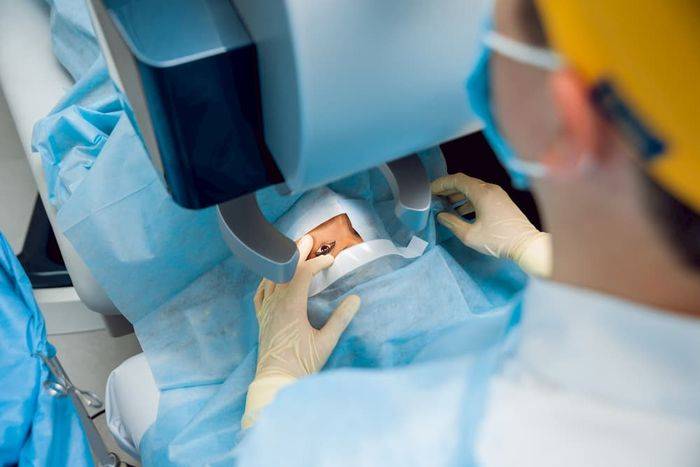
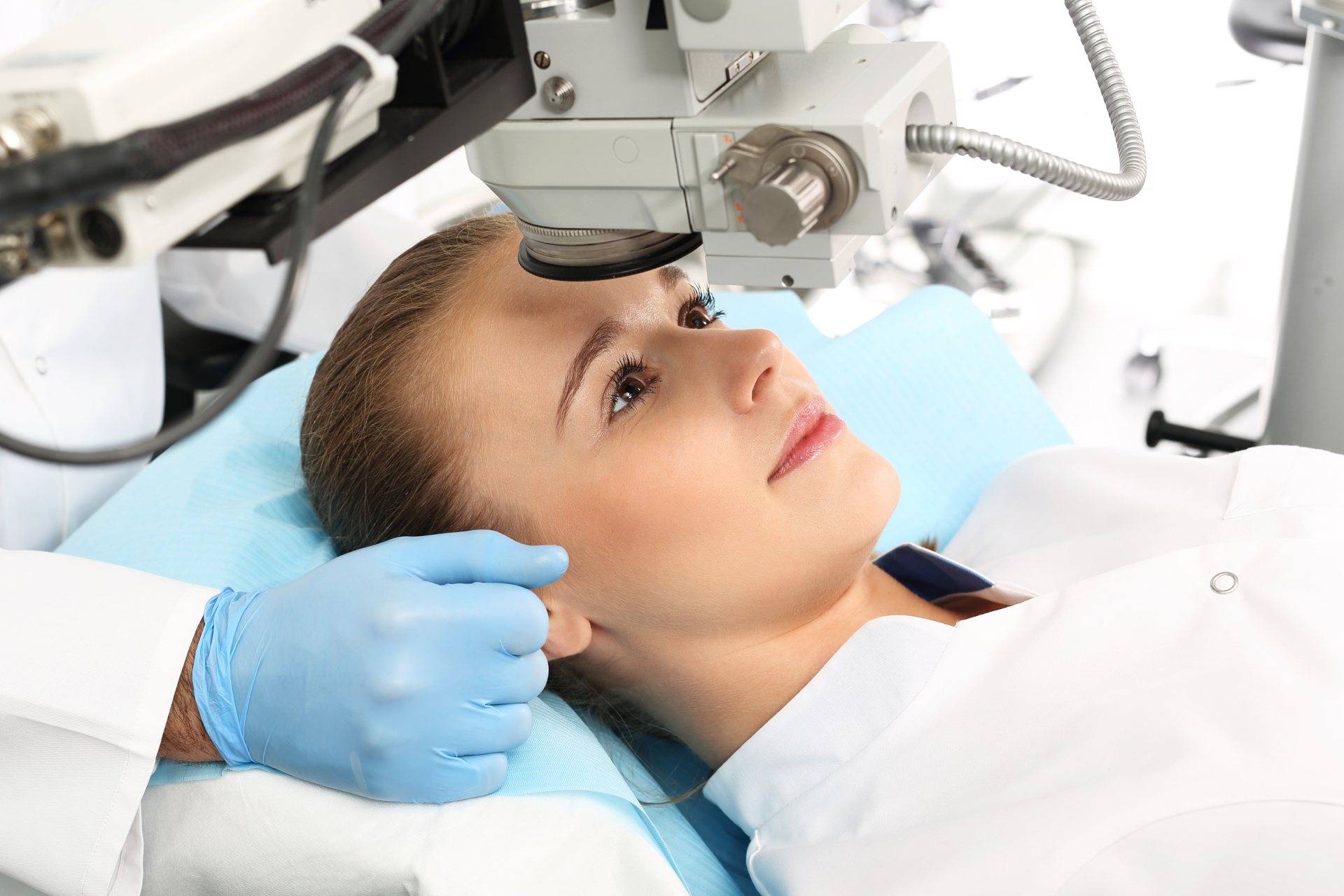
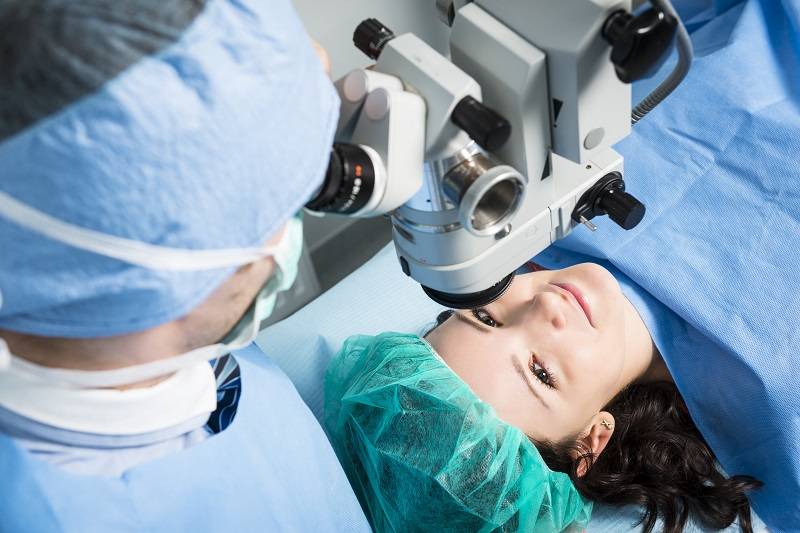
Техника выполнения лазерной коррекции зрения
Для проведения операции по коррекции зрения пациент не подлежит госпитализации. Вся диагностика, лечение и восстановление проходит амбулаторно.
Лазерная коррекция зрения выполняется под местным наркозом. Локальное обезболивание исключает негативное воздействие общей анестезии на организм и самочувствие. При этом местный наркоз позволяет избежать дискомфорта и болезненных ощущений во время операции.
Перед началом операции проводится местная анестезия при помощи капель. После начала действия лекарства происходит воздействие лазером в течение 40-60 секунд. Во время коррекции лазер испаряет роговицу, устраняя ее кривизну. Это дает возможность восстановить преломление световых лучей, что позволяет сфокусировать их на сетчатку и соответственно получить четкое изображение вне зависимости от расстояния предмета. Сразу после операции пациент может вернуться домой.
Консультация узких специалистов
Если имеются противопоказания для проведения операции, то обход узких специалистов следует начинать с визита к врачу-терапевту.

Если у пациента имеются те или иные хронические заболевания, то он должен быть о них уведомлен заранее. Такая информация нередко содержится в медицинской карте пациента, которая является основным документом при посещении поликлиники. Если терапевт сочтет необходимым, он может дать направления к более узким специалистам, например, эндокринологу, если у пациента сахарный диабет, или иммунологу, если имеются проблемы с иммунной системой организма. В том случае, если никаких патологий не будет выявлено, терапевт выдаст пациенту свое положительное заключение, допускающее проведение операции.
Ограничения для конкретных видов процедур
Каждый вид лечения имеет свои особенности и, следовательно, определённые ограничения для их выполнения. Все противопоказания разделяются на абсолютные и относительные. Некоторые из них могут относиться ко всем способам лечения, а другие только к конкретному виду. Например, при запрете на коррекцию Ласик иногда применяется метод ФРК.
LASIK
Процедура Ласик имеет более широкий перечень противопоказаний по сравнению с ФРК. Все они подразделяются на абсолютные и относительные.
Абсолютные
К абсолютным противопоказаниям относятся следующие:
- Патологии иммунной системы, проявляющиеся в виде системной красной волчанки, ревматоидного артрита и рассеянного склероза, а также последней стадии ВИЧ – СПИДа.
- Кератоконус – заболевание глаз, при котором роговица истончается и приобретает конусовидную форму.
- Постоянное применение гормональных лекарственных средств, которые оказывают влияние на зрение.
- Не прооперированное вовремя отслоение сетчатки.
- Прогрессирующая катаракта.
- Истончение рогового слоя до определённой толщины.
- Отсутствие одного глаза.
Относительные
К относительным ограничениям коррекции Ласик относятся те состояния организма, которые не позволяют оперировать в данный момент, но через какое-то время выполнение процедуры разрешается.
Таковыми являются:
- Проведение операции по восстановлению отслоения сетчатки в более раннем возрасте.
- Активно прогрессирующее развитие миопии.
- Период беременности и грудного вскармливания.
- Склонность к аллергии.
- Острые вирусные инфекции.
- Синдром «сухого глаза».
Важно! При наличии относительных противопоказаний решение о проведении лазерной коррекции зрения решается с каждым пациентом индивидуально, в зависимости от состояния организма.
ФРК
У метода ФРК небольшой список противопоказаний, именно поэтому его применяют, если нельзя использовать другие способы коррекции.
Абсолютные
К абсолютным противопоказаниям относятся:
- Аутоиммунные патологии организма, такие как ревматоидный полиартрит, миастения, склеродермия, системная красная волчанка и диффузный токсический зоб.
- Заболевания, связанные с нарушением обменных процессов и регенерации соединительной ткани.
Относительные
Относительные противопоказания в большинстве случаев являются временными, однако к ним следует относиться серьёзно, чтобы не подвергать организм неблагоприятным воздействиям. К ним относят:
- Период беременности и лактации.
- Хронические инфекционные поражения глаз, особенно в период обострения.
- Лагофтальм, проявляющийся в виде нарушения смыкания век.
- Вирусный кератит.
- Заболевания глаз неврологического характера, снижающие чувствительность роговицы.
- Врождённая катаракта.
Мнение эксперта
Слонимский Михаил Германович
Офтальмолог высшей квалификационной категории. Имеет огромный опыт диагностики и лечения заболеваний глаз взрослых и детей. Более 20 лет опыта работы.
При подготовке к процедуре лазерной коррекции зрения необходимо предупреждать врача обо всех имеющихся хронических заболеваниях. Сокрытие такой информации о своём организме может привести к непоправимому ущербу вашему здоровью.
Показания
БАД «Визивит» в капсулах назначают в следующих ситуациях:
- интенсивные нагрузки на зрение при регулярной работе за компьютером;
- пребывание в условиях с ярким искусственным освещением;
- аномалии рефрации;
- глаукома;
- сахарный диабет;
- восстановление после хирургических офтальмологических вмешательств в составе комплексной терапии;
- катаракта;
- дегенеративные нарушения глазной сетчатки;
- преклонный возраст;
- дефицит в организме селена, витамина А и антоцианов;
- детский и подростковый возраст — при интенсивных нагрузках на зрительный аппарат во время учебы.
Виды лазерных технологий, позволяющих восстановить зрение
Разница между хирургическим и лазерным методом
Существует ряд медицинских технологий, позволяющих улучшить зрительную функцию с помощью лазерного оборудования.
Лазерные технологии — новейшие методики восстановления зрения
Таблица 1. Лазерные процедуры, способствующие улучшению зрительных функций.
| Наименование | Суть | Показания |
|---|---|---|
|
Фоторефракционная кератэктомия (ФРК) |
Вмешательство затрагивает поверхностный слой роговицы, где выполняются насечки, которые меняют характеристики преломления | Миопия: в пределах -10 дптр.; гиперметропия: до +5 дптр.; астигматизм до 6 дптр. |
|
Лазерный кератомилез (ЛАСИК) |
Вмешательство затрагивает средние роговичные слои. Отделяется и отодвигается лоскут, под ним убирается фрагмент ткани. Затем лоскут укладывается на прежнее место, при этом швы не налагаются. | Астигматизм: до +6 дптр.; близорукость до -6; дальнозоркость: до +6 дптр. |
|
Лазерная эпителиокератэктомия (ЛАСЕК) |
Способ, применяемый на тонкой роговице. | Астигматизм: +4 дптр.; дальнозоркость: +4 дптр.; близорукость: -8 дптр. |
|
Эпи-ЛАСИК |
Комбинированный вариант лазерного улучшения зрения. Подходит в большей степени людям, страдающим миопией, в пределах средней степени, так как роговица при такой патологии имеет уплощённую форму. | Астигматический дефект; близорукость, дальнозоркость. |
|
Операция методом SMILE |
Способ коррекции, который выполняется путём небольшого разреза, исключающего необходимость формирования лоскута. | Дальнозоркость:(-0,5)- (-10) дптр.; астигматизм миопатического происхождения. В некоторых случаях даёт шанс восстановить зрение в -12,5 диоптрий. |
Эволюция лазерной коррекции зрения
Лазерная коррекция зрения методом Epi-Lasik
Как достичь любой цели: универсальная инструкция
Получение скидки
Подготовка к лазерной коррекции зрения
За 2 суток до рефракционной хирургии отказаться от употребления алкогольных напитков.

В инновационном центре «Сколково» презентовали новый препарат для лечения зрения. Лекарство не является коммерческим и не будет рекламироваться…
Читать полностью
Обязательный осмотр врача-анестезиолога и оценка результатов обследования не позднее, чем за 12 часов до операции.
В день проведения лазерной коррекции зрения:
- не пользоваться косметикой, туалетной водой или духами;
- помыть утром голову и искупаться (поскольку на 2 суток после операции это запретят);
- надеть хлопковые вещи с открытым воротом или застежкой спереди;
- взять на операцию сменную обувь;
- положить в сумку солнцезащитные очки (даже в зимнее время светит солнце и сильно раздражает глаза).
Понадобится два чистых носовых платка, паспорт и документы с анализами. Нужно взять с собой сопровождающего человека, который поможет добраться до дома после процедуры.