Миопатия глаза, что это такое
Многих волнует миопатия глаз, что это такое и как лечить. Данная патология имеет несколько разновидностей, к ним можно отнести миопатию окуло-фарингеального характера и окулярную миопатию.
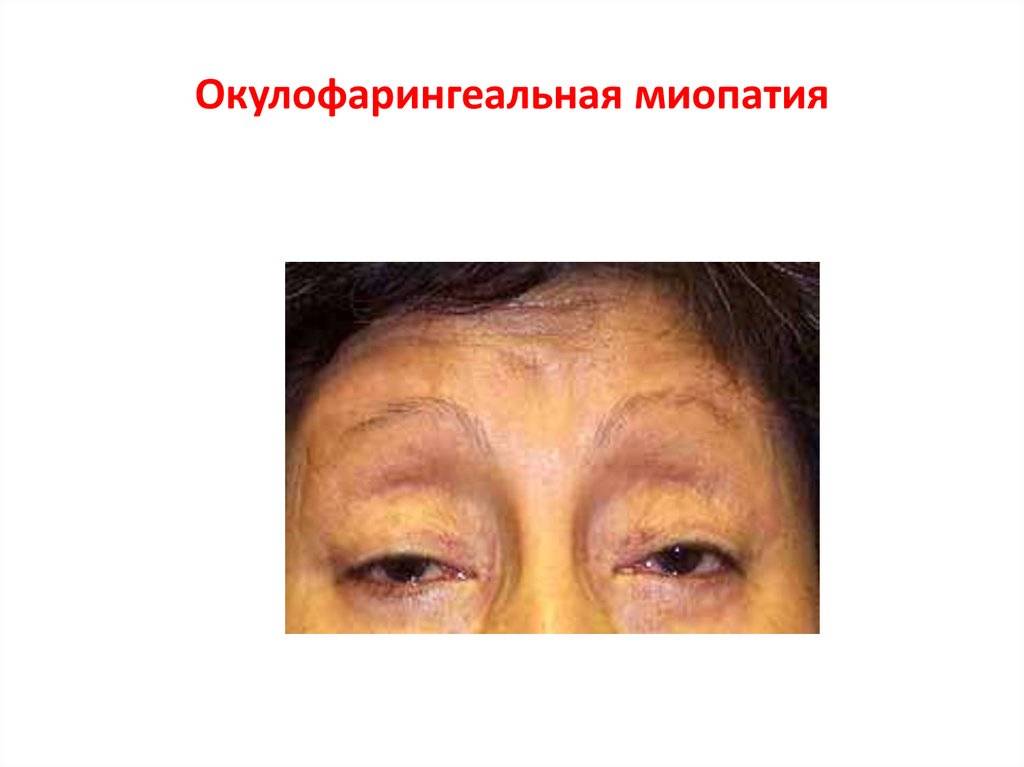
Первая отличается тем, что к симптомам, поражающим зрение, добавляются те, что травмируют мышечную ткань, которая расположена в глотке. При этом необходимо заметить, что окуло-фарингеальная миопатия возникает обычно после 40 лет. И та, и другая разновидность способствуют развитию доброкачественной миастении.
Миопатия характеризуется отсутствием воздействия на спинной мозг и периферическую нервную систему. Основными симптомами можно считать атрофию мышечной ткани и ее первичное перерождение, которое выражается в виде изменений калибра, окраски и формы.
Возможно возникновение таких явлений, как вакуолизация и пролиферация мышц на клеточном уровне. Также отмечается липоматоз (появление жира и соединительной ткани между мышечными волокнами).
Как проявляется болезнь?
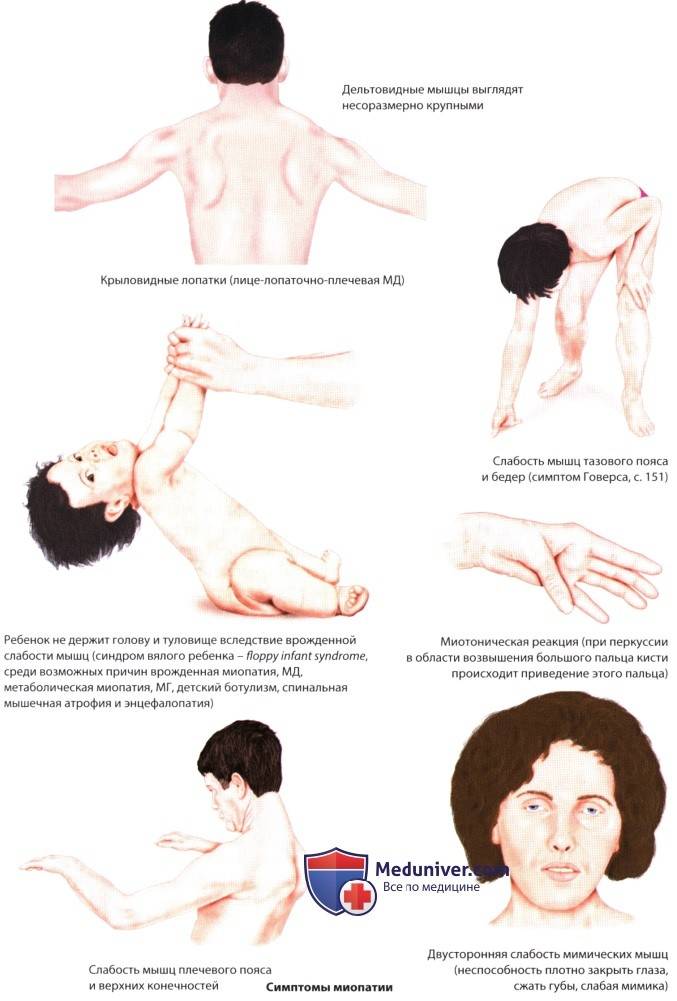
При первичных формах первые признаки заболевания проявляются обычно в детском или юношеском возрасте. Типичный симптом, по которому можно заподозрить заболевание у ребенка, — мышечная слабость. Этот признак характерен для всех форм. Обычно слабость носит симметричный характер, то есть наблюдается в симметричных мышцах. На начальных стадиях слабость может быть незначительной, но постепенно ее выраженность увеличивается.
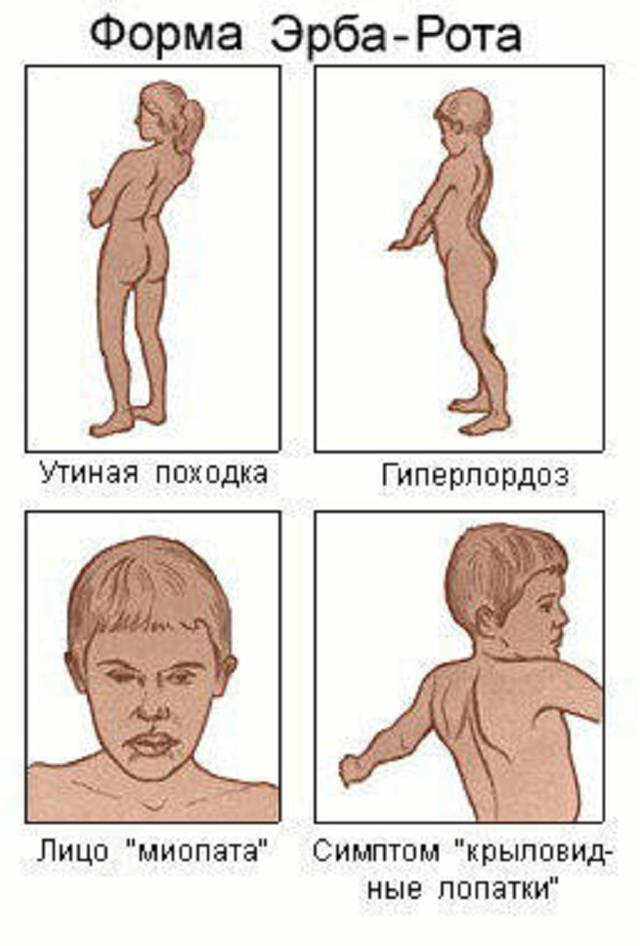
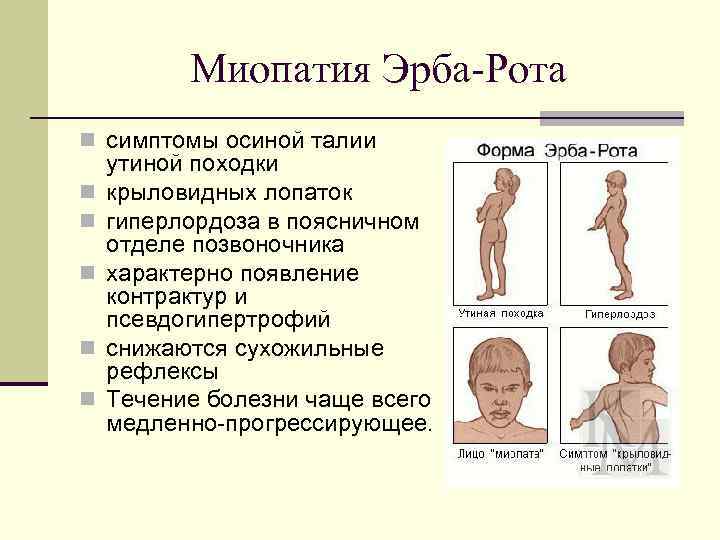
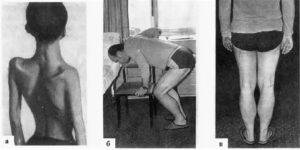
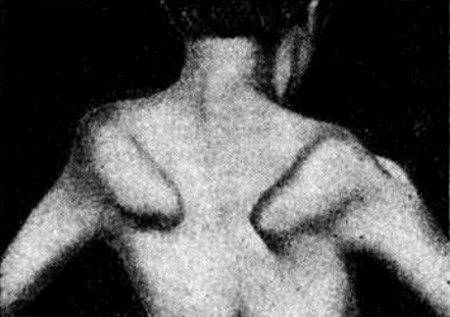
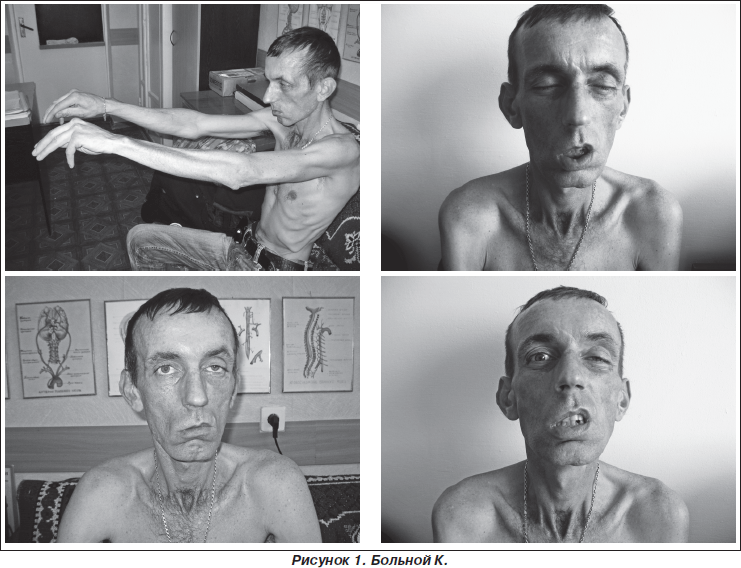
С прогрессированием заболевания снижается качество жизни: для больного становятся сложными, трудновыполнимыми даже привычные нагрузки. Появляются трудности при ходьбе, подъеме по лестнице. Из-за дистрофии мышц может нарушаться осанка, появляться искривление позвоночника, например, поясничный лордоз, кифоз, сколиоз, прогрессирующие со временем. При этом голова и живот больного выпячиваются вперед, плечи опускаются, формируются крыловидные лопатки3.
При поражении проксимальных, расположенных ближе к центру тела мышц появляются сложности с подъемом со стула, выходом из ванны, подъем по лестнице, расчесыванием волос или бритьем. Наблюдается «утиная» походка — пациент передвигается, раскачиваясь в стороны.При слабости в кистях у человека появляются трудности при выполнении высокодифференцированной работы (письмо, игра на музыкальных инструментах, токарное дело и др.). Слабость стоп проявляется формированием полой стопы, шлепающей походкой.При некоторых формах, например, миопатии Немалина, иногда при болезни Помпе, появляется слабость дыхательных мышц, что приводит к повышению риска легочных инфекций. К тому же ухудшается снабжение кислородом, из-за которого могут страдать мозг, сердце, другие органы4.
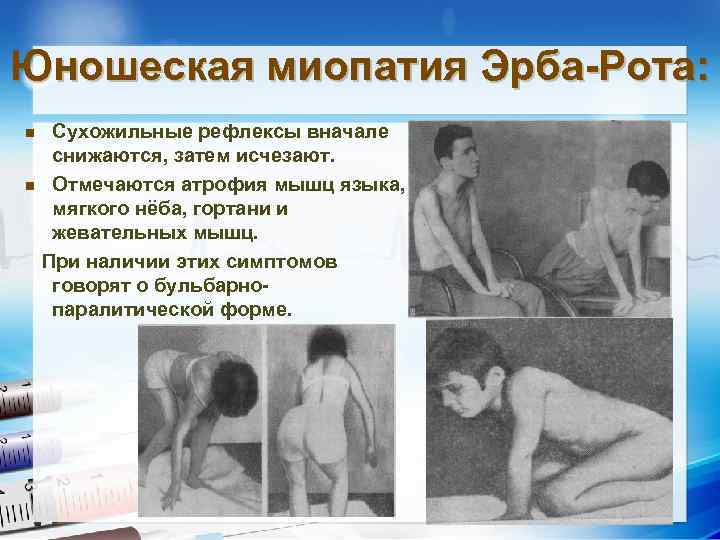
Наряду с мышечной слабостью снижаются сухожильные рефлексы, возникают мышечные спазмы или сокращения, ограничение подвижности сустава — контрактура3.
Симптомы
Прогрессирование болезни происходит довольно длительный промежуток времени. Постепенно происходит нарастание симптоматики. Резко течение болезни не характерно.
Общая картина выглядит следующей:
- слабость в мышцах и болевые ощущения;
- чрезмерная утомляемость больного;
- «ломота» в теле;
- снижение подвижности в суставах (в некоторых случаях, наоборот, повышение подвижности);
- снижение мышечной силы.
Помимо общей симптоматики, для каждого конкретного случая существуют определенные признаки.
Дистрофия Дюшенна
Данное заболевание является самой распространенной и наиболее тяжелой формой болезни, а также имеет самые высокие показатели смертности. Она включает следующие симптомы:
- увеличение икроножных мышц, за счет нарастания жировой ткани;
- трудности с самостоятельным подъемом больного;
- постепенно формируется полная дистрофия всего тела;
- деформирование суставов;
- дистрофия сердечной и дыхательной мускулатуры (что может привести к летальному итогу).
Любой воспалительный процесс при подобной форме недуга может оказаться смертельным.
Дистрофия Эрба Рота
Данный вид недуга в основном развивается у малышей. Причем возможно, его развитие у грудничка, ребенка более старшего возраста или подростка.
Если речь идет о дистрофии у младенца, такое нарушение однозначно носит врожденный (наследственный) характер, так как новорожденный может приобрести данную болезнь только по наследству либо в результате генетического сбоя.
Для детей от 3 до 5 лет такой недуг также может считаться врожденным.
Ну а для более взрослых (подростков) применимо название ювенальная (юношеская) дистрофия. Причем юношеская, вовсе не означает, что девочка не сможет заболеть, женский пол подвержен данному недугу так же, как и мужской.
Основные симптомы, характерные для болезни, следующие:
- дистрофия бедер;
- атрофия спины и постепенное искривление позвоночника;
- формирование «утиной» походки и «осиной» талии;
- ослабление мышц около рта.
Говорить о мгновенном характере прогрессирования не стоит, разве что на самых ранних этапах, когда страдают совсем маленькие дети.
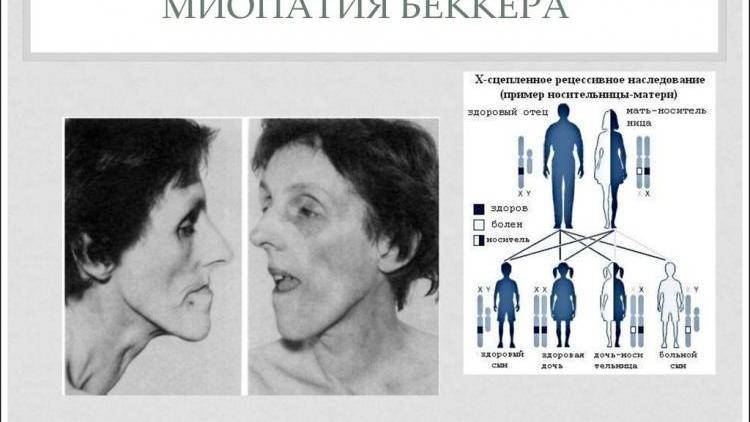
Дистрофия Беккера
Данная разновидность болезни обладает следующими симптомами:
- повышенная утомляемость нижних конечностей;
- изменение внешнего вида ног (вегетативные проявления);
- снижение энергообмена;
- атрофия мышц таза.
Болезнь Ландузи-Дежерина
Данное заболевание в большей степени затрагивает мышцы лица и соответственно симптоматика у нее соответствующая, в том числе:
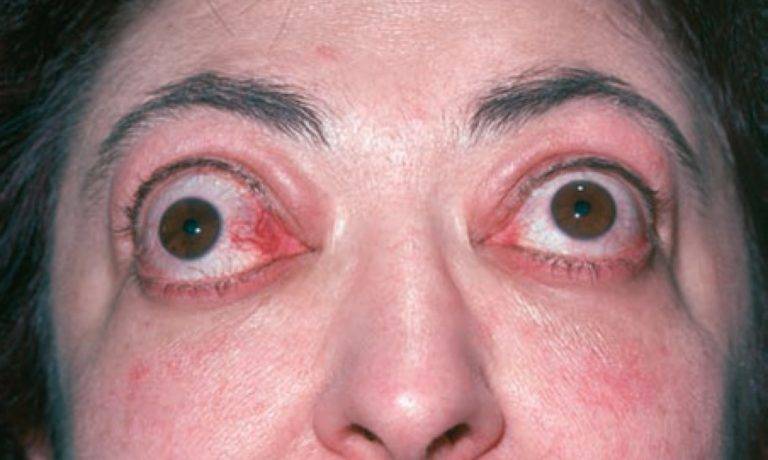
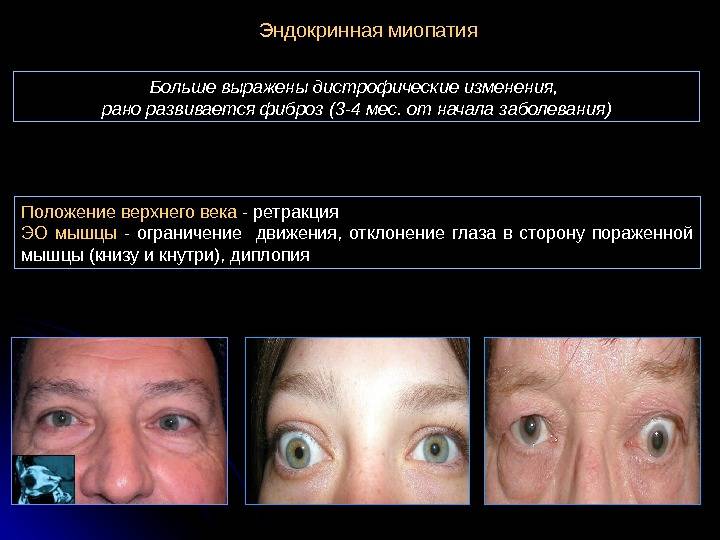
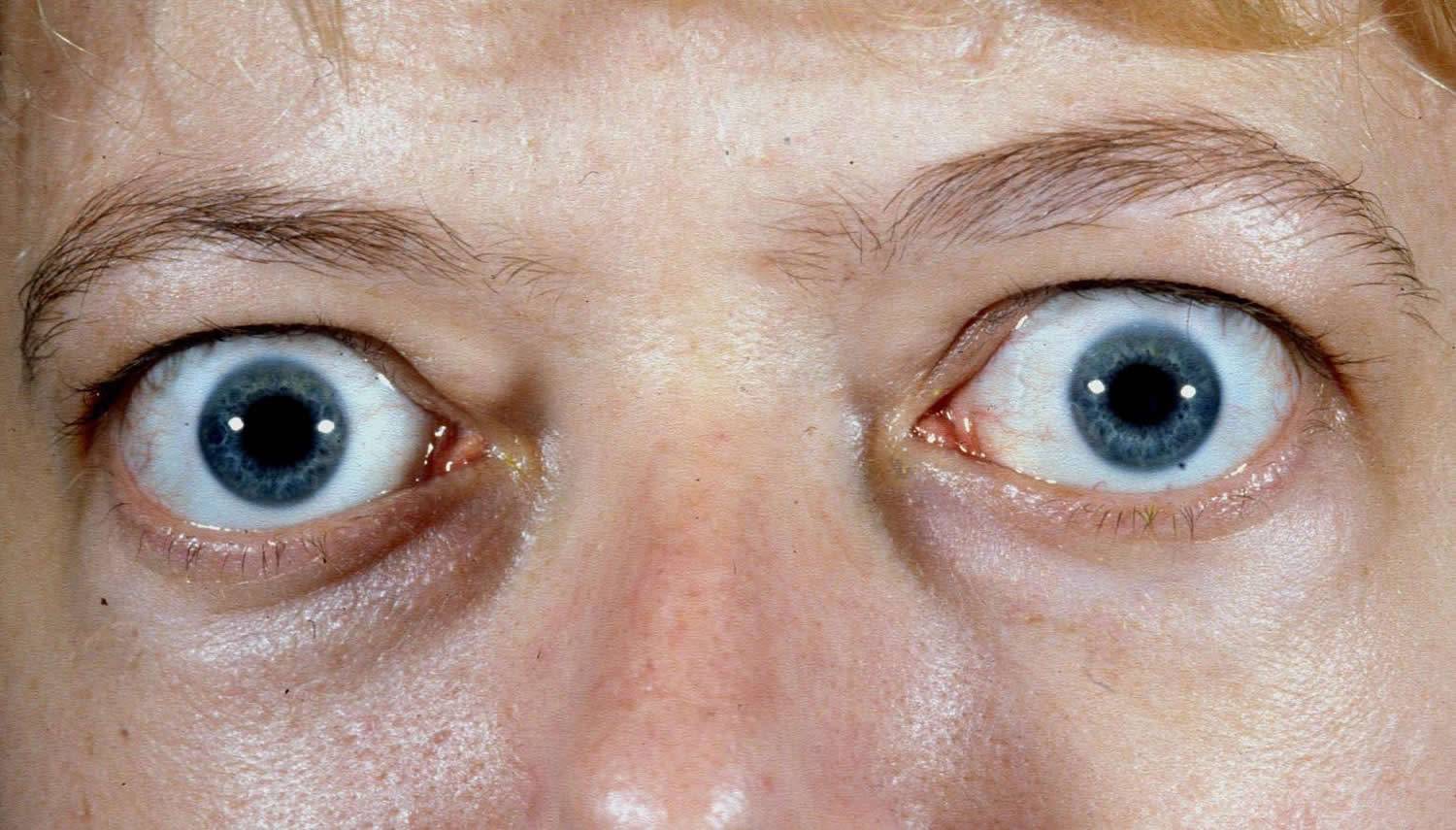
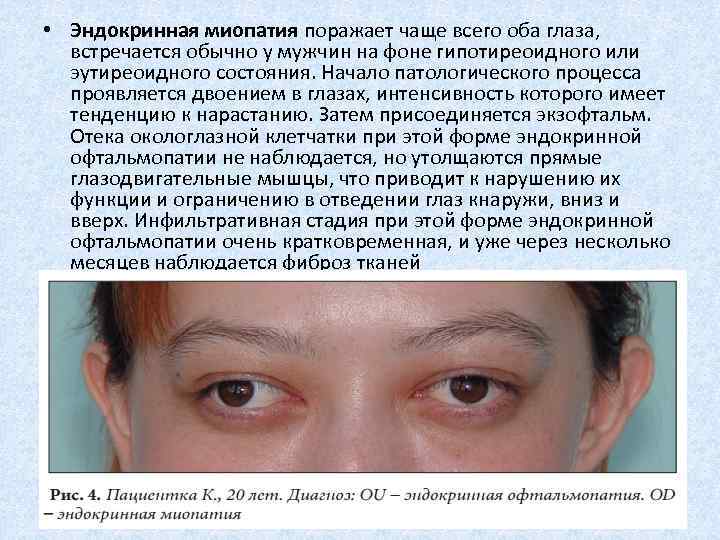
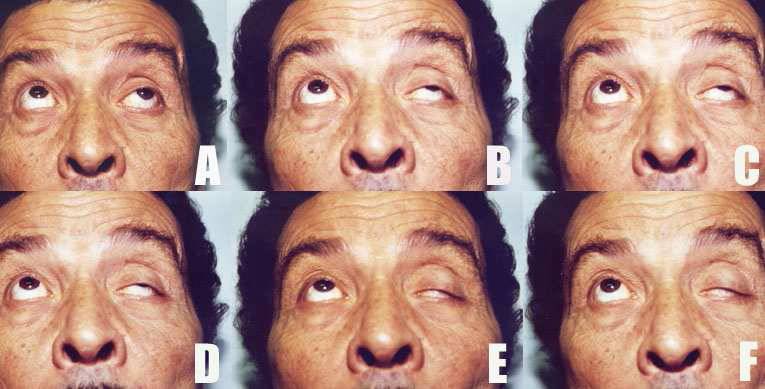
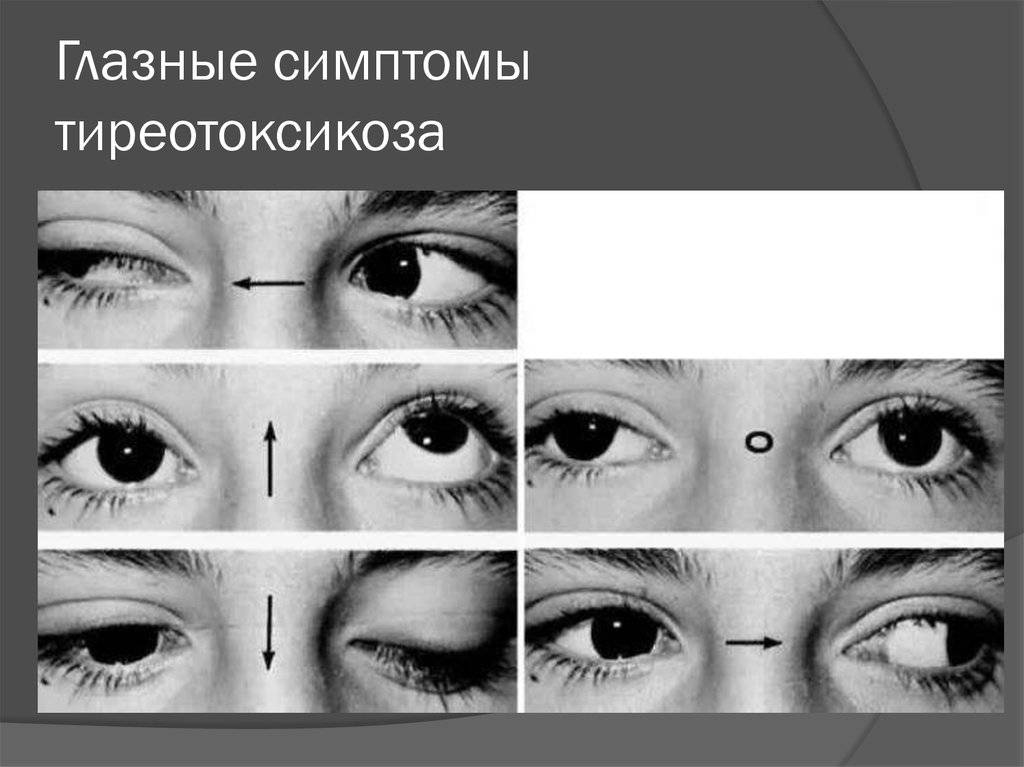
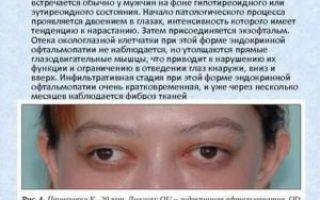
- нарушение зрения (близорукость, дальнозоркость в несколько диоптрий);
- нарушения функционирования глазной мышцы;
- неконтролируемая фасцикуляция мышц (непроизвольное сокращение);
- слабый отклик окологубных мышц (напоминает способность двигать губами, при отеке).
Существует еще и легкая форма данной болезни — глазная миопатия, которая может давать небольшие осложнения на глаза, вызывая незначительные отклонения. Так, человек может хуже фокусировать зрение, он испытывает проблемы с их закрыванием и открыванием. Как правило, недуг такой легкой степени ничем не грозит пациенту, если его лечить.
Классификация
Специалистами в области неврологии разработано несколько классификаций миопатий. Наибольшую популярность среди клиницистов получил этиопатогенетический принцип разделения, согласно которому выделяют наследственные, воспалительные, метаболические, мембранные, паранеопластические и токсические миопатии. Среди наследственных миопатий наиболее распространены 3 вида: ювенильная/юношеская форма Эрба, псевдогипертрофическая форма Дюшена и плече-лопаточно-лицевая форма. Реже встречаются скапулоперонеальная, окулофарингеальная, дистальная и др. формы. Отдельной группой идут врожденные миопатии: болезнь центрального стержня, немалиновая и миотубулярная миопатия, диспропорция типов миофибрилл.
Воспалительные миопатии классифицируются как инфекционные — возникающие вследствие инфекционно-воспалительного поражения мышечной ткани при различных инфекционных процессах: бактериальных (стрептококковая инфекция), вирусных (энтеровирусы, грипп, краснуха, ВИЧ), паразитарных (трихинеллез, токсоплазмоз) и идиопатические — дерматомиозит, миозит с включениями, полимиозит, миопатии при коллагенозах.
Метаболические миопатии подразделяются на связанные с нарушением липидного обмена в мышцах (недостаточность ацетил-КоА-дегидрогеназы, дефицит карнитина), обмена гликогена (болезнь Андерсена, болезнь Помпе, гликогеноз III типа, болезнь Мак-Ардля, дефицит киназы фосфорилазы b, дефицит фосфоглицеромутазы), метаболизма пуринов (дефицит фермента МАДА) и митохондриальные миопатии (дефицит редуктазы, АТФ, цитохрома b, b1).
Врачи выделяют несколько видов миотонического синдрома. Каждый из типов нарушения имеет свои особенности возникновения и требует специфической терапии. В медицине говорят про следующие разновидности патологии:
- дистрофическая миотония, характеризующаяся сопутствующим поражением эндокринной и вегетативной нервной системы, а также нарушениями зрения;
- врожденная парамиотония — редкий вид заболевания, сопровождающийся парезами и параличами;
- миотония Томсона, имеющая наследственный характер и проявляющаяся симптомами в возрасте от 6 до 12 лет;
- миотония Беккера — встречается чаще всего. Признаки болезни развиваются после 4 лет;
- синдром Шварца-Джампела сопровождается аномалиями скелета и тяжелой умственной отсталостью.
Конкретный вид синдрома у ребенка определяет лечащий врач на основании проведенного клинического обследования.
Синдром Горнера — что это
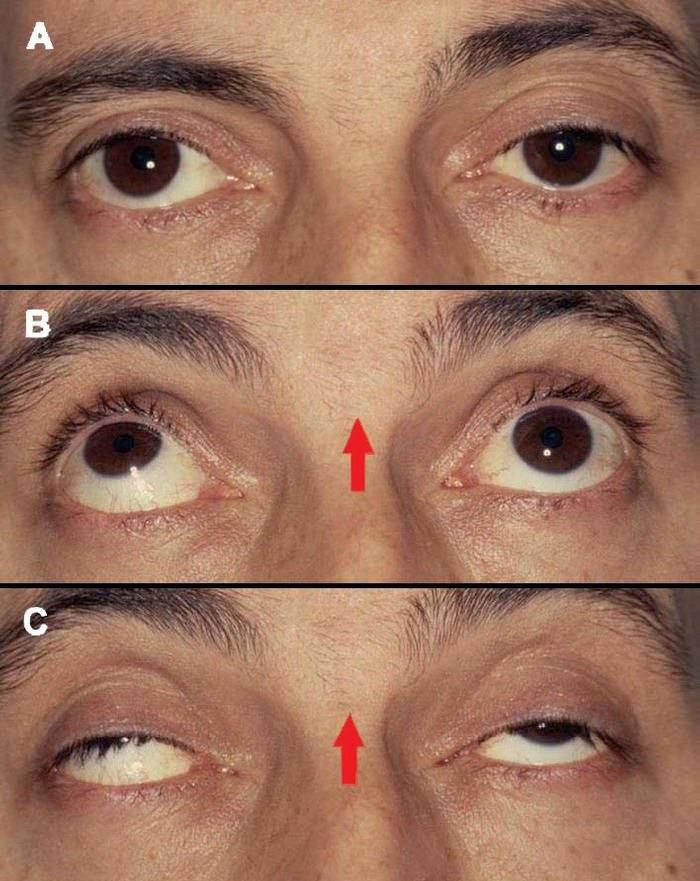
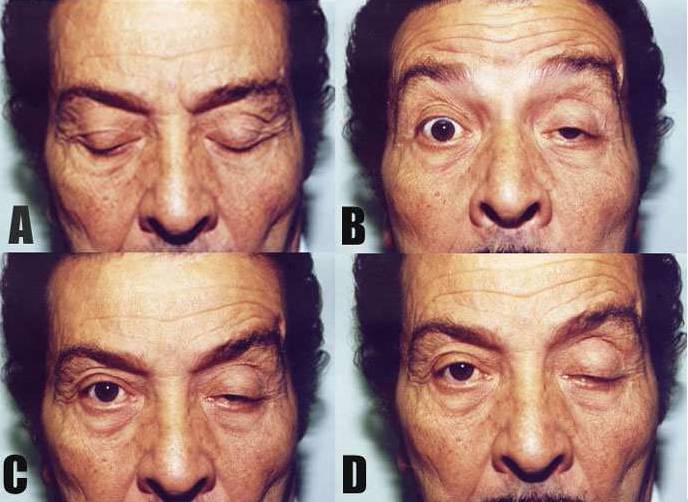
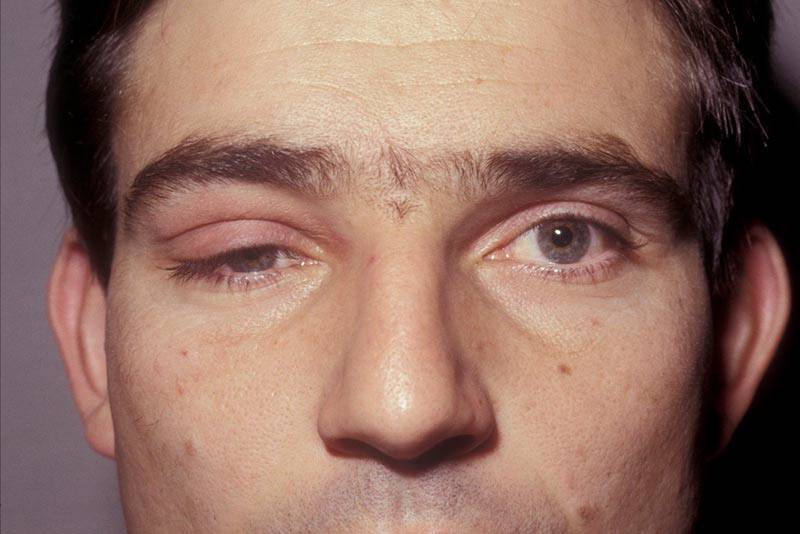
Синдром Горнера — это патологическое состояние, связанное с поражением шейного отдела СНС (симпатическая нервная система) и проявляющееся появлением:
- птоза (патологическое опущение верхнего века);
- миоза (сужение зрачка);
- ангидроза (отсутствие потоотделения на стороне поражения).
Для определения патологии используются и другие названия — синдром Клода Бернара-Горнера, окулосимпатический синдром, триада Горнера.
Синдром Горнера может быть как врожденным, так и приобретенным. Частота встречаемости синдрома Бернара-Горнера — примерно 1.42 случая на 100 000 новорожденных.
Сопутствующие патологии
Кроме того, миопатия глаз часто возникает при сопутствующих заболеваниях, таких как:
- гликогеноз;
- миоглобинурия;
- амилоидоз (первичный);
- полимиозит.
В большинстве случаев течение патологического процесса дисфункции глазных мышц не обозначается вообще никакими симптомами, однако только до той поры, пока не начинает стремительно ухудшаться зрение. Подход к таким пациентам должен быть индивидуальным. Более раннему выявлению данного заболевания может поспособствовать проведение биопсии.
Миопатия может носить злокачественный характер, в подобном случае ее последствия и осложнения будут гораздо серьезнее. Катализатором прогрессирования заболевания являются вредные привычки, например, алкоголизм и курение.
Описание
Миопатия – заболевание, которое возникает вследствие нарушения в метаболизме и строении мышечной ткани, в результате чего появляется снижение силы пораженных мышц, а также происходит ограничение двигательной активности.
Миопатии относятся к группе нервно-мышечных заболеваний, для которой характерно дистрофическое поражение мышечной ткани с атрофией отдельных волокон (миофибрилл) в некоторых местах. Кроме этого, происходит замещение атрофированных миофибрилл соединительной или жировой тканью. Это приводит к утрате мышцами способности к сокращению, что обуславливает появление в клинике заболевания мышечной слабости, а также ограничение двигательной активности.
Выделяют две основные формы заболевания:
- Первичные миопатии, которые зачастую имеют наследственный характер. В свою очередь они делятся на следующие виды:
- врожденные миопатии, которые развиваются в младенческом возрасте;
- ранние детские миопатии, которые развиваются в возрасте 5-10 лет;
- юношеские миопатии, которые развиваются в подростковом возрасте.
- Вторичные миопатии, возниающие на фоне других заболеваний.
Например, на фоне эндокринных расстройств (болезнь Иценко-Кушинга, гиперальдостеронизм, гиперпаратиреоз, гипо- и гипертиреоз), хронических интоксикаций (алкоголизм, наркомания, работа на предприятиях с профессиональными вредностями), тяжелых хронических заболеваний (хроническая почечная недостаточность, хроническая печеночная недостаточность, хроническая обструктивная болезнь легких, сердечная недостаточность), а также опухолевых процессов.
Первичные формы миопатии встречаются значительно чаще, чем вторичные
Поэтому крайне важно во время планирования беременности проконсультироваться у генетика для того, чтобы выявить риск развития данной патологии у будущего ребенка
Исходя из того, в какой части тела мышечная слабость выражена больше, выделяют следующие виды миопатии:
- проксимальная – патологический процесс располагается в тех частях конечностей, которые максимально близко расположены к туловищу (например, в случае с руками – это плечи);
- дистальная – поражаются мышцы конечностей, которые на максимальном расстоянии находятся от туловища (например, в случае с ногами – икроножные мышцы);
- смешанная – имеет симптомы проксимальной и дистальной форм болезни.
Первичные миопатии имеют неблагоприятный прогноз. Особенно, если первые симптомы проявились в раннем детстве. Также имеет значение вовлечение в процесс сердечной мышцы и дыхательной мускулатуры. В этом случае прогноз заболевания ухудшается. Наиболее благоприятный исход наблюдается при вторичных миопатиях, так как в этом случае легче достичь успех в лечении основного заболевания, вызвавшего развитие миопатии.
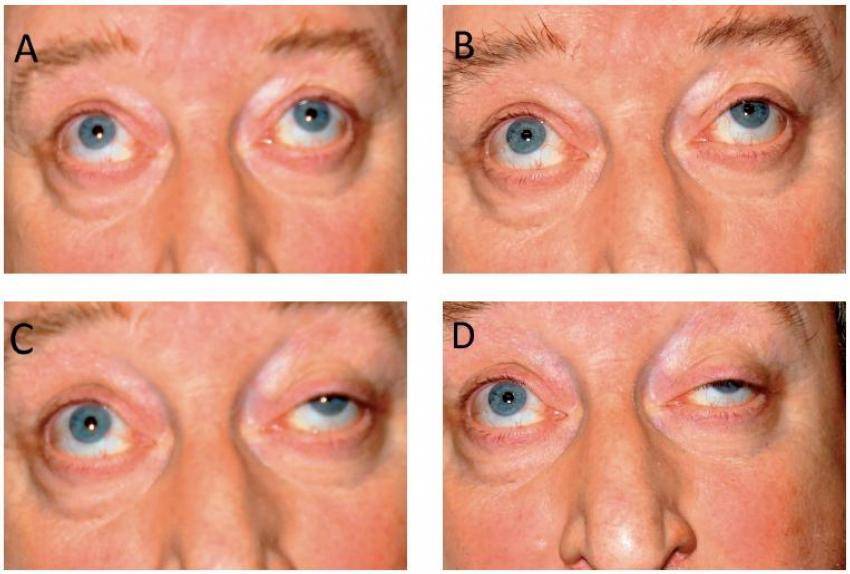
Что такое миопатия глаз и как её лечить
Миопатия глаз – недуг, при котором отмечается патологическое расстройство видимости, произошедшей по причине изменения преломляющих функций зрительного аппарата.
Если не предпринимать должных мер, болезненный процесс интенсивно прогрессирует, способно вызвать сильное ослабление зрения, вплоть до слепоты
При первых симптомах важно обратиться к врачу за помощью
Заболевание может появиться на одном зрительном органе, но нередко наблюдаются случаи с миопатией на обоих глазах.
Виды
Миопатия чаще всего возникает при генетической предрасположенности. Патология бывает:
- окулярной – сопровождается дегенеративными не мышечными расстройствами;
- окулофарингеальная – здесь, кроме снижения зрительной функции, отмечается нарушение мышечных тканей, располагающихся в горле.
Миопатия способна образоваться в любом возрасте. Но в большинстве случаев появляется после 40 лет.
Причины образования
Предрасполагающими факторами образования миопатии являются изменения в функционировании аккомодационных мышц глаз, а также форм их камер.
Офтальмологическая патология развивается из-за дисфункции мышечных тканей, вследствие этого они прекращают удерживать кератин. Спустя некоторое время их тонус снижается, поэтому возможно отмирание мышц.
Кроме того, вызвать появление миопатии глаз способны и другие факторы:
- наследственность;
- сильное напряжение глаз;
- неверное проведение терапии офтальмологических недугов;
- недостаток в организме пациента витамин, минералов, это ведёт к изменению обмена веществ;
- дефекты в строении органа зрения.
Вовремя диагностированная и леченая миопатия зрительного органа приведёт к благоприятному результату.
Стадии, симптомы
Зачастую миопатия глаз протекает без какой-либо заметной симптоматики, что сильно осложняет диагностировать патологию. Лёгкая стадия офтальмологического недуга классифицируется изменением мышц глаза, это провоцирует снижение зрительной функции и вызывает сложности их подвижности (закрытием, открытием глаз).
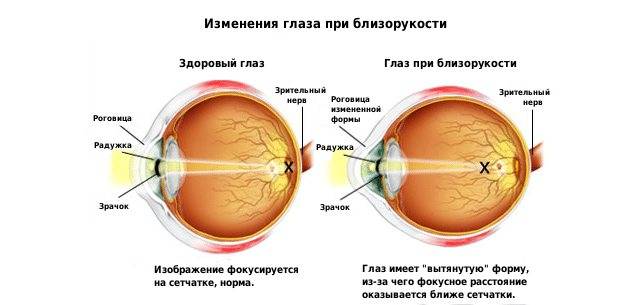
В некоторых ситуациях отмечается близорукость, которая разделяется на 3 стадии:
- слабая с 3 диоптриями;
- средняя – от 3-6 диоптрий;
- интенсивная – свыше 6 диоптрий.
Данное патологическое расстройство зрения ощутимых признаков не имеет. Докторам, изучающим миопатию глаз понятно лишь то, что заболевание появляется по причине изменений метаболических процессов, происходящих в организме.
Иных предположений не установлено. Невзирая на то, что недуг проходит бессимптомно, главным признаком его становится сильное уменьшение зрения.
Если возникло такое состояние либо у кого-то из родственников имеется такой диагноз, риск развития миопатии увеличивается.
Сопутствующие болезни
Иногда миопатия глаз появляется при сопрягающихся патологиях:
- полимиозит – системное воспаление мышц (часто тканей поперечно-полосатой мускулатуры);
- миоглобинурия – синдром, отмечается в урине пигмент миоглобина; возникает при распаде мышечного белка;
- первичный амилоидоз – расстройство метаболизма, сопровождающийся появлением и отложением в мышцах амилоида;
- гликогеноз – так называют синдромы, вызванные генетическими дефектами ферментов, фигурирующих в расщеплении гликогена.
Терапевтические меры в борьбе с миопатией зрения должны предприниматься индивидуально. Раннему обнаружению болезни способствует выполнение биопсии. Недуг может иметь злокачественную природу, тогда процесс усугубится, и последствия будут куда серьёзнее. Виновником прогрессирования миопатии становятся вредные привычки.
Профилактика заболевания
Существует несколько профилактических рекомендаций миопатии:
в первую очередь важно исключение вредных привычек (курения, алкоголя);
определённое диетическое питание (показаны различные каши, салаты с добавлением сельдерея, репы, молоко, печень; убрать из рациона острую, жирную, солёную еду);
нормализовать состояние пациента смогут регулярные спортивные занятия;
побольше отдыхать и не напрягать долго зрение;
работая за компьютером свет должен быть стабильно освещённым (к примеру, темнота, так же, как и яркий свет неблагоприятно воздействуют на зрение);
при интенсивных солнечных лучах применять защитные очки, чтобы не вызвать ожог роговицы;
расстояние между книгой и глазами должно быть не менее 30 см, при этом каждый час следует делать перерыв, произвести некоторые упражнения, немного поморгать.
Если вовремя обнаружить миопатию, итог будет благоприятный. Для этого надо с самого раннего детства производить обследования у офтальмолога. При установлении близорукости большое значение имеет правильно выписанное лечение.
Разновидности
При такой болезни, как миопатия, преимущественно страдают мышечные структуры плечевого пояса и тазового. Но также могут поражаться и другие мышцы, поэтому в зависимости от выраженности симптомов выделяют несколько форм данного заболевания.
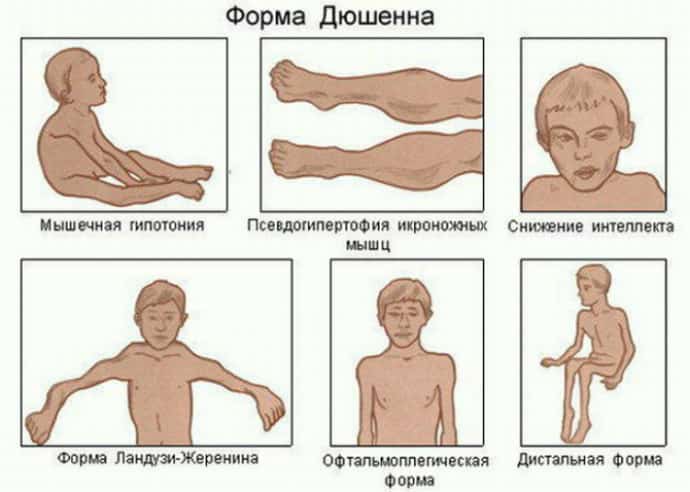
Самая часто встречающаяся форма – миопатия Дюшена. По-другому данную форму патологии называют псевдогипертрофическая, так как ей свойственно увеличение мышечной массы за счет накопления жира, из-за чего мышцы становятся большими, но слабыми. Миопатия Дюшена является самой злокачественной формой патологии – ей свойственно быстрое течение и тяжелые последствия. Большинство пациентов с атрофией Дюшена становятся инвалидами и даже погибают вследствие дыхательной или сердечной недостаточности. Необходимо сказать, что миопатия Дюшена проявляется уже в первые годы жизни, и болеют ее в основном мальчики. К тому же, чем раньше она начинается, тем тяжелее протекает патология.
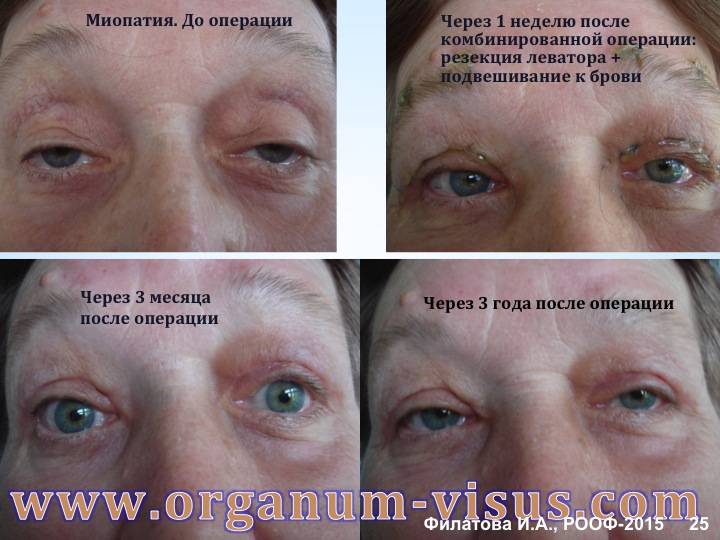
Вторая форма также не менее распространенная – это миопатия Эрба или ювенильная форма патологии. Болезнь развивается у мужчин и женщин в возрасте 20–30 лет, и проявляется атрофией мышц бедер и тазового пояса. У больных появляется «утиная» походка, развивается атрофия мышц рта, что характеризуется невозможностью сложить губы трубочкой и просвистеть, что также становится причиной нарушения произношения некоторых звуков. Раннее начало болезни приводит к обездвиженности и инвалидизации, но если болезнь начинается позже, ее течение менее агрессивное.
Еще одна распространенная форма – миопатия Беккера. Она считается самой легкой патологией из всех разновидностей. Начинается у молодых людей в возрасте 20 лет, проявляется гипертрофией икроножных мышц. Психических отклонений при такой форме нет.
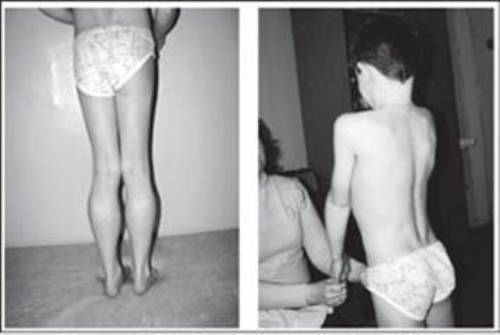 Миопатия Беккера
Миопатия Беккера
Следующая форма патологии – плечелопаточно-лицевая. Болеют этой разновидностью как мужчины, так и женщины, и болезнь проявляется в возрасте от 10 до 20 лет. Начальный симптом заболевания – слабость мышц лица, после чего атрофия распространяется на мышцы плечевого пояса, с поражением лопаток. При этом заболевании поражаются мышцы рта и глаз, что приводит к их гипертрофии. Очень редко процесс достигает тазового пояса. Течение этой разновидности миопатии медленное, поэтому на протяжении долгого времени больные могут сохранять подвижность и работоспособность. Чем позже начинается болезнь, тем легче она протекает, и инвалидизация в большинстве случаев при такой форме не развивается.
Существует также такая разновидность болезни, как миопатия глаз. Чаще всего из-за поражения мышц глаз у человека развивается близорукость и это является главным и единственным симптомом этой патологии. Других нарушений при миопатии глаз не обнаруживается, поэтому можно считать данную форму заболевания самой легкой.
В медицинской практике есть и некоторые другие разновидности миопатий, например, дистальная, нитевидная, митохондриальная, миопатия Оппенгейма. Эти формы болезни встречаются реже и не имеют выраженных проявлений, поэтому часто они даже не диагностируются.
Как уже было сказано выше, причины заболевания заключаются в генных мутациях, и ученые до сих пор не смогли выяснить, почему эти мутации возникают. Единое мнение – миопатия развивается вследствие нарушения обменных процессов в мышечных тканях.
Диагностика
Фото: nevrology-md.ru
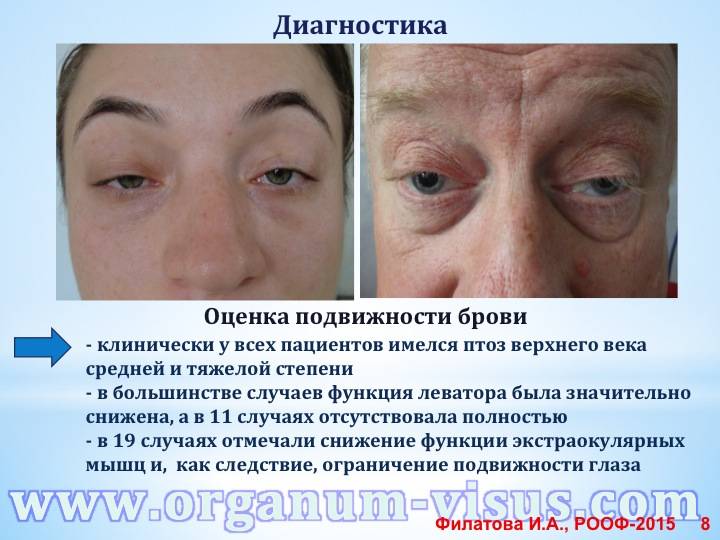
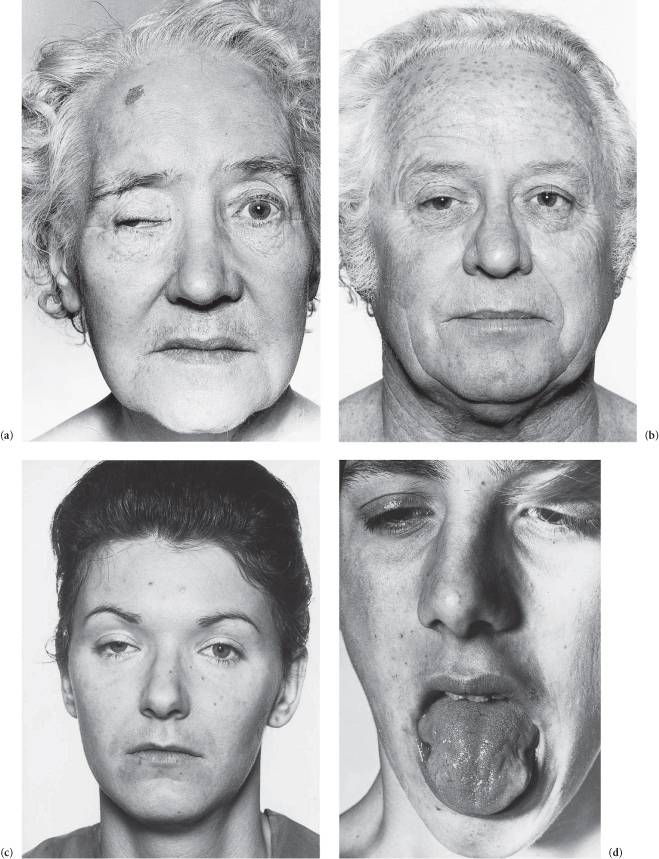
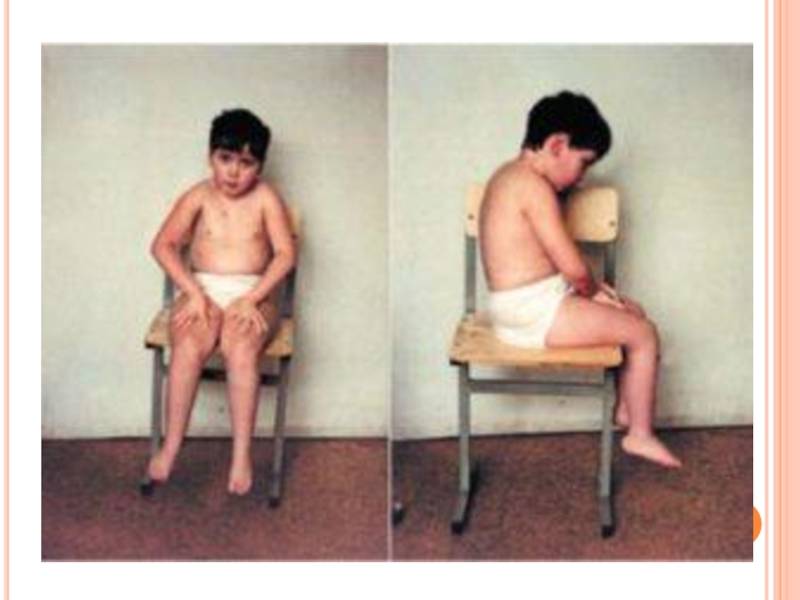
Врач может заподозрить наличие миопатии даже на уровне первичного осмотра, так как для таких людей характерен соответствующий внешний вид. Во-первых, наблюдается атрофия мышц (проксимальных отделов конечностей) и псевдогипертрофия дистальных отделов конечностей. Во-вторых, со временем формируется «утиная» походка. Также для миопатии характерно опущение плеч, крыловидное отставание лопаток, выпячивание вперед живота и усиление поясничного лордоза.
Затем врач переходит к неврологическому осмотру, в ходе которого выявляет ослабление сухожильных рефлексов, снижение мышечной силы. В отличие от невропатии, при миопатии не наблюдается нарушение чувствительности.
После осмотра пациент отправляется в лабораторию для сдачи необходимого перечня анализов. Одним из них является биохимический анализ мочи, в котором ищут креатинин для подтверждения миопатии. Наличие креатинина в моче может указывать на поражение мышц, поэтому данный показатель не лишен информативности в диагностике рассматриваемого заболевания. Далее выполняется биохимический анализ крови, в котором оценивают уровень КФК, АЛТ, ЛДГ и других ферментов.
Помимо этого, используются элетрофизиологические методы исследования: электронейрография и электромиография. Результаты электронейрографии дают информацию о состоянии периферического двигательного нейрона, что необходимо в случае, если присутствуют подозрения на наличие нейропатии. Электромиография проводится для непосредственной оценки состояния мышечной ткани. При миопатии происходит изменение мышечных потенциалов (уменьшается их амплитуда и сокращается длительность).
Самым информативным методом является морфологическое исследование мышечной ткани. Это производится с помощью биопсии мышц. Данный метод хоть и наиболее информативный, но проводится редко, лишь в тех случаях, когда предыдущие методы исследования не дали должной информации для подтверждения того или иного диагноза. При миопатии морфологическая картина образцов мышечной ткани следующая: выявляются беспорядочно разбросанные атрофированные миофибриллы (сократительные элементы мышечных волокон), гипертрофированные мышечные волокна, а также наблюдается замещение участков мышечной ткани на соединительную или жировую.
Для оценки состояния сердечной мышцы назначается консультация кардиолога, который в свою очередь отправляет пациента на ЭКГ и УЗИ сердца. При подозрении на возникновение пневмонии, как осложнение течения миопатии, выполняется рентгенография легких.
Профилактика заболевания
Существует несколько профилактических рекомендаций миопатии:
в первую очередь важно исключение вредных привычек (курения, алкоголя);
определённое диетическое питание (показаны различные каши, салаты с добавлением сельдерея, репы, молоко, печень; убрать из рациона острую, жирную, солёную еду);
нормализовать состояние пациента смогут регулярные спортивные занятия;
побольше отдыхать и не напрягать долго зрение;
работая за компьютером свет должен быть стабильно освещённым (к примеру, темнота, так же, как и яркий свет неблагоприятно воздействуют на зрение);
при интенсивных солнечных лучах применять защитные очки, чтобы не вызвать ожог роговицы;
расстояние между книгой и глазами должно быть не менее 30 см, при этом каждый час следует делать перерыв, произвести некоторые упражнения, немного поморгать.
Если вовремя обнаружить миопатию, итог будет благоприятный. Для этого надо с самого раннего детства производить обследования у офтальмолога. При установлении близорукости большое значение имеет правильно выписанное лечение.
В статье рассмотрим, что это такое — миопатия глаз.
Такое заболевание является патологическим нарушением зрения в результате изменения преломляющих функций зрительной системы. Если не осуществляется необходимое лечение, патологический процесс активно прогрессирует и может приводить к выраженному ухудшению зрения, а в некоторых случаях и к полной слепоте
Поэтому при нарушении зрительных функций очень важно обратиться в медицинское учреждение, где будет проводиться соответствующая диагностика и требуемая терапия заболевания. Болезнь может возникать только на одном глазу, однако часто диагностируется и миопатия обоих глаз
Токсические миопатии
Токсические миопатии могу носить ятрогенный характер. Лекарственные препараты способны вызывать: миалгии, напряжение мышц (stiffness), или крампи; миотонию (задержку релаксации скелетных мышц после произвольного сокращения) – безболезненную проксимальную миопатию с мышечной слабостью; миозит или воспалительную миопатию; фокальную миопатию в области повреждения (инъекции); гипокалиемическую мимопатию при введении лекарств, вызывыающих гипокалиемию; митохондриальную миопатию в связи с торможением митохондриальной ДНК; рабдомиолиз (острый мышечный некроз с миоглобинурией и системными осложнениями).
Некротизирующая миопатия описана при использовании ловастатина (ингибитора синтеза холестерола), циклоспорина, аминокапроновой кислоты, прокаинамида, фенциклидина. Развивается мышечная слабость, боли (спонтанные и при пальпации мышц); уровень КФК повышается; на ЭМГ – картина миопатических изменений. Внутримышечное введение антибиотиков доксина ботулизма, хлорпромазина, фенитиона, лидокаина и диазепама может быть причиной локального мышечного некроза и фиброзной миопатии. Эметин вызывает прогрессирующую проксимальную миопатию. Такой же способностью обнаружена у клозапина, D-пеницилламина, гормона роста, интерферон-альфа-2b, винкристина.
Миалгию и мышечные крампи могут вызвать: ингибиторы ангиотензин-конвертирующего фактора, антихолинестераза, бета-адренергические агонисты, антагонисты кальция, отменам кортикостероидов, цитотоксические препараты, дексаметазон, диуретики, D-пеницилламин, левамизол, литий, L-триптофан, нифедипин, пиндолол, прокаинамид, рифампицин, сальбутамол. Лекарственно-индуцированная миалгия без мышечной слабости обычно быстро проходит после отмены препарата.
Миопатия глаз симптомы и лечение
Для лечения миопатии глаз в нашей клинике чаще всего предписывают принятие медикаментозных средств, которые:
- Способствуют улучшению обменных процессов в мышцах. Этого можно добиться посредством:
- «Ретаболила»;
- «Метиландростенолона»;
- витаминов С и Е.
- Активируют работу системы кровообращения, к примеру, «Никоверин» или «Троминал».
- Нормализуют процессы возбудимости и проводимости («Галантамин», «Местинон»).
Эти и многие другие препараты может назначить только специалист исходя из результатов проведенного обследования.
Результат лечения миопатии глаз во многом зависит от отношения самого больного к своей проблеме. Если оно будет серьезным, то и необходимые меры будут приняты вовремя. Главное поверить в свое излечение от косоглазия и обратиться к хорошему врачу. Ведь самолечение может привести к обратному эффекту, последствия которого исправить будет уже намного сложнее.
Так как болезнь может начаться практически бессимптомно, нужно обращать внимание на малейшее недомогание. Подобная бдительность-это не мнительные проявления характера, а забота о самом себе
К тому же лечение, проведенное на ранних стадиях, несет больше положительных результатов, чем то, что было начато в более поздние сроки.
Берегите себя, будьте бдительными и не пропустите серьезных нарушений в своем организме. Стоимость услуг, вклучая исправление косоглазия вы найдете в разделе «Цены».
Лечение миопатии глаза
Если у пациента диагностирована миопатия глаз тяжелой, средней и легкой степени, лечение предполагает назначение больному медикаментозных препаратов, которые нормализуют обменные процессы в мышечных волокнах. В большинстве случаев прибегают к помощи следующих лекарств: «Метиландростенолон», «Ретаболил», а также витамины E и C. Не обходится терапия и без фармакологических средств, которые улучшают процессы кровообращения в тканях. При этом, могут использоваться такие препараты, как «Никоверин» и «Троминал». Кроме этого, используются фармакологические средства, которые позволяют стабилизировать процессы возбудимости и проводимости. С такой целью прописывают «Местинон» и «Галантамин».
Важно знать, что правильно подобранное лекарство и длительность его применения может определять исключительно специалист, который берет в учет тяжесть течения заболевания, наличие сопутствующих патологий, а также особенности организма конкретного больного
Что это — миопатия сетчатки глаза, важно выяснить заранее. При отсутствии своевременной терапии развивается близорукость, которая подразумевает проведение отдельного лечения
Она может активно прогрессировать и осложняться патологиями сетчатки (разрыв, дистрофия, отслойка), кровоизлияниями в стекловидное тело, стафиломой склеры, слепотой. Существует несколько способов терапии этой патологии:
- коррекция контактными линзами или очками;
- медикаментозное лечение;
- оперативное вмешательство;
- коррекция лазером;
- народные методы.
Особенности каждой из форм болезни
Все формы болезни отличаются по локализации патологического процесса, типу наследования, возрасту начала проявлений. Также не все формы болезни встречаются с одинаковой частотой и являются в равной степени хорошо изученными.
Миодистрофия Дюшшена
Наиболее изученная форма патологии — миодистрофия Дюшшена. Эта форма имеет злокачественное течение и неблагоприятный прогноз. Как правило, в 14–15 лет больные уже полностью обездвижены. Ходить самостоятельно ребенок не может уже в 8–10 лет.
Начинается патологический процесс с ног и пояса нижних конечностей. Распространение происходит повосходящей. После нижних конечностей в него вовлекаются мышцы спины, рук, плечевого пояса. На термальной стадии развития затрагиваются мышцы глотки, лица, дыхательные.
К первым признакам относится нарушение походки и псевдогипертрофия — визуальное увеличение и уплотнение мышц
Первыми затрагиваются икроножные мышцы, но возможно проявление псевдогипертрофии и в других областях:
- ягодицы;
- дельтовидные мышцы;
- пресс;
- язык.
Сердечная мышца страдает достаточно часто, причем развиваются нарушения на ранних стадиях патологического процесса. Больные дети часто страдают от умственной отсталости. В разных случаях степень проявления олигофрении разная, предполагается, что зависит это от наследственных особенностей.
Миодистрофия по Беккеру
Схожая по клиническим проявлениям с миодистрофией Дюшшена, эта форма болезни отличается доброкачественным течением. При наследовании часто наблюдается так называемый эффект деда. Так называют случаи, когда больной передает внуку через дочь патологический ген. Такой вариант возможен из-за того, что больные дольше сохраняют трудоспособность и их фертильность не страдает, как среди больных миодистрофией Дюшшена.
Первые проявление болезни начинаются в 10–15 лет. Часто до 30 лет больной еще способен ходить — иногда и дольше. При этом интеллект больных не страдает, то есть олигофрения не наблюдается. Также кардиомиопатия развивается только в редких случаях.
Редкие формы болезни
К наиболее редким формам болезни, характеризующимся более мягким течением, относятся:
Рекомендуем вам почитать:Что такое миастения гравис
- миодистрофия Дрейфуса-Когана;
- форма Мэбри;
- миодистрофия Роттауфа-Мортье-Бейера.
Первая форма болезни отличается от остальных тем, что у больных с ней не развивается псевдогипертрофия мышц. Также умственные способности у человека сохранены, а кардиомиопатия начинает развиваться после 30–40 лет.
Форма Мэбри не имеет характерных для X-хромосомных патологий маркеров, хоть и передается по этой хромосоме. Сильно выражена псевдогипертрофированность мышц.
Для формы Роттауфа-Мортье-Бейера характерно нарушение сгибательных способностей во многих суставах. Начинается этот процесс с дистальных отделов ног, потом затрагивается шея, постепенно процесс переходит на весь позвоночник. У больного формируется постоянное патологическое положение головы из-за нарушений сгибания шеи.
У больных развиваются парезы, но выражаются они умеренно: чаще всего затрагивается плечевой пояс
Болезнь очень медленно прогрессирует, поэтому многие больные сохраняют полную трудоспособность практически на протяжении всей жизни. Наиболее вероятная причина летального исхода — кардиомиопатия. Смерть наступает, чаще всего, в возрасте 40–50 лет.
Ювенильная миопатия Эрба
Первые симптомы болезни появляются достаточно поздно, но известны случаи псевдодюшшеновской миодистрофии Эрба. В этом случае первые симптомы развиваются в возрасте до 10 лет. Течение болезни более тяжелое, чем у тех больных, у которых первые проявления были обнаружены позже. Интеллектуальные способности у больных обычно сохранены. Патологический процесс начинается обычно с тазового пояса, затем затрагивает плечевой. В некоторых случаях они страдают одновременно.
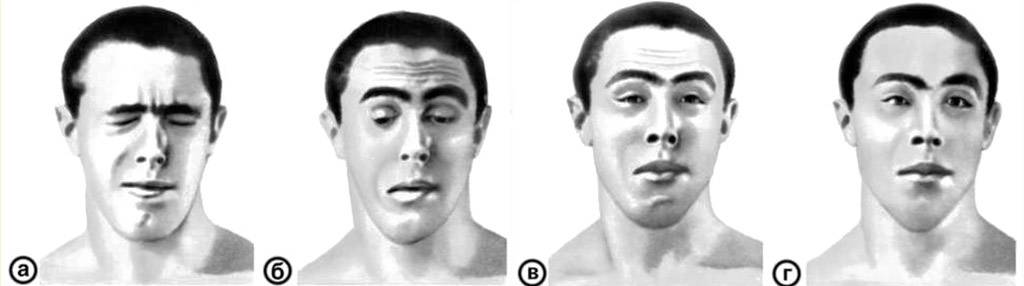
Лице-лопаточно-плечевая форма
Миодистрофия Ландузи-Дежерина чаще встречается у женщин. Эта форма характеризуется сравнительно простым течением, но усугубить его могут чрезмерные физические нагрузки, в том числе нерациональная лечебная физкультура.
Чаще всего больные живут долго — до 60 лет и даже дольше. Патологический процесс распространяется с лицевых мышц на плечевой пояс, а затем — на проксимальные отделы рук. После этого иногда возможно распространение патологии на нижние конечности. Часто мышцы затрагиваются асимметрично.